Биохимический скрининг
Для проведения биохимического скрининга исследуется венозная кровь беременной, взятая в сроки 15 – 20 недель (оптимально в 16 – 18). Первый этап скрининга – «двойной тест» проводится в 9 – 13 недель, в эти сроки определяются плацентарные белки РРАР-Р и ХГЧ, в России проводится редко. Второй этап биохимического скрининга осуществляется во втором триместре беременности и определяется содержание альфа-фетопротеина (АФП), хорионического гонадотропина человека (ХГЧ) и свободного эстриола. В Российской Федерации исследуется лишь первые 2 маркера.
Что позволяет выявить биохимический скрининг:
- синдром Дауна или трисомию;
- аномалии развития головного и спинного мозга (отсутствие головного мозга – анэнцефалию, грыжи головного и спинного мозга);
- хромосомные аномалии.
К достоинствам биохимического скрининга можно отнести:
- высокая эффективность (выявление синдрома Дауна и пороков нервной трубки достигает 70%);
- ранняя диагностика патологии плода (15 – 22 недели), когда беременность еще можно прервать;
- отсутствие риска для плода.
Из недостатков стоит отметить влияние различных факторов (многоплодная беременность, осложнения гестации, заболевания органов половой сферы женщины и другие) на достоверность результатов. Ввиду чего исследование биохимических маркеров может показать ложноотрицательный или ложноположительный результат.
В подозрительных случаях отклонений от нормы биохимических маркеров назначается УЗИ более высокого уровня (в перинатальном центре или в областной/республиканской больнице) и проведение инвазивной дородовой диагностики.
Виды узи
Большинство обследований сердца осуществляется сквозь грудину. Для этого используется специальный датчик. Этот метод исследования именуется трансторакальным УЗИ сердца. Оно осуществляется в нескольких режимах:
- одномерном (иначе М-эхокардиографии);
- двухмерном (или В-эхография);
- допплер;
- контрастном;
- стресс-эхокардиографии.
Чреспищевое УЗИ сердца проводится, если трансторакальную эхокардиограмму невозможно провести из-за искусственных клапанов, протезов либо причиной становятся аномалии в строении грудины. Тогда данное обследование проводится через кишку пищевода. Метод делается при необходимости проведения обследования работы и анатомии сердца.
Абдоминальное УЗИ делается для исследования сердечной анатомии плода. С помощью допплерографии можно зафиксировать скорость передвижения крови.
Внимание! Трансторакальный способ УЗИ сердца при имеющихся патологиях органа, врожденных пороках или со временем приобретенных, желательно проводить ежегодно как минимум 1 раз.
Выявление пороков сердца
С помощью эхокардиографического метода можно обнаружить тяжелые пороки сердца с точностью 75-85 %. Эта чувствительность позволяет назначать исследование всем беременным женщинам. Зачем? Для исключения такой серьезной патологии как:
- единственный желудочек сердца;
- сужение просвета аорты и легочной артерии;
- дефекты эндокардиальных подушек.
На каком сроке лучше проводить диагностику? Оптимальными считаются 14 и 20 неделя беременности. Диагностика пороков сердца во время внутриутробного развития требует высокочувствительной аппаратуры и, самое главное, хорошей квалификации врача диагноста. Если есть подозрение на это заболевание ребенка, женщину всегда направляют в специализированное медицинское учреждение, где уточняется диагноз и решается вопрос о тактике лечения и родоразрешения.
Можно ли выносить здорового малыша с пороком сердца у матери
Врожденные и приобретенные пороки сердца могут стать противопоказанием к беременности. Но сейчас медикаментозные методы поддержки настолько эффективны, что после тщательного обследования некоторым женщинам разрешают рожать. Это относится также к тем, кто перенес операцию на сердце. Период реабилитации обычно составляет 12 месяцев, после этого, если состояние здоровья позволяет можно планировать зачатие.
Во время беременности беременные наблюдаются у кардиолога. Им проводят УЗИ сердца в каждом триместре беременности, иногда чаще по показаниям. Родоразрешение происходит путем кесарева сечения.
Беременность может спровоцировать развитие пороков, например, при ревматизме. Ухудшение состояния обычно наблюдается в последние месяцы беременности. Ведение таких беременных требует тщательного контроля функции сердца с помощью УЗИ.
Абсолютным противопоказанием являются сложные пороки: тетрада Фалло, коарктация аорты, стеноз устья легочной артерии и др.
Звук сердцебиения и его чистоту
Нечеткие звуки либо посторонние шумы могут свидетельствовать о пороках развития сердечной мышцы. При получении таких результатов, следующим этапом будет дообследование – ЭКГ, КТГ.
Ультразвуковую диагностику сердца плода принято делать один раз в каждом триместре. Это необходимо из-за постоянного роста плода и изменения частоты сердцебиения на каждом месяце беременности. В норме сердцебиения малыша значительно превышает сердцебиение взрослого человека в несколько раз.
На каком сроке делают?
Состояни5е сердца плода можно оценить в любое время в течение периода беременности после проведения УЗИ.
В первом триместре (11–14 недель) сердечные данные могут быть плохо выявлены, но наличие пульсирующего венозного протока или трикуспидальной регургитации может быть очень сильным маркером сердечных и хромосомных аномалий.
Сердце плода можно оценить в третьем триместре, но существует множество ограничений из-за олигоамниоза и затенения от позвоночника, ребер и конечностей плода.
Лучшее время для оценки состояния сердца плода — между 18–22 неделями беременности.
Какие заболевания можно выявить
К основным нарушениям относятся:
- Синдром Дауна. Проявляется трисомией по 21 хромосоме, то есть у человека вместо 46 хромосом образуется 47. Для этих детей характерны: плоское лицо, гиперподвижность в суставах, открытый рот с большим плоским языком, тяжелая умственная отсталость. Нередко у них развивается катаракта, врожденный порок сердца. Возможен врожденный лейкоз.
- Синдром Патау. В генетическом аппарате происходит трисомия 13. Обычно это дети с низким весом, задержкой умственного развития, нарушениями центральной нервной системы и сердечно-сосудистой системы. Нередко наблюдаются поражения поджелудочной железы и почек. Внешне проявляется скошенным лбом, расщелиной неба и верхней губы, деформацией ушных раковин и носа, другими признаками.
- Синдром Эдвардса. Проявляется нарушениями и трисомией 18 хромосомы. Выраженная задержка умственного развития, дефекты черепа и ушных раковин, пороки сердца, нередко наблюдаются аномалии скелета, мышечная гипотония.
- Анэнцефалия (пороки нервной трубки). Это 100% летальная патология, половина детей гибнет до рождения, остальные — в первые недели жизни.
- Синдром Шерешевского-Тернера. Происходит моносомия по X-хромосоме. Проявляется сильным отставанием полового развития, низкорослостью, деформацией грудной клетки, которая принимает бочкообразную форму, неправильным телосложением, укорочением шеи и дефектами ушных раковин. Могут развиться пороки сердца.
- Триплоидии материнского происхождения. У ребенка вместо 46 хромосом образуется 69. Проявляется нарушениями развития, пороками сердца, косолапостью.
- Синдром Корнели де Ланге. Клиническая картина складывается из умственной отсталости, уменьшением и укорочением сердца, судорогами и мраморной кожей, полидактилией, нарушениями зрения, врожденными пороками почек, сердца и других органов.
- Синдром Смита-Лемли-Опитца. Характеризуется разнообразием признаков, наиболее часты: аутизм, умственная отсталость, пороки сердца, почек и легких, нарушения поведения. Возможны и другие дефекты.
С помощью Эхо КГ диагностируют:
- гипертрофию или дилатацию камер сердца;
- кардиомиопатии;
- стеноз аортального, трикуспидального, митрального или пульмонального клапана;
- недостаточность любого клапана;
- пролапс митрального клапана;
- заболевания грудного отдела аорты (расслоение, аневризму, гематому, разрыв);
- недостаточность левого желудочка или других отделов сердца;
- дефект межпредсердной или межжелудочковой перегородки;
- тромбоз сердца;
- перикардит;
- Тетраду Фалло и другие редкие пороки сердца.
Суть диагностической процедуры
Четырехкамерный вид
Существует три типа четырехкамерных видов: апикальный, базальный и боковой. Наиболее информативный вид — апикальный или базальный четырехкамерный. Боковой четырехкамерный вид — лучший вид для визуализации межжелудочковой и межпредсердной перегородок.
Параметры, исследование которых проводится с использованием четырехкамерного вида.
- Количество камер. Обычно видны четыре камеры.
- Сравнение размеров камер. Обычно оба предсердия имеют одинаковый размер. Желудочки также должны быть одинакового размера, без признаков утолщения стенок.
- Оценка морфологических особенностей — в правом желудочке присутствует полоса эхогенного замедлителя. Лоскут овального отверстия открывается в левое предсердие.
- Суть сердца состоит из перепончатой части межжелудочковой перегородки, первичной перегородки межпредсердной перегородки и перегородок митрального и трехстворчатого клапанов.
- Оценка положения створок трехстворчатого и митрально клапанов. Неправильное расположение клапанов может указывать на дефекты атриовентрикулярной перегородки.
- Исследование межжелудочковой перегородки от верхушки до основания на предмет каких-либо дефектов.
- Оценка состояния двух атриовентрикулярных клапана — митрального и трикуспидального. Открытие и закрытие этих клапанов необходимо оценивать в режиме реального времени.
- Исследование потока через атриовентрикулярные клапаны с помощью цветного доплера. Направление потока — от предсердий к желудочкам. То же самое для обоих клапанов. Никакого сглаживания не должно быть видно.
- Осмотр области за сердцем. Между левым предсердием и позвоночником должен быть виден только один сосуд — нисходящая аорта.
Ракурсы оттока
Вид трех сосудов. Видимые на этом положении датчика три сосуда — это:
- легочная артерия в продольном разрезе, если смотреть спереди и слева;
- аорта в поперечном срезе, вид в центре;
- верхняя полая вена (SVC) в поперечном сечении, если смотреть справа.
Отток правого желудочка (RVOT). Цветовая и импульсная допплеровская оценка RVOT выполняется для выявления искажений на легочном клапане. Пиковую систолическую скорость в легочной артерии можно получить с помощью импульсного доплера.
Отток левого желудочка (LVOT). Он позволяет подтвердить непрерывность перегородки аорты и правильное движение аортального клапана.
Дуга аорты. При цветном допплеровском исследовании можно увидеть направление потока от восходящей аорты к дуге, а затем к нисходящей аорте.
Протоковая дуга. Протоковая дуга начинается кпереди за грудиной. На цветном доплеровском изображении в дуге есть область сглаживания; это соответствует области артериального протока.
Веноатриальные соединения. Из четырех легочных вен можно визуализировать только две или три. При цветном доплеровском исследовании поток направлен в сторону левого предсердия.
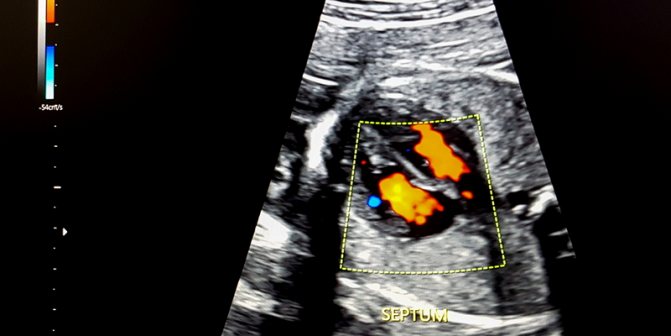
Когда назначают узи сердца плода и эхо-кг?
УЗИ сердца плода и эхо-КГ не относятся к списку обязательных исследований при беременности, но специалист может назначить их по ряду показаний:
- прием беременной лекарств, способных спровоцировать пороки плода;
- экстракорпоральное оплодотворение ЭКО;
- употребление женщиной алкоголя и курение;
- наличие у пациентки ребенка с пороком сердца;
- инфицирование матери краснухой, цитомегаловирусом, токсоплазмозом, герпесом во время вынашивания плода;
- выкидыши в анамнезе;
- эндокринные и системные болезни (диабет, васкулит и т. д.);
- многоплодие;
- наличие у родителей и близких родственников заболеваний, связанных с функционированием сердечно-сосудистой системы;
- беременность с осложнениями (например, задержка в росте плода);
- риск хромосомных аномалий у будущего ребенка;
- маловодие или многоводие;
- возраст матери больше 30 лет.
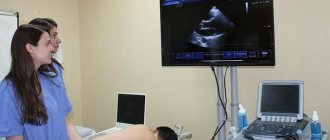
На сроке 10–12 недель женщина проходит первое УЗИ, которое может выявить аномалии развития плода. Если на основе полученных данных невозможно поставить диагноз, врач назначает дополнительное исследование, которое называется «эхокардиография». Однако его нужно будет сделать несколько позже – на 18–24 неделях.
Цель обследования и режимы диагностики
Врожденный порок сердца (ВПС) — частая аномалия у новорожденных. Использование УЗИ сердца плода, выполняемое на высококачественном аппарате с использованием хорошей кинопетли привело к значительному снижению неонатальной заболеваемости и смертности.
При ранней диагностике ребенку с сердечной аномалией может быть предложен хороший интранатальный и послеродовой уход, и семья может быть подготовлена эмоционально и финансово принять такого ребенка
Самая важная цель во время целевого сканирования аномалий — выявить случаи, для которых требуется специальная эхокардиография плода. Необходимо идентифицировать ассоциированные анатомические и генетические аномалии.
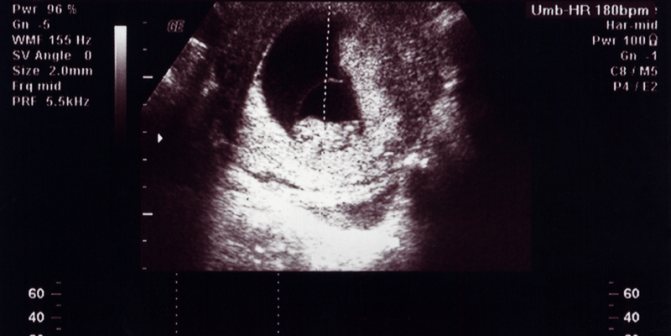
В современной эхокардиографии плода для диагностики сердечных аномалий используются два типа обзора в двумерном режиме — четырехкамерный вид и ракурс оттока.
Оборудование, используемое для выполнения эхокардиографии плода, должно иметь отличный B-режим с хорошей кинопетлей, чтобы можно было прокручивать назад кадр за кадром и захватывать интересующий ракурс.
Пространственное и временное разрешение должно быть высоким. Система должна иметь цветной доплер, импульсный доплер и непрерывный волновой доплер. Для цветного доплера у плода требуется более высокая частота повторения импульсов (PRF) по сравнению с настройками, используемыми для обычного акушерского цветного доплера.
В Бельгии и других странах Европы с развитой медициной для проведения УЗИ сердца плода используются высокопроизводительные устройства и новые методы визуализации, такие как:
- пространственно-временная корреляция изображений (STIC),
- многоплоскостная визуализация,
- X-плоскость,
- полнообъемное эхо-изображение плода и тканевое доплеровское изображение.
Показания и противопоказания к процедуре
Эхокардиография плода, сокращенно эхоКГ или УЗИ сердца, позволяет вовремя заметить врожденные болезни сердечной мышцы у ребенка. Обследование полностью безопасно и проводится быстро. Результаты при этом редко бывают ошибочными.
ЭхоКГ плода назначается не всем. Ведущий беременность гинеколог отправляет женщину на исследование, если на это есть основания. К показаниям проведения процедуры относят:
- наличие в семье детей, у которых диагностировали патологии сердечно-сосудистой системы;
- прошлые беременности заканчивались выкидышами;
- в период вынашивания ребенка женщина перенесла инфекционное заболевание — герпес, токсоплазмоз, краснуху или болезнь Лайма;
- близкие родственники беременной страдают хроническими заболеваниями сердца;
- женщина по возрасту от 35 до 45 лет;
- существуют подозрения, что у ребенка могут быть хромосомные аномалии;
- в легких, животе, голове плода при УЗИ на любой неделе беременности выявлена излишняя жидкость;
- в первом триместре беременная употребляла антибиотики для лечения заболеваний;
- в анамнезе будущей мамы присутствует эндокринная или системная болезнь — сахарный диабет, волчанка и другие;
- многоплодная беременность.
ЭхоКГ плода в обязательном порядке назначается женщинам, у которых при ультразвуковой диагностике выявили изменение количества околоплодных вод — больше или меньше положенной нормы.
ЭхоКГ полностью безопасна для будущего ребенка и матери. Никакого негативного влияния ультразвуковых волн на плод за всю практику выявлено не было. Поэтому процедура не имеет прямых противопоказаний к проведению.
Но эхоКГ делают только после пятой недели беременности, так как до этого времени результат неинформативен — оплодотворенная яйцеклетка еще не развилась до стадии эмбриона.
Показания к проведению данного вида исследования
Показания для УЗИ сердца плода при течении беременности и исследования тканей, полостей и сосудов главной мышцы эмбриона подразделяют на две группы. В первую группу включают показания, связанные со здоровьем матери:
- Наличие пороков со стороны сердца и сосудов у родителей либо кого-то из родственников;
- Беременности с пороками развития сердца либо сосудов у плода;
- Соматические болезни будущей матери: сахарный диабет, фенилкетонурия, болезни иммунной системы, патологические изменения щитовидной железы, гипертония и пр.;
- Приём лекарств перед зачатием и на ранних этапах беременности. Особенно опасны в этом отношении препараты против эпилепсии, ингибиторы АПФ, некоторые антибиотики, антидепрессанты, нестероидные противовоспалительные препараты и пр.;
- Вирусные и инфекционные заболевания у беременной
- Злоупотребление беременной женщиной спиртным и наркотиками;
- Развитие беременности, связанной с методом эсктракорпарального оплодотворения.
Ко второй группе относятся показания, связанные со здоровьем ребенка в утробе матери.
- Нарушения правильного сердечного ритма, связанные с вероятным врожденным пороком сердца и патологией крупных сосудов;
- Превышение параметров воротникового пространства;
- Сердцебиение у плода 100 и менее ударов (брадикардия) и 180 и более ударов (тахикардия);
- Состояния и анатомические дефекты, приводящие к сердечной патологии: монозиготные близнецы, нехватка железа, сосудистые мальформации, наличие одной артерии пуповины, трехстворчатая клапанная недостаточность, патологический венозный кровоток;
- Наследственные болезни, связанные со структурными хромосомными аномалиями (Синдром Дауна, Эдварда, Шерешевского-Тернера и пр.);
- Генетические болезни, сопровождающиеся развитием миокардиопатий.
Причины возникновения у беременных
Зачастую тахикардия у беременных говорит о развитии гестационного процесса, который не имеет постоянной динамики. Причины возникновения пароксизмального вида недуга разные. Возможны порок сердца или аномалия строения сердца. Этиология недуга разная. Причиной могут послужить анемия, аллергия на витамины, астма или воспалительные процессы в дыхательных путях. При избыточной массе тела (ожирении) возможно учащение биения сердца. Даже резкие скачки температуры, сепсис и простая травма вызывают тахикардию.
Процедура узи сердца при беременности
Диагностика отличается от УЗИ полости яичников и других органов тем, что не требует никакой подготовки. Все что нужно – это явиться в назначенный срок в кабинет, где проводится тестирование. Переживать не стоит, ведь доктору необходимо увидеть реальную картину происходящего с сосудами и сердцем. Вполне возможно, что всему виной гормональный фон, который изменился в последнее время. Женских гормонов у будущей мамы стало больше плюс срабатывает материнский инстинкт – появляются волнение и невроз сердца.
Диагностика беременной женщины проходит также как у остальных пациентов. Врач использует пошаговую инструкцию проведения процедуры:
- Укладывает пациентку на удобную кушетку.
- Просит освободить от одежды верхнюю часть тела.
- Наносит специальный гель, его называют проводящим.
- Врач водит по коже датчиком и оборудование считывает то, что происходит с сердцем и сосудами.
- При исследовании результаты отображаются на мониторе аппарата моментально, ждать обработки не нужно.
- Если патология выявлена, доктор, работающий в кабинете диагностики, рекомендует обратиться к кардиологу.
Трактовка результатов узи
Первый удар сердца маленькой жизни — это важный эмоциональный показатель для женщины. Именно с этого момента она полностью начинает ощущать себя матерью. Когда женщина получает результаты УЗИ сердца при беременности, у нее возникает много вопросов, что означают эти непонятные термины и характеристики? Расшифруем некоторые из них:
- Тахикардия — увеличение частоты сердечных сокращений.
- Брадикардия — уменьшение количества ударов сердца в минуту.
Поскольку ЧСС сильно отличается в зависимости от срока беременности, трактовку этих показателей лучше доверить грамотному врачу. Мы приведем средние значения частоты сердечных сокращений в зависимости от недели гестации.
| Срок в неделях | Частота сердечных сокращений (ударов/минуту) |
| 4-6 | 80-85 |
| 6 | 100-130 |
| 7 | 130-150 |
| 8 | 150-170 |
| 9 | 170-190 |
| 10 | 170-190 |
| 11 | 140-160 |
| 12-40 | 140-160 |
Цифры показывают, что ЧСС плода сначала постепенно увеличивается и достигает максимума в 9-10 недель. Затем показатель снижается и приходит к уровню новорожденного ребенка.
Если на начальных этапах беременности прослушивается сердцебиение с частотой 180 ударов в минуту, это тахикардия. Но если тот же показатель определяется в 9-10 недель, то это абсолютно нормально.
Подготовка и проведение
В отличие от некоторых обычных пренатальных ультразвуковых исследований, полный мочевой пузырь не требуется для эхокардиограммы плода. В качестве основной подготовки к исследованию можно рассматривать подготовку всей медицинской информации о здоровье матери.
Исследование может занять от 30 минут до 2 часов, в зависимости от результатов.
Есть два способа выполнить эхокардиограмму плода:
- УЗИ брюшной полости: это наиболее распространенный вид УЗИ для оценки состояния сердца ребенка. На живот матери наносится гель, ультразвуковой датчик аккуратно помещается на живот матери и производится считывание данных.
- Эндовагинальное УЗИ: это УЗИ обычно используется на ранних сроках беременности. Небольшой ультразвуковой преобразователь вводится во влагалище и упирается в заднюю стенку. После этого можно будет получить визуализацию сердца плода.
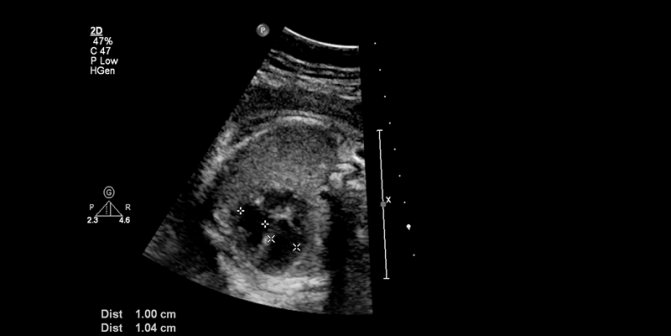
Узи сердца плода при беременности
УЗИ сердца во время беременности проводят у женщины не всегда. Перед родами оно проводится плоду, чтобы определить развитие камер. Проводится оно у плода в следующих случаях:
- Прием женщиной во время беременности мать препаратов, вызывающих врожденные пороки сердца.
- Врожденный порок сердца у ребенка,
- Родственники с наличием сердечных болезней.
- У плода обнаружено хромосомное отклонение.
- В течение беременности женщина употребляет алкоголь или наркотики.
- Сахарный диабет у матери, а также фенилкетонурия или волчанка.
- У матери была краснуха в период беременности.
- Во время УЗИ у плода выявлены отклонения в строении данного органа.
Обычно такая процедура выполняется в первый триместр вынашивания плода (18 недель). Провести ее можно двумя способами:
- Проводится поверхностно. Врач водит датчиком по животу мамы;
- Трансвагинально. Во влагалище женщине вводят маленький ультразвуковой преобразователь.
Иногда для более точной информации используют двухмерное УЗИ сердца. Оно помогает увидеть детальное строение органа и просмотреть его работу.
На мониторе получается конусовидное изображение, которое представляет движение структур органа у плода в реальном времени. При помощи этого способа можно оценить работу органа.
Также используется и доплеровское УЗИ для измерения и оценки пути тока крови через камеры и клапаны. Оно помогает увидеть отклонения в строении сердца.
Распространенные патологии
Двухкамерное сердце
Это дефект перегородки. Перегородка, разделяющая примитивное сердце на левую и правую части, не развивается. Есть одно предсердие, единственный желудочек и единственный атриовентрикулярный клапан. Это состояние часто также связано с одним трактом оттока — стволом. Известно, что это дефект связан с хромосомными аномалиями.
Гипоплазия левого сердца
Она связана с атрезией митрального клапана. Митральный клапан эхогенный и не двигается во время сердечного цикла. Поскольку ток через митральный клапан отсутствует, левый желудочек не может нормально развиваться. Левый желудочек небольшой, эхогенный, цветного потока не обнаруживает. Дуга аорты показывает обратное направление потока, т. Е. Из нисходящей аорты в дугу, а затем в восходящую аорту. Дуга аорты ретроградно заполняется от протока.

Аномалия Эбштейна
Это прогрессирующее заболевание. Правое предсердие сильно увеличено. Трикуспидальный клапан расположен более апикально, чем обычно. Обычно смещение митрального и трехстворчатого клапанов составляет около 8 мм. При цветном допплеровском исследовании наблюдается регургитация через трикуспидальный клапан.
Дефекты межжелудочковой перегородки (ДМЖП)
Дефект межжелудочковой перегородки определяется на УЗИ наличием светлого края.
В течение жизни плода нет потока через ДМЖП, потому что нет разницы в давлении между правой и левой сторонами сердца. Если ДМЖП большой, возможно свободное перемешивание крови через дефект.
Дефект атриовентрикулярной перегородки
Это может быть незначительный дефект, такой как мембранозный межпредсердный дефект или первичный дефект межпредсердной перегородки (ASD), или может быть один атриовентрикулярный клапан. Все эти структуры имеют общее происхождение — эндокардиальная подушка. Дефект часто связан с хромосомными аномалиями, такими как трисомия 21, и одногенными нарушениями, такими как синдром Эллиса-ван Кревельда.
Тетрада Фалло
Происходит потеря непрерывности перегородки аорты. Видно, что аорта перекрывает межжелудочковую перегородку. При цветном допплеровском исследовании наблюдается турбулентность в корне аорты. RVOT относительно узкий и показывает слабый прямоток или его отсутствие.
Транспозиция магистральных артерий
Оба оттока параллельны друг другу в начале координат. Они показывают похожие цветные потоки, что указывает на то, что направление потока в обоих больших сосудах одинаково.
Стеноз легочной артерии
Легочная артерия — очень узкая или может обнаруживать постстенотическое расширение. На эхокардиографии в реальном времени легочный клапан не открывается должным образом. На цветном доплеровском режиме можно увидеть наложение спектров. При импульсном допплеровском режиме в основной легочной артерии отмечаются очень высокие скорости, более 180 см/с.
Получите больше информации о проведении УЗИ сердца плода в Бельгии на современном оборудовании. Закажите обратный звонок или задайте свои вопросы через форму обратной связи.