Своевременно указать на какие-то неполадки в работе сердца может такой анализ, как кардиограмма. Она же способна предупредить о некоторых сопутствующих заболеваниях.
Кардиограмма сердца: свойства, действие
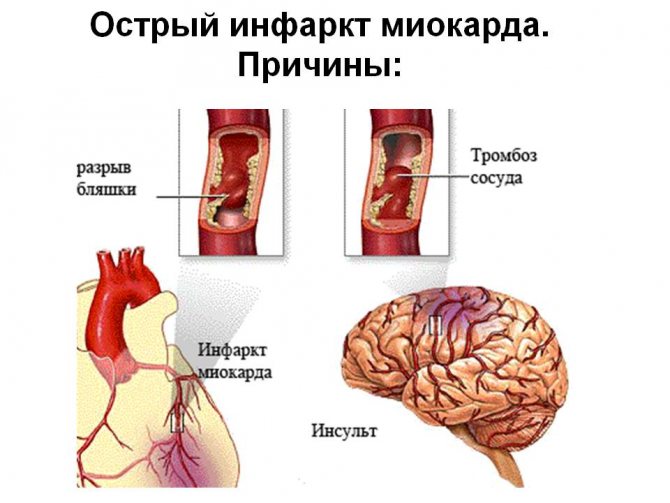
Кардиограмма представляет собой анализ, показывающий электрическую активность сердца, которая в свою очередь демонстрирует ритм и силу сокращений этого органа, характеризует качество кровоснабжения сердечной мышцы. Многие заболевания сердца можно диагностировать, именно сделав ЭКГ:
- ишемическая болезнь;
- гипертония;
- миокардит;
- аритмия.
Кардиограмма безвредна для организма и безболезненна. Проводя ее, врач укладывает пациента на кушетку, прикрепляя к конечностям и груди электроды, которые при помощи проводов соединяются с аппаратом. Результаты исследования распечатываются на специальной бумажной ленте.
Особенно важна кардиограмма при острых приступах аритмии или болях в сердце. Нередко именно вовремя проведенная кардиограмма способна спасти пациенту жизнь или направить лечение по правильному пути.
Важность кардиограммы в том, что это исследование может точно указать на источник патологических сигналов, выяснить их путь прохождения, узнать, насколько серьезным является конкретная аномалия и какого она требует лечения.
Среди заболеваний, которые возможно диагностировать при помощи кардиограммы – экстрасистола, представляющая собой сокращение миокарда.
Возможно также выявить заранее мерцание и трепетание, которые без данного анализа могут остаться незамеченными.
Особенности проведения кардиограммы
Несмотря на точные данные, которые кардиограмма может представить, некоторые состояния сердца и сосудов она не может диагностировать. В частности, под вопросом часто остается состояние сердечной мышцы. То есть вероятность инфаркта, если она есть, кардиолог заметить может, но чтобы он был уверен в своих предположениях, нужны дополнительные обследования.
Еще одна причина, по которой доверять кардиограмме на 100 процентов нельзя – электрические сигналы способны пропускать поврежденные места и показывать нормальный результат. Невозможно, используя кардиограмму, распознать и коронарный атеросклероз.
Делать кардиограмму желательно тогда, когда пациент испытывает серьезные физические нагрузки. Тогда она может предоставить более точные данные.
Исходя из особенностей этого вида анализа, важно при диагностировании учитывать не только результаты кардиограммы, но и историю болезни, жалобы самого пациента, данные осмотра больного.
kabov.com
Что показывает кардиограмма сердца?
Кардиограмма отражает ритм сердца и его импульсы, которые производятся во время работы, а также фиксирует пульс, проводимость и время, которое необходимо органу для наполнения кровью. Все это позволяет составить довольно полную клиническую картину об электрической активности миокарда и об общем состоянии сердца.
Вся переданная от датчиков информация записывается на ленте и сравнивается с результатами, которые должны быть в норме у человека.
Если присутствуют патологии, они обязательно отразятся на кардиограмме в виде отклонений основных зубцов кривой. По тому, что это за зубцы и как именно они отличаются от нормы, врач может сделать заключение о диагнозе пациента, так как для каждой патологии характерен определенный набор отклонений.
Заболевания сердца могут быть спровоцированы совершенно различными факторами. Ими может являться как чрезмерное эмоциональное и физическое перенапряжение, травмы и наследственные особенности человека, так и неправильный образ жизни и плохое питание.
Таким образом, электрокардиограмма позволяет определить, с какой скоростью наполняются желудочки сердца, выявить проблемы миокарда и заметить нарушения ритма сердца и частоту его сокращений.
Метод дает возможность узнать о состоянии мышечной ткани благодаря тому, что травмированный миокард передает импульсы иначе, чем здоровые мышцы. Эти изменения способны уловить высокочувствительные датчики на коже пациента.
Часто, помимо наличия патологии, врач может определить тип повреждения и его расположение на сердце. Квалифицированный кардиолог способен по углам наклона зубцов кардиограммы выявить отклонение от нормы, не спутав их с вариантами нормы, и поставить диагноз.
Не лишним будет на прием к кардиологу взять с собой результаты предыдущих электрокардиографических исследований для того, чтобы врач смог определить динамику состояния сердца и сердечнососудистой системы, а также проследить изменения ритма, просчитать, увеличилась ли частота сердечных сокращений, и проявились ли какие-нибудь патологии. Все это поможет своевременно диагностировать развитие заболеваний, которые могут стать причиной таких заболеваний, как инфаркт миокарда и поможет своевременно начать лечение.
Избавляемся от гипертонии при помощи бета-блокаторов
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
В 1960-х годах ученым удалось открыть и успешно применить на практике такие препараты, как бета-блокаторы. Эти лекарства способны блокировать бета-адренергические рецепторы организма, что является важным условием для лечения гипертонии и других заболеваний сердца. Применение данных препаратов очень широкое и дает хорошие результаты. Группа ученых, открывших данные лекарства, получила Нобелевскую премию в 1988 году.
- Особенности препаратов
- Классификация препаратов
- Селективные
- Неселективные
- Липофильные
- Гидрофильные
- Новое поколение препаратов
- Возможны ли побочные эффекты?
- Противопоказания к применению
| Нипертен: как павильно принимать |
| При каком давлении принимать препарат Индапамид |
Для чего назначают Циннаризин в таблетках От какого давления помогает Фелодипин: инструкция по применению Трансдермальный пластырь от гипертонии: описание - наследственность;
- врожденные патологии сердца и сосудов;
- стрессы, эмоциональные нагрузки;
- прием некоторых лекарств;
- заболевания сердца и почек;
- вредные привычки;
- малоподвижный образ жизни;
- неполноценное питание и другие.
В современной медицине эти медикаменты не утратили своей популярности и успешно применяются в тандеме с мочегонными лекарствами. Конечно, нередки случаи, когда бета-блокаторы не могут использоваться по той или иной причине. Тогда врачи назначают лекарственные средства нового поколения, к которым относятся антагонисты кальция, АПФ-ингибиторы и другие. Чаще всего это происходит в том случае, когда блокаторы оказываются неэффективными.
Особенности препаратов
Гипертония – заболевание, которое часто провоцирует такие осложнения, как инфаркт и инсульт. Многочисленные медицинские исследования доказали, что у пациентов, принимающих блокаторы, риск возникновения подобных последствий болезни значительно ниже. Однако отмечалось, что успешность данного лечения касается больных средней возрастной категории. У пожилых людей, не имеющих ишемической сердечной болезни, чаще назначают мочегонные и успокаивающие препараты. Однако в случае осложнений, таких как ишемия или перенесенный инсульт, пациентам преклонного возраста все же показаны бета-блокаторы.
Гипертония – это повышение артериального давления по различным причинам. Возникает она в таких случаях:

Все это может приводить к гипертензии, которая сопровождается весьма неприятными симптомами. Пациенты, имеющие повышенное артериальное давление (АД), жалуются на головные боли, дискомфорт и жжение в области сердца и лопаток, головокружения, слабость и раздражительность, плохой сон и общую утрату работоспособности.
Бета-блокаторы помогают снизить давление и нормализовать общее состояние больного. Также данные препараты показаны в таких случаях:
- ишемия;
- сердечная недостаточность;
- расстройства функций щитовидной железы;
- частые головные боли;
- повышенное давление.
Для того чтобы понять, как именно действуют бета-блокаторы и что это такое, постараемся выяснить механизм их действия на организм.
Всем известно о существовании такого гормона, как адреналин. Вырабатывается он в стрессовых ситуациях, при эмоциональных переживаниях и напряжениях. Его действие на организм заключается в повышенном возбуждении и учащении сердцебиения. Вследствие этого растет и АД. Для того чтобы блокировать адреналин и другие подобные гормоны, были придуманы бета-блокаторы. Механизм действия заключается в «ограждении» сердца от возбуждающих гормонов.
При ишемии и нарушениях сердечного ритма данные препараты способны защитить жизненно важный орган и предотвратить осложнение болезни.
Классификация препаратов
Бета-блокаторы классифицируют на несколько групп в зависимости от механизма действия. Разделяются все препараты на кардиоселективные и некардиоселективные. Рассмотрим их более подробно:
Селективные
Данная группа бета-блокаторов (другое название – кардиоселективные) , делится на такие подгруппы:
- Лекарства, не обладающие внутренней симпатомиметической активностью. Это – Атенолол, Метопролол, Бетаксолол.
- Препараты, обладающие внутренней симпатомиметической активностью. К ним относятся Ацебуталол, Целипролол.

Медикаменты этой категории влияют на угнетение β1-адренорецепторов и обладают свойствами уменьшать частоту сердечных сокращений, их силы, а также снижать чрезмерную возбудимость сердечной мышцы. Благодаря этому происходит нормализация давления и стабилизация психосоматического состояния. Применение этих препаратов реже вызывает такие нежелательные побочные эффекты, как бронхоспазм. Это объясняется тем, что кардиоселективные бета-блокаторы не затрагивают β2-адренорецепторы, расположенные преимущественно в легких и бронхах.
Неселективные
Эти лекарства (другое название которых – кардионеселективные), делятся на:
- Средства без симпатомиметической активности. Это – Тимогексал, Тимолол.
- Лекарства, которым присуща симпатомиметическая активность. К данной группе принадлежат Аптин, Вискен, Пиндолол.
- Бета-блокаторы, обладающие альфа-блокирующей активностью (альфа-бета-блокаторы). Здесь используются Кориол, Обунол и другие.

Данные препараты блокируют β1 и β2-адренорецепторы, способны налаживать сердечный ритм, сокращать частоту сердечных ударов, нормализовать дыхание и пульс.
Липофильные
Данные средства всасываются в кровь через жировые ткани, что обеспечивает их полное и быстрое проникновение к центральной нервной системе. К этим лекарствам принадлежат Метопролол, Пропранолол. Хорошо перерабатываются печенью.

Гидрофильные
Эти лекарства имеют свойство хорошо растворятся в воде, но хуже перерабатываются печенью. Поэтому они выводятся из организма в почти неизменном виде. Их преимуществом является более продолжительное действие, что объясняется их долгим нахождением в тканях организма. Это – Атенолол, Эсмолол.

Новое поколение препаратов
Бета-блокаторы последнего поколения являются усовершенствованными лекарственными средствами, которые также способны блокировать альфа-адренорецепторы. К ним принадлежат такие препараты, как Буциндолол, Карведилол, Цилепрес. Преимуществом данных медикаментов является то, что они вызывают меньше побочных эффектов у человека. Список лекарственных средств при гипертонии очень большой: Доксазозин, Теразозин и другие.

Зачем вы кормите аптеки, если гипертония, как огня, боится обычную…
Табаков раскрыл уникальное средство против гипертонии! Чтобы снизить давление, сохранив сосуды, добавьте в…
Возможны ли побочные эффекты?
Данные препараты относятся к серьезным медикаментам, которые часто провоцируют побочные эффекты:
- хроническая усталость;
- сбои сердечного ритма;
- привыкание;
- снижение уровня сахара в крови;
- осложнения астмы;
- возникновение сердечных приступов.

Для того чтобы избежать подобных явлений, категорически запрещается самолечение. Врач должен учитывать все особенности заболевания человека, предварительно изучив его историю болезни. К тому же существует ряд противопоказаний, которые мы рассмотрим ниже.
Противопоказания к применению
Очень опасным является использование данной группы препаратов при следующих заболеваниях:
- астма;
- брадикардия;
- атриовентрикулярные блокады;
- патология периферической артерии;
- низкое артериальное давление и другие.
Бета-блокаторы несовместимы с некоторыми другими препаратами, например, средствами для терапии гипертонии, простудных заболеваний, медикаменты на основе инсулина и другие. Если врач назначил вам блокаторы, крайне необходимо сообщить ему о приеме любых других средств.
Нельзя принимать данные лекарства при беременности и следует обратить внимание на ограничения их использования во время планирования ребенка, так как их действие на организм имеет длительный характер. Во время вынашивания малыша разрешаются лишь некоторые лекарства, например, Атенолол и Метопролол.
Следует также помнить о необходимости во время лечения отказаться от алкогольных напитков. Бета-блокаторы и спиртное – вещи несовместимые. Такой союз способен снизить действие препаратов и практически свести его к нулю.
Применять лекарства следует в дозах, назначенных врачом. Ни в коем случае нельзя повышать дозировку для достижения лучшего эффекта. Это опасно и может спровоцировать массу негативных последствий. Также не стоит самостоятельно отменять курс приема назначенных лекарств. Часто в таких случаях возникает так называемый синдром отмены бета-блокаторов, который может спровоцировать сердечный приступ.

Для того чтобы избежать всех нежелательных эффектов, нужно ответственно относиться к употреблению данной группы препаратов, придерживаться рецепта и консультироваться с лечащим доктором при любых изменениях самочувствия. Берегите свое здоровье и будьте счастливы.
Заболевания сердечнососудистой системы, которые можно определить по ЭКГ
- Аритмия. Аритмия характеризуется нарушением в формировании импульса и его продвижении по мышечному слою. При этом часто отмечается сбой ритма, увеличиваются временные промежутки между R – R при изменении ритма, а также становятся заметны незначительные колебания P – Q и Q – T;
- Стенокардия. Это заболевание приводит к болям в области сердца. кардиограмма при данной патологии показывает изменение амплитуды Т зубца и депрессию сегмента S – Т, которые можно заметить на определенных участках кривой;
- Тахикардия. При данной патологии происходит значительное учащение сокращений сердечной мышцы. На ЭКГ тахикардия определяется уменьшением интервалов между сегментами, увеличением ритма, а также сдвигом части RS – T на небольшое расстояние;
- Брадикардия. Это заболевание характеризует сниженная частота сокращений миокарда. Картина ЭКГ при такой патологии отличается от нормы лишь снижением ритма, возрастающим интервалом между сегментами и небольшим изменением амплитуды зубцов;
- Гипертрофия отделов сердца. Данная патология определяется перегрузкой желудочков или предсердий и проявляется на кардиограмме в виде повышенной амплитуды R зубца, нарушении проводимости тканей, а также в увеличении временных промежутков для увеличенной области миокарда и изменении электрической позиции самого сердца;
- Аневризма. Аневризма проявляется в обнаружении зубца QS на месте высокого R и в повышенном сегменте RS – T на месте Q;
- Экстрасистолия. При данном заболевании появляется нарушение ритма, на ЭКГ отмечается большая пауза после экстрасистол, деформация QRS, измененные экстрасистолы и отсутствие зубца Р(э);
- Тромбоэмболия легочной артерии. Для подобной патологии характерно кислородная недостаточность мышечной ткани, гипертония сосудов малого круга кровообращения и увеличение правых отделов сердца, перегрузка правого желудочка и наджелудочковые тахиаритмии;
- Инфаркт миокарда. Инфаркт можно определить по отсутствию зубца R, подъему сегмента S – T и отрицательному зубцу Т. Во время острой стадии при электрокардиографии сегмент S – T располагается выше изолинии, а зубец Т не дифференцируется. Подострая стадия характеризуется опусканием области S – T и появлении отрицательного Т. На стадии рубцевания инфаркта ЭКГ показывает, что сегмент S – T изоэлектричен, Т отрицательный, при этом хорошо виден зубец Q.
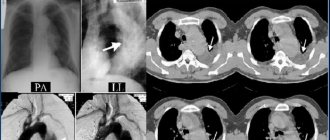
Инфаркт миокарда на ЭКГ: фото пленок и принципы расшифровки
Электрокардиография на сегодня − наиболее важный и доступный метод диагностики инфаркта миокарда. Делают исследование с помощью электрокардиографа − аппарата, который трансформирует сигналы, полученные от работающего сердца, и превращает их в кривую линию на пленке. Запись расшифровывает врач, сформировав предварительное заключение.
К общим диагностическим критериям ЭКГ при инфаркте миокарда относят:
- Отсутствие зубца R в тех отведениях, где расположилась область инфаркта.
- Появление патологического зубца Q. Таковым он считается, когда его высота больше одной четвертой амплитуды R, а ширина свыше 0,03 секунды.
- Подъем сегмента ST над зоной повреждения сердечной мышцы.
- Смещение ST ниже изолинии в отведениях, противоположных патологическому участку (дискордантные изменения). Рисунок к пунктам 3 и 4:
- Отрицательный зубец T над областью инфаркта.
Может ли ЭКГ не показать инфаркт
Есть ситуации, когда признаки ИМ на ЭКГ не очень убедительны или вовсе отсутствуют. Причем случается это не только в первые часы, а даже на протяжении суток с момента заболевания.
Причина подобного явления − зоны миокарда (левый желудочек сзади и его высокие отделы спереди), которые не отображаются на рутинной ЭКГ в 12 отведениях. Поэтому картину, характерную для ИМ, получают только при снятии электрокардиограммы в дополнительных вариантах: по Небу, по Слапаку, по Клетену.
Также для диагностики используют кардиовизор – прибор, определяющий скрытые патологические изменения в миокарде.
Определение стадии
Раньше выделяли четыре стадии ИМ:
- острейшая;
- острая;
- подострая;
- рубцевания.
В последних классификациях первая стадия носит название острого коронарного синдрома (ОКС).
Стадия и ее длительность ЭКГ-признаки
| ОКС (2-4 часа) |
|
| Острая (1-2 недели, максимум 3) |
|
| Подострая (от 2 недель до 1,5-2 месяцев) |
|
| Рубцевания |
|
К свойствам первых трех стадий относятся реципрокные изменения – при сравнении, в отведениях, противоположных патологическому процессу, наблюдают обратные ему отклонения (элевация вместо депрессии, положительный Т взамен отрицательного).
Фото с расшифровкой
Рис. 1. Острый коронарный синдром.
Рис. 2. Острый коронарный синдром-2.
Рис 3. Острый инфаркт миокарда.
Рис. 4. Подострый инфаркт миокарда.
Рис. 5. Стадия рубцевания.
Как определить очаг инфаркта по ЭКГ
Каждое отведение отображает изменения от определенного участка сердечной мышцы. Для лучшего понимания, какая же локализация инфаркта миокарда по ЭКГ, рассмотрим соответствие области сердца и отведения:
- І – левый желудочек (ЛЖ) спереди и сбоку;
- ІІ – подтверждает І или ІІІ-отведение;
- ІІІ – диафрагмальная поверхность, сзади;
- aVL – боковая стенка ЛЖ;
- aVF – та же, что и ІІІ;
- V1, V2 – межжелудочковая перегородка;
- V3 – передняя стенка;
- V4 – верхушка;
- V5, V6 – ЛЖ сбоку;
- V7, V8, V9 – ЛЖ сзади.
Отведение по Небу:
- A – передняя стенка ЛЖ;
- I – нижнебоковая стенка;
- D – сбоку и сзади;
- V3R, V4R – правый желудочек (ПЖ).
Локализация Инфаркт на ЭКГ
| Межжелудочковая перегородка (МЖП) спереди (перегородочный) | У V1 – V3:
|
| Верхушка сердца | У V4 и А по Небу:
|
| ЛЖ, передняя стенка |
|
| Переднебоковой |
|
| Высокие отделы переднебоковой стенки |
|
| Боковая стенка ЛЖ |
|
| Высоко расположенный ИМ боковой стенки слева | |
| Нижняя стенка ЛЖ – заднедиафрагмальный (абдоминальный тип ИМ) |
|
| Заднебоковой (нижнебоковой) |
|
| ПЖ |
|
| Предсердия |
|
Часто встречается обширный инфаркт, при котором повреждение охватывает большие площади сердца. В таком случае проявления на ЭКГ несут в себе совокупность отклонений из определенных областей одновременно.
Стоит быть внимательным при обнаружении полной блокады левой ножки пучка Гиса, поскольку она скрывает патологические формы инфаркта.
Рис. 6. Переднеперегородочный ИМ.
Рис. 7. ИМ с переходом на верхушку сердца.
Рис. 8. ИМ передней стенки ЛЖ.
Рис. 9. Переднебоковой ИМ.
Рис. 10. Заднедиафрагмальный ИМ.
Рис. 11. Инфаркт ПЖ.
Выводы
Описанная болезнь − крайне серьезная и жизнеугрожающая патология. От ее своевременной диагностики и лечения зависит жизнь человека. Поэтому людям следует быть очень внимательными к своему здоровью и при появлении симптомов инфаркта миокарда обращаться за неотложной помощью. Обследование такого больного обязательно начинается с ЭКГ.
При подозрении на скрытые формы снимают кардиограмму в дополнительных отведениях. Если у пациента, который ранее уже перенес инфаркт, клинические признаки такой патологии, то предполагают повторный эпизод болезни. Но часто на ЭКГ из-за рубца от ранее перенесенных атеротромбозов новых изменений можно и не увидеть.
В подобных ситуациях применяют дополнительные методы исследования с определением маркеров ИМ в крови.
Источник: https://cardiograf.com/diagnostika/electro/ehkg-pri-infarkte-miokarda.html
Заболевания, которые сложно диагностировать с помощью ЭКГ
В большинстве случаев ЭКГ не позволяет диагностировать такие заболевания, как злокачественные и доброкачественные новообразования в области сердца, дефективное состояние сосудов и врожденные пороки сердца, а также нарушения в динамике крови. При этом в большинстве случаев, вследствие своего расположения, опухоли в разных отделах сердца влияют на работу мышцы и вызывают нарушения внутрисердечной динамики, которые при ЭКГ диагностируются как пороки клапанов органа. Поэтому в случае, когда кардиолог выявляет в процессе диагностирования такие нарушения, как гипертрофия отделов сердца, неравномерный или неправильный ритм, а также сердечную недостаточность, он может дополнительно назначить после ЭКГ эхокардиографию, которая поможет определить, есть ли в сердце новообразования или у пациента другое заболевание.
Проблема ЭКГ состоит в том, что начальные стадии некоторых заболеваний, а также определенные типы патологий плохо видно на кардиограмме. Это обусловлено тем, что времени проведения процедуры недостаточно для того, чтобы сделать полноценное обследование и изучить сердце пациента в различных ситуациях. В качестве решения данной проблемы на основе электрокардиографии, существует метод диагностики, при котором пациент должен ходить с прибором, измеряющим здоровье сердца, на протяжении суток или даже больше.
Врожденные пороки сердца включают в себя целую группу заболеваний, которые и приводят к патологиям в работе миокарда. При этом во время эхокардиографии такие пороки сердца обычно определяются в виде признаков конкретных синдромов, например, гипоксии или сердечной недостаточности, из-за которых сложно выявить основную причину заболевания.
Также большой сложностью для диагностики при помощи ЭКГ является тот факт, что некоторые патологии имеют схожие нарушения и отклонения, которые отмечает кардиограмма.
В таком случае необходима консультация опытного кардиолога, который по полученным результатам сможет дать более точный диагноз или же направит на дополнительное обследование.
Еще одной проблемой электрокардиографии является то, что в большинстве случаев процедура происходит, когда пациент находится в состоянии покоя, в то время, как для обычной жизни отсутствие физических нагрузок и психоэмоционального возбуждения абсолютно нетипично для большинства людей. Таким образом, в ряде случаев при ЭКГ без дополнительного напряжения получается не совсем точная клиническая картина, которая может повлиять на конечные результаты диагностики, так как в большинстве случаев симптомы и патологии в спокойном состоянии не проявляются. Именно поэтому, для максимальной эффективности исследования, процедура электрокардиографии может происходить при незначительных нагрузках пациента или же сразу после них. Это обеспечивает получение более точной информации о состоянии сердца и наличии возможных патологий.
Порок сердца: признаки, диагностика и лечение
Дополнительное образование:
Сертификационный цикл по программе «Клиническая кардиология»
Московская медицинская академия им. И.М. Сеченова
Контакты
Порок сердца – достаточно серьезная патология, при которой нарушается работа клапанного аппарата.
Комплексность выраженности симптоматики включает стеноз, микропороки комбинированного и сочетательного типа, развитие сердечной недостаточности.
Подобные факторы при отсутствии надлежащей терапии могут привести к тяжелой форме инвалидности или летальному исходу. Именно поэтому важно вовремя провести диагностику и приступить к лечению.
Что нужно знать о проблеме?
В случае серьезных нарушений структуры сердца функционирование жизненно важного органа дает сбои и, следовательно, начинает страдать весь организм. Порок сердца – это поражение сердечных клапанов или его структур.
Врожденный характер выявляется в ходе осмотра пациента. Такая форма является частой причиной инвалидности и летального исхода в молодом возрасте. Что провоцирует патологию? Основной причиной является ревматизм (90% случаев), атеросклероз (около 6%) и другие болезни (травмы, опухоли).
Врожденные пороки – большая и разнообразная группа заболеваний сердца и крупных сосудов. Сопровождаются изменением кровотока, перегрузкой и сердечной недостаточностью. Диагностируется у 1-2% всех новорожденных. Ряд характерных признаков позволяет диагностировать заболевание.
Выраженность клинической картины: полное описание симптоматики
Симптомы, которые говорят о том, что у человека такой вид патологии, обширны. Проявление клинической картины общее для врожденной и приобретенной формы болезни. Порок сердца отличается следующими признаками.
- Нарушение мозговой деятельности. Человеческий мозг из-за нарушения кровотока начинает обрабатывать информацию в замедленном режиме. У детей наблюдается заторможенность в развитии, а у взрослых – плохое восприятие обычных жизненных процессов. Человек плохо складывает числа, часто забывает слова и другую простую информацию.
- Синюшность кожных покровов или излишняя бледность. Синеватый оттенок проявляется в районе носа, ушей или по всему телу.
- Изменение формы пальцев на руках и выпуклость ногтя – порог сердца можно диагностировать, обратив внимание на пальцы рук. Если у человека есть проблемы с кровотоком, то их кончики сильно раздуваются, а ногти приобретают выпуклую форму (напоминают стекла часов).
- Учащенное дыхание, частое переутомление. После физических нагрузок наблюдается сильная отдышка. Слабость, которая возникает каждые 2-3 часа, также говорит о проблемах с сердцем.
- Частые обмороки. Этот признак свидетельствует о запущенной форме. При появлении частых потерь сознания без видимых на то причин (или после занятий спортом) нужно срочно обратиться за медицинской помощью.
Среди смежных симптомов – легкий кашель. Также больной может отхаркиваться кровью. В исключительных случаях у людей с таким диагнозом развивается мерцальная аритмия (нарушение сердечного ритма) и отек легких.
При пороках сердца любых типов отсутствует активность в физическом плане. При любых нагрузках заметно увеличивается сердечный ритм. Кровь начинает «бегать» по организму быстрее, снабжая питательными веществами задействованные мышечные ткани. Больное сердце при этом плохо справляется с такой задачей.
Стадии патологии и специфика выраженности симптомов
Выраженность клинической картины зависит от стадии нарушений работы сердца в организме.
- Компенсаторная. Полное отсутствие выраженности недуга. Сердце вырабатывает приспособительные механизмы и самостоятельно корректирует нарушения. Организм адаптируется к имеющимся проблемам.
- Стадия субкомпенсации. Признаки проявляются после малейших физических нагрузок (быстрая ходьба). У больного начинается одышка, учащается пульс, появляется цианоз (фиолетовый или синий оттенок кожи), отечность, предобморочное состояние.
- Затем наступает фаза декомпенсации. Компенсаторные функции сердца истощены, типичные симптомы проявляются в состоянии полного покоя. Из-за затрудненного перекачивания крови одышка сопровождает больного даже в лежачем положении. Происходят дистрофические изменения в организме.
- Последняя стадия – терминальная. Летальный исход.
Установка точного диагноза: специфика выявления недуга в детстве
Диагностика по выявлению такой сердечной патологии обычно начинается еще с профилактического обследования женщины, в утробе которой развивается ребенок.
Прослушивание сокращений и работы сердца дает возможность определить порок сердца у младенца на ранней стадии развития. Как только ребенок появляется на свет, врачи проводят осмотр, прослушивают шумы сердца, наблюдают в первые дни жизни.
Если появляется необходимость – новорожденного переводят в специальные центры.
Профилактическая диспансеризация дошкольников и школьников включает осмотр детским врачом-педиатром и полную проверку сердца. Если у ребенка обнаруживают неясные шумы, то его направляют на обследование к кардиологу, который проводит ряд лабораторных и инструментальных процедур.
Наиболее эффективным методом проведения диагностики шумов сердца принято считать фонокардиографию. Благодаря этому виду исследования можно сделать запись и последующую расшифровку звуков. Метод дает возможность различить органические и функциональные шумы.
Подробная характеристика методов диагностики
Если после ознакомления со списком симптомов, вы нашли совпадения с собственной ситуацией – лучше перестраховаться и обратиться в клинику, где порок сердца выявит точная диагностика.
Первоначальный диагноз можно определить с помощью пульса (измерять, находясь в состоянии покоя). Методом пальпации проводиться осмотр пациента, слушают сердцебиение для выявления шумов и изменения тона. Также проверяются легкие, определяется размер печени.
Список инструментальных способов для подтверждения диагноза включает ряд процедур.
- УЗИ – универсальный и проверенный метод. Только с его помощью можно обнаружить порок сердца у малышей еще до их рождения. Является профилактической мерой и делается несколько раз для получения или подтверждения результата. Полученная информация помогает понять работу различных отделов сердца, определить утолщенные участки мышц и выявить обратный заброс крови.
- Фотокардиография – исследования состояния сердечной мышцы, построенное на комплексном прослушивании шумов в процессе его функционирования.
- Рентген – метод, основанный на графической оценке размеров сердца и наличия лишней жидкости в плевральных полостях. Для получения информации анализируется снимок грудной клетки человека.
- Томография. При помощи специального оборудования доктор проводит исследование. Принцип действия построен на резонансе. В настоящий момент проводится за считанные минуты с помощью компьютера. Применяется для выявления редких форм врожденных пороков.
Электрокардиограмма проводится в обязательном порядке. Такая процедура представляет собой комплексный анализ миокарды (главного мышечного слоя) и нервов, которые обеспечивают правильную работу сердца.
Наиболее распространенный метод диагностики – рентген. Такое исследование дает возможность провести анализ расширения определенных частей аорты и самого сердца. В некоторых случаях в процессе проведения применяется контрастирования пищевода.
Пациент глотает контрастное вещество, а врач-рентгенолог следит за его продвижением по организму. При анатомических дефектах увеличение камеры сердца может вызвать отклонение пищевода. По этому признаку и устанавливается окончательный диагноз.
Электрокардиография: все о методе
Этот метод относится к наиболее эффективным и достоверным. Электрокардиография (ЭКГ) – метод, который представляет собой графическое изображение сокращения сердечной мышцы.
Для снятия ЭКГ используют пластины, которые укладывают на поверхность тела человека (ноги, запястья, грудную клетку) и подключают к прибору. Аппарат выдает график, который напечатан на листе бумаги.
Он рассматривается специалистом, который делает заключение.
Применение ЭКГ при пороках сердца помогает выявить ряд показателей:
- установить точный ритм сердечной мышцы;
- определить наличие аритмии, блокад и ишемий;
- анализ толщины сердечной мышцы;
- наличие обратного запроса крови.
Такой метод при патологиях различных типов дает возможность сделать качественную оценку работы всех клапанов и отделов сердца.
Точности при постановке диагноза помогают добиться смежные методы: эхокардиография, МСКТ или МРТ сердца. В обязательном порядке нужно пройти лабораторные исследования для установки уровня сахара и холестерина. Сдаются анализы крови и мочи, исследуют биохимический состав крови.
Помните, что диагноз о пороке сердца не является смертельным. Главное вовремя его обнаружить. Ряд диагностических методов и комплексная терапия минимизирует риски опасных осложнений и вернет пациента к нормальной и полноценной жизни.
Источник: https://CardioPlanet.ru/zabolevaniya/poroki/porok-serdca-priznaki
Определение инфаркта миокарда при помощи кардиограммы
Инфаркт миокарда делится на несколько стадий. Первая – это острый период, при котором погибает часть мышечной ткани, при этом на кардиограмме на данном этапе заболевания пропадает вектор возбуждения на тех участках сердца, где произошло поражение миокарда. Также на ЭКГ становится видно, что отсутствует зубец R и появляется Q, которого в норме не должно быть в отведениях. При этом также происходит изменение местоположения области S – Т и диагностируется появление зубца Т. После острой стадии наступает подострый период, при котором постепенно начинают возвращаться в норму показатели зубцов Т и R. На этапе рубцевания сердце постепенно приспосабливается к поражениям ткани и продолжает свою работу, на кардиограмме при этом отчетливо заметен оставшийся после инфаркта рубец.
Как распознать инфаркт миокарда по ЭКГ
Инфаркт миокарда – тяжелое осложнение сердечных патологий (гипертония, аритмия). Симптомы инфаркта часто похожи на признаки острой стенокардии, но плохо купируются лекарственными средствами. При этой патологии изменяется ток крови, вызывая отмирание тканей сердца. Пациент нуждается в срочной медицинской помощи. При первой возможности ему показана электрокардиография.

Кардиограмма сердца
Органы человека испускают слабые токи. Эта способность используется в работе электрокардиографа – прибора, регистрирующего электрические импульсы. Аппарат оборудован:
- механизмом, усиливающим слабые токи;
- прибором для измерения напряжения;
- записывающим устройством (работает в автоматическом режиме).
На основании построенной прибором кардиограммы врач ставит диагноз. Особая ткань человеческого сердца (проводящая система) передает мышце сигналы о расслаблении и сокращении. Клетки сердца реагируют на сигналы, а кардиограф записывает их. Электрический ток в клетках сердца проходит периоды:
- деполяризации (изменение отрицательного заряда клеток сердечной мышцы на положительный);
- реполяризации (восстановление отрицательного внутриклеточного заряда).
Электропроводимость поврежденных клеток значительно ниже, чем у здоровых. Эта разница и фиксируется на кардиограмме.
Важно! Нижний инфаркт поражает сердечную артерию левого желудочка (нижнюю его стенку), что отражается на соответствующих отведениях ЭКГ.
Расшифровка графических показателей
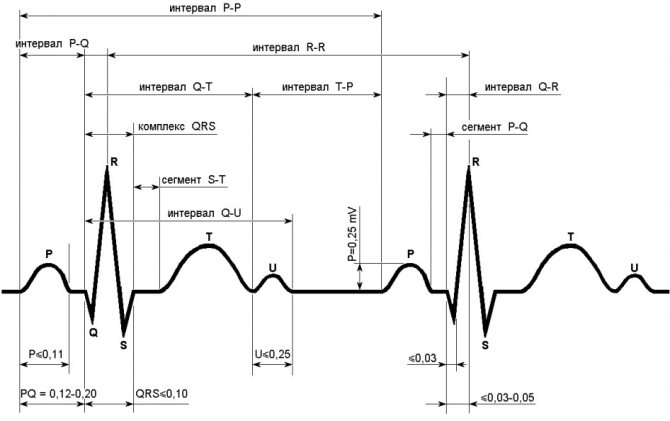
Для расшифровки путаных графиков, вышедших из-под самописца кардиографа, нужно знать некоторые тонкости. На кардиограмме четко прослеживаются интервалы и зубцы. Их обозначают буквами P, T, S, R, Q и U. Каждый элемент графика отражает работу того или иного отдела сердца. В диагностике патологии «задействованы»:
- Q – раздражение тканей между желудочками;
- R – раздражение верхушки сердечной мышцы;
- S – раздражение желудочковых стенок; в норме имеет вектор, обратный вектору R;
- Т – «отдых» желудочков;
- ST – промежуток «отдыха».
Обычно для снятия кардиограммы сердца применяют двенадцать регистрирующих электродов. При инфаркте значимы данные электродов с левой части груди (V1-V6).
Врачи «читают» электрокардиограмму, измеряя длину интервалов между колебаниями. Полученные данные позволяют проанализировать ритмичность, а зубцы отражают силу сокращений сердца. Существует алгоритм определения нормы и нарушений:
- Анализ показаний ритма и сокращений сердца;
- Расчет временных промежутков;
- Расчет электрической оси сердца;
- Изучение комплекса QRS;
- Анализ сегментов ST.
Важно! Инфаркт миокарда без подъема сегмента ST может возникнуть вследствие разрыва холестериновой бляшки. Осевшие на бляшке тромбоциты активируют систему свертывания, образуется тромб. К разрыву бляшки может привести и воспалительный процесс.
Кардиограмма при инфаркте миокарда
При инфаркте из-за недостаточного кровоснабжения отмирают участки миокарда. Ткани сердца испытывают дефицит кислорода и питательных веществ и перестают выполнять свою функцию. Сам инфаркт состоит из трех зон:
- ишемии (начальная степень, нарушаются процессы реполяризации);
- зона повреждений (более глубокие нарушения, нарушены процессы деполяризации и реполяризации);
- некроза (ткани начинают погибать, процессы реполяризации и деполяризации отсутствуют вовсе).
Специалисты отмечают несколько типов некроза:
- субэндокардиальный (на внутренней части);
- субэпикардиальный (снаружи, соприкасается с внешней оболочкой)
- интрамуральный (внутри желудочковой стенки, не соприкасается с оболочками);
- трансмуральный (по всему объему стенки).
ЭКГ-признаки инфаркта миокарда:
- возрастает частота сжиманий сердечной мышцы;
- поднимается сегмент ST, наблюдается его устойчивая депрессия;
- растет продолжительность QRS;
- изменяется зубец R.
Распространенные «сбои» в работе сердца и изменения на ЭКГ, связанные с развитием некроза:
Графическое изображение на кардиограмме
Вызвавшая изменение патология
Характерные признаки
| Нормальная работа сердца | Сегмент ST и зубцы в норме. |
| Субэндокардиальная ишемия | Нарушение реполяризации – высокий заостренный зубец Т. |
| Субэпикардиальная ишемия | Зубец Т отрицательный |
| Трансмуральная ишемия | Глубокий отрицательный зубец Т |
| Субэндокардиальное повреждение | Изменяется сегмент ST – либо поднимается, либо опускается (депрессия) |
| Субэпикардиальное повреждение | Возвышение сегмента ST |
| Субэпикардиальная ишемия + субэндокардиальное повреждение | Депрессия сегмента ST и отрицательный зубец Т |
| Субэпикардиальное повреждение + субэпикардиальная ишемия | Возвышение сегмента ST и отрицательный зубец Т |
| Трансмуральное повреждение | Возвышение сегмента ST заметнее, чем при субэпикардиальном повреждении, достигает зубца Т по высоте и объединяется с ним в одну линию. Комплекс носит в народе название «кошачья спинка». Регистрируется на начальных этапах патологии, в острейшую его стадию. |
| Трансмуральный инфаркт | Нет деполяризации и реполяризации. Под электродом регистрируется только зубец Q – глубокий и объединенный с зубцом S, поэтому его еще называют зубцом QS |
| Нетрансмуральный инфаркт | «Неправильный» зубец Q, практически равный по величине зубцу R (он невысокий, потому что реполяризуется лишь часть стенки) |
| Нетрансмуральный инфаркт + субэпикардиальная ишемия | Патологический Q, сниженный зубец R, отрицательный Т. Сегмент ST нормальный |
| Субэндокардиальный инфаркт (не Q) + субэндокардиальное повреждение | Некроз не внедряется в миокард (тонкой полоской лежит под эндокардом). Зубец R снижен, депрессивный сегмент ST |
Важно! Интрамуральный инфаркт (не Q) развивается внутри стенки миокарда. Деполяризация обходит его с обеих сторон, поэтому зубец Q обычно не регистрируется.
Разные стадии инфаркта на ЭКГ
Различают несколько стадий некроза:
- повреждения (острейшая) – до трех суток;
- острая – до трех недель;
- подострая – до трех месяцев;
- рубцевания – весь остаток жизни.
Инфаркт развивается в каждом случае индивидуально – нарушения кровоснабжения и локализация повреждений происходят на разных участках сердечной мышцы. И признаки инфаркта миокарда на ЭКГ проявляются по-разному. К примеру, развитие трансмурального повреждения может идти по следующему сценарию:
Стадия инфаркта
Графическое изображение на кардиограмме
Характерные признаки
| Острейшая | В начале: В конце: | Начинает формироваться зона некроза. Появляется «кошачья спинка». При первых признаках некроза регистрируется зубец Q. Сегмент ST может располагаться ниже или выше |
| Острая | В начале: В конце: | Зона повреждения постепенно замещается зоной ишемии. Зона некроза разрастается. По мере развития инфаркта сегмент ST уменьшается. Из-за ишемии сохраняется отрицательный зубец Т. К началу новой стадии зона повреждения исчезает |
| Подострая | Регистрируются зубец Q и сниженный зубец R. Сегмент ST лежит на изолинии. Глубокий отрицательный зубец Т говорит о большой зоне ишемии | |
| Рубцевания | Некроз преобразуется в рубец, окруженный нормальной тканью. На кардиограмме регистрируется только патологический зубец Q. R снижен, сегмент ST лежит на изолинии. Т нормальный. Q остается после инфаркта миокарда на всю жизнь. Может «маскироваться» за счет изменений в миокарде |
Важно! Снять ЭКГ в большинстве населенных пунктов можно и на дому, вызвав бригаду скорой помощи. Почти в каждом автомобиле неотложки можно найти портативный электрокардиограф.
Изменения в отведениях ЭКГ
Врачи находят зону инфаркта, определяя ткани органа, просматривающиеся на отведениях ЭКГ:
- V1-V3 – желудочковая стенка спереди и ткани между желудочками;
- V3-V4 – желудочки (спереди);
- I, aVL, V5, V6 – желудочек левый (слева спереди);
- I, II, aVL, V5, V6 – желудочек (сверху спереди);
- I, aVL, V1-V6 – значительное поражение спереди;
- II, III, aVF – желудочки (сзади снизу);
- II, III, aVF, V3-V6 – желудочек левый (сверху).
Это далеко не все возможные участки поражения, потому как локализация инфаркта миокарда может наблюдаться и в желудочке правом, и в задних отделах сердечной мышцы. При расшифровке необходимо обладать максимумом информации со всех электродов, тогда локализация инфаркта миокарда по ЭКГ будет более адекватной.
Так же анализируется площадь поврежденных очагов. Электроды «стреляют» в сердечную мышцу с 12 точек, линии «прострела» сходятся в ее центре. Если обследуется правая часть тела, к стандартным отведениям добавляют еще шесть. При расшифровке особое внимание уделяется данным с электродов поблизости от участка некроза. «Мертвые» клетки окружает область повреждений, вокруг нее располагается ишемическая зона. Стадии инфаркта миокарда отражают масштабность нарушений тока крови и степень образования рубцов после некроза. Реальный размер инфаркта отражает стадия заживления.
Важно! На электрокардиограмме можно увидеть глубину некроза. На изменение зубцов Т и S влияет локализация пораженной зоны относительно стенок миокарда.
Инфаркт и норма: графическая разница
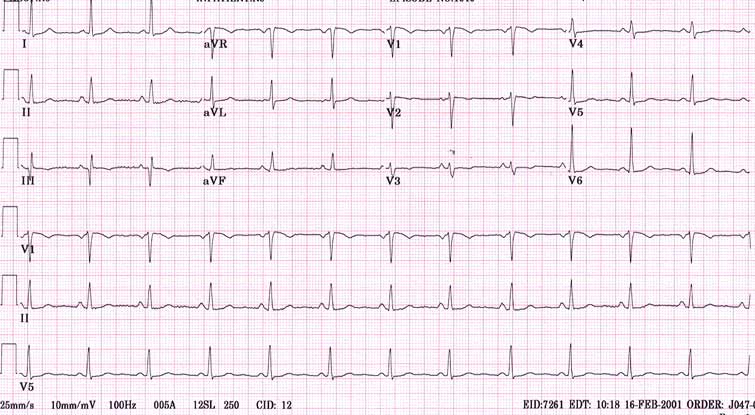
Здоровая сердечная мышца работает ри выглядит и его кардиограмма. Все ее составляющие в норме. Но нормы взрослого человека и ребенка отличаются. Отличны от нормальных «сердечных графиков» и кардиограммы при «особых» физиологических состояниях, к примеру, при беременности. У женщин в «интересном положении» сердце в грудной клетке немного смещается, как и его электрическая ось. С ростом плода добавляется нагрузка на сердце, это тоже отражается на ЭКГ.
Электрокардиограмма взрослого здорового человека:
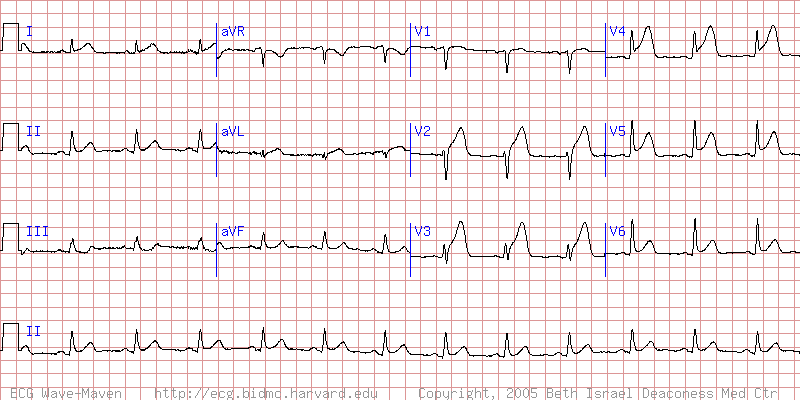
ЭКГ при инфаркте миокарда выявляет и регистрирует необходимые для диагностики и эффективного лечения признаки патологии. К примеру, острой форме инфаркта левого желудочка (передней его стенки) присущи:
- возвышение сегмента ST и формирование коронарного зубца Т в отведениях V2-V5, I и aVL;
- депрессивный сегмент ST в III отведении (противоположном пораженной области);
- снижение зубца R в отведении V2.
Электрокардиограмма при этой форме инфаркта миокарда выглядит следующим образом:
Важно! При диагнозе «передний инфаркт миокарда» ЭКГ отмечает
наличие патологического Q-зубца, снижение R-зубца, возвышение RST-сегмента и формирование минусового коронарного Т-зубца.
Многоликая ЭКГ-диагностика
Все изменения, наблюдающиеся на электрокардиограммах при инфарктах, не специфичны. Они могут наблюдаться при:
- миокардитах;
- легочной тромбоэмболии;
- электролитных нарушениях;
- шоковых состояниях;
- булемии;
- панкреатите;
- язвенной болезни желудка;
- холецистите;
- инсультах;
- анемии.
Но и диагноз «инфаркт миокарда» исключительно на основании ЭКГ не проводят. Диагноз подтверждается:
- клинически;
- с помощью лабораторных маркеров.
Кардиограмма способна выявить другие патологии, их глубину и величину. Но ЭКГ-диагностика, не показавшая никаких отклонений, не может полностью исключить инфаркт миокарда. Кардиолог обязан обратить внимание на клиническую картину заболевания, динамику ЭКГ, активность ферментов и другие показатели.
Определение ишемии при помощи ЭКГ
Ишемическое заболевание сердечной мышцы характеризуется уменьшенным снабжением миокарда и других тканей сердца кровью, что приводит к недостатку кислорода и постепенному повреждению и атрофии мышцы.
Слишком долгая кислородная недостаточность, характерная часто для запущенной стадии ишемии, может привести впоследствии к образованию инфаркта миокарда.
ЭКГ является не самым хорошим методом, который позволяет выявить ишемию, так как данная процедура проводится в состоянии покоя, при котором довольно сложно диагностировать расположение пораженного отдела. Также на сердце есть определенные участки, которые недоступны для обследования методом электрокардиографии и не подвергаются проверке, поэтому, если в них происходит патологический процесс, это будет не заметно на ЭКГ, либо полученные данные могут быть впоследствии интерпретированы врачом неверно.
На ЭКГ ишемическая болезнь сердца проявляется, в первую очередь, нарушениями амплитуды и формы зубца Т. Это обусловлено уменьшенной проводимостью импульса.
uziwiki.ru
Какие отклонения в работе организма можно зафиксировать?
В первую очередь следует заметить, что процедура электрокардиографии (ЭКГ) заслуженно признана главной диагностической методикой для своевременного обнаружения патологий сердца (всей сердечно-сосудистой системы). Процедура максимально широко используется в современной кардиологической практике.
Мышечная структура сердца человека функционирует под постоянным контролем, так называемого, водителя ритма, зарождающегося в самом сердце. При этом собственный водитель ритма вырабатывает электроимпульсы, передающиеся по проводящей системе сердца к различным его отделам.
На любом варианте кардиограммы (ЭКГ) фиксируются и регистрируются именно эти электрические импульсы, позволяющие судить о функционировании органа.
Иными совами, можно сказать, что ЭКГ фиксирует и записывает своеобразный язык сердечной мышцы.
Согласно образующимся отклонениям специфических зубцов на кардиограмме (напомним, это зубцы P, Q, R, S и T), медики получают возможность судить о том, какая патология лежит в основе неприятной симптоматики, ощущаемой пациентом.
С помощью различных вариантов ЭКГ медики могут распознать следующие заболевания сердца:
- Гипертрофию различных отделов сердечной мышцы.
Проблема может возникать при нарушениях гемодинамики сосудистого русла, что провоцирует перегрузку различных сердечных отделов. Даже классическая ЭКГ позволяет зафиксировать несколько основных признаков сердечной гипертрофии.
Это могут быть: признаки увеличения времени поведения импульсов, изменения амплитуды различных зубцов, признаки ишемия субэндокардиальных сердечных отделов, отклонение электрической сердечной оси.
- Стенокардию, ишемическую болезнь сердечной мышцы.
Данное заболевание, напомним, доставляет много хлопот человеку, поскольку проявляется приступами ангинозных болей, способными длиться от незначительных 20-30 секунд до получаса.
Признаки данного недуга на ЭКГ могут фиксироваться: как изменения комплексов QRS, как состояние депрессии сегмента S – Т, изменения зубца Т.
- Аритмии различного вида.
Такие патологии сердечной мышцы невероятно разнообразны, они характеризуются многочисленными изменения ритма сердечных сокращений. На электрокардиографии такие нарушения проявляются: периодичностью изменений интервалов R – R, колебаниями показателей P – Q и Q – T.
Кроме того, с помощью электрокардиографии часто удается зафиксировать: признаки наличия аневризмы сердца, развитие экстрасистолии, возникновение воспалительного процесса в миокарде (миокардиты, эндокардиты), развитие острых состояний инфаркта миокарда или сердечной недостаточности.
Что покажет ЭКГ сердца? Признаки заболеваний
Понятие “ЭКГ” расшифровывается как «электрокардиограмма». Это графическая запись электрических импульсов сердца.
В сердце человека есть собственный водитель ритма. Водитель ритма находится непосредственно в правом предсердии. Это место принято называть синусовым узлом. Импульс, который исходит из этого узла, называют синусовым импульсом (он и поможет расшифровать, что покажет ЭКГ).
Именно этот источник импульсов находится в самом сердце и сам вырабатывает электроимпульсы. Далее они направляются в проводящую систему. Импульсы у людей, не имеющих сердечной патологии, проходят по проводящей сердечной системе равномерно.
Все эти исходящие импульсы регистрируются и отображаются на ленте кардиограммы.
Из этого следует, что ЭКГ – электрокардиограмма – это графически зарегистрированные импульсы сердечной системы. Покажет ли ЭКГ проблемы с сердцем? Конечно, это отличный и быстрый способ выявить какое-либо сердечное заболевание. Более того, электрокардиограмма является самым основным методом в диагностике выявления патологии и разных заболеваний сердца.
Аппарат ЭКГ создал англичанин А. Уоллер еще в семидесятых годах XIX века. За последующие 150 лет аппарат, который записывает электрическую активность сердца, претерпел изменения и совершенствования. Хотя принцип работы не изменился.
Современные бригады скорой помощи обязательно снабжаются переносными аппаратами для ЭКГ, при помощи которых можно очень быстро сделать ЭКГ, экономя драгоценное время.
При помощи ЭКГ можно даже поставить человеку диагноз. ЭКГ покажет проблемы с сердцем: от острых сердечных патологий до инфаркта миокарда.
В этих случаях нельзя терять ни минуты, и поэтому вовремя сделанная кардиограмма может спасти человеку жизнь.
Врачи бригад скорой помощи сами расшифровывают ленту ЭКГ и в случае острой патологии, если аппарат показывает инфаркт, то, включая сирену, быстро везут больного в клинику, где ему немедленно будет оказана срочная помощь. Но при проблемах срочная госпитализация необязательна, все будет зависеть от того, что покажет ЭКГ.
В каких случаях назначают электрокардиограмму
Если у человека присутствуют ниже описанные симптомы, то врач-кардиолог направляет его на электрокардиограмму:
- отекают ноги;
- обморочные состояния;
- есть одышка;
- боль в грудине, в спине, боли в шее.
ЭКГ обязательно назначается беременным женщинам для обследования, людям при подготовке к операции, медосмотре.
Также результаты ЭКГ требуются в случае поездки в санаторий или если нужно разрешение на какие-либо спортивные занятия.
Для профилактики и если у человека нет никаких жалоб, врачи рекомендуют снимать электрокардиограмму один раз в год. Часто это может помочь диагностировать сердечные патологии, протекающие бессимптомно.
На самой ленте кардиограмма может показать совокупность зубцов, а также спадов. Эти зубцы обозначают большими латинскими буквами P, Q, R, S и T. При расшифровке врач-кардиолог изучает и расшифровывает ширину, высоту зубцов, их размер и интервалы между ними. По данным этих показателей можно определить общее состояние мышцы сердца.
При помощи электрокардиограммы можно обнаружить различные патологии сердца. Покажет ли ЭКГ инфаркт? Безусловно, да.
Что определяет электрокардиограмма
- Частота сердечных сокращений – ЧСС.
- Ритмы сокращений сердца.
- Инфаркт.
- Аритмии.
- Ггипертрофия желудочков.
- Ишемические и кардистрофические изменения.
Самый неутешительный и серьезный диагноз на электрокардиограмме – это именно инфаркт миокарда.
В диагностике инфарктов ЭКГ играет важную и даже главную роль. При помощи кардиограммы выявляется зона некроза, локализация и глубина поражений участка сердца. Также при расшифровке ленты кардиограммы можно распознать и отличить острый инфаркт миокарда от аневризмы и прошлых рубцов.
Поэтому при прохождении медкомиссии нужно обязательно делать кардиограмму, ведь врачу очень важно знать, что покажет ЭКГ.
Чаще всего инфаркт связывают непосредственно с сердцем. Но это не совсем так. Инфаркт может происходить в любых органах. Случается инфаркт легких (когда ткани легких частично или полностью отмирают, если произошла закупорка артерий).
Существует инфаркт головного мозга (по-другому ишемический инсульт) – отмирание тканей мозга, причиной которого может стать тромбоз или разрыв сосудов мозга. При инфаркте головного мозга могут полностью сбиться или исчезнуть такие функции, как дар речи, физические движения и чувствительность.
Когда у человека случается инфаркт, в его организме происходит отмирание или омертвение живой ткани. Организм теряет ткань или участок какого-либо органа, а также выполняемые этим органом функции.
Инфаркт миокарда – это отмирание или ишемический некроз участков или участка непосредственно сердечной мышцы вследствие полной или частичной потери кровоснабжения. Клетки сердечной мышцы начинают гибнуть приблизительно через 20-30 минут после того, как прекращается кровоток. Если у человека случается инфаркт миокарда, нарушается циркуляция крови.
Один или несколько кровеносных сосудов при этом выходят из строя. Чаще всего инфаркты случаются из-за закупорки сосудов тромбами (атеросклеротическими бляшками). Зона распространения инфаркта зависит от выраженности нарушения работы органа, например, обширный инфаркт миокарда или микроинфаркт.
Поэтому не стоит сразу же приходить в отчаяние, если ЭКГ показывает инфаркт.
Это становится угрозой для работы всей сердечно-сосудистой системы организма и угрожает жизни. В современный период инфаркты являются главной причиной смертности среди населения развитых стран мира.
Симптомы инфаркта
- Головокружение.
- Затрудненное дыхание.
- Боль в шее, плече, которая может отдавать в спину, онемение.
- Холодный пот.
- Тошнота, чувство переполненного желудка.
- Чувство сдавленности в груди.
- Изжога.
- Кашель.
- Хроническая усталость.
- Потеря аппетита.
Главные признаки инфаркта миокарда
- Интенсивная боль в области сердца.
- Боль, которая не прекращается после приема нитроглицерина.
- Если продолжительность боли уже больше 15 минут.
Причины возникновения инфаркта
- Атеросклероз.
- Ревматизм.
- Врожденный порок сердца.
- Сахарный диабет.
- Курение, ожирение.
- Артериальная гипертония.
- Васкулит.
- Повышенная вязкость крови (тромбозы).
- Ранее перенесенные инфаркты.
- Тяжелые спазмы коронарной артерии (например, при приеме кокаина).
- Возрастные изменения.
Также ЭКГ позволяет выявить и другие заболевания, такие как тахикардия, аритмия, ишемические нарушения.
Аритмия
Что же делать, если ЭКГ показало аритмию?
Аритмия может характеризоваться многочисленными изменениями сокращения сердцебиения.
Аритмией считается состояние, при котором наблюдается нарушение сердечного ритма и частоты сердечных сокращений. Чаще эта патология отмечается сбоем сердцебиения; у больного то учащенное, то замедленное сердцебиение. Возрастание наблюдается при вдохе, а снижение – при выдохе.
Стенокардия
В случае если у больного наблюдаются приступы боли под грудиной или слева от нее в области левой руки, которая может длиться несколько секунд, а может продолжаться и до 20 минут, то ЭКГ покажет стенокардию.
Боли обычно усиливаются при поднятии тяжестей, тяжелых физических нагрузках, при выходе на холод и может исчезать в состоянии покоя. Снижаются такие боли в течение 3-5 минут при принятии нитроглицерина. У больного бледнеет кожа и становится неравномерным пульс, что вызывает перебои в работе сердца.
Стенокардия – эта одна из форм ишемической болезни сердца. Часто диагностировать стенокардию бывает достаточно непросто, потому что такие отклонения могут проявляться и при других сердечных патологиях. Стенокардия может в дальнейшем приводить к инфарктам и инсультам.
Многие очень переживают, когда узнают, что ЭКГ показало тахикардию.
Тахикардия – увеличение частоты сердечных сокращений в состоянии покоя. Ритмы сердца при тахикардии могут доходить до 100-150 ударов в минуту. Такая патология может возникать и у людей, независимо от возраста, при подъеме тяжестей или при повышенных физических нагрузках, а также при сильном психоэмоциональном возбуждении.
Все-таки тахикардия считается скорее не болезнью, а симптомом. Но это не менее опасно.
Если сердце начинает биться слишком быстро, то оно не может успевать наполниться кровью, что в дальнейшем приводит к снижению выброса крови и недостатку кислорода в организме, а также самой мышцы сердца.
Если тахикардия длится более месяца, это может привести к дальнейшим сбоям в работе сердечной мышцы и к увеличению размеров сердца.
Симптомы, характерные для тахикардии
- Головокружение, обморок.
- Слабость.
- Одышка.
- Повышенная тревожность.
- Ощущение повышенного сердцебиения.
- Сердечная недостаточность.
- Боль в области груди.
Причинами возникновения тахикардии могут быть: ишемическая болезнь сердца, различные инфекции, токсические воздействия, ишемические изменения.
Заключение
Сейчас существует много различных болезней сердца, которые могут сопровождаться мучительными и болезненными симптомами. Прежде чем начать их лечение, необходимо провести диагностику, выяснить причину проблемы и по возможности устранить ее.
На сегодняшний день проведение электрокардиограммы является единственным эффективным методом в диагностике патологий сердца, который еще и полностью безвредный и безболезненный. Такой метод подходит всем – и детям, и взрослым, а также является доступным, эффективным и высокоинформативным, что очень важно в условиях современной жизни.
Источник: https://FB.ru/article/301979/chto-pokajet-ekg-serdtsa-priznaki-zabolevaniy
Отличаются ли результаты разных методик проведения ЭКГ?
Ни для кого не является секретом, что электрокардиографию в различных ситуациях могут проводить по-разному, вернее сказать, медики могут пользоваться различными методиками ЭКГ исследования.
Вполне понятно, что данные различных вариантов электрокардиографического исследования могут несколько отличаться.
Наиболее распространенными электрокардиографическими исследованиями могут считаться:
- Процедура внутрипищеводной электрокардиографии.
Методика заключается в помещении активного электрода в просвете пищевода.
Такая процедура позволяет более точно оценить предсердную электрическую активность, а также функционирование атриовентрикулярного узла.
Методика имеет наибольшую ценность для фиксации определенных сердечных блокад.
- Процедура векторкардиографии. Данная методика позволяет регистрировать изменения в электрическом векторе функционирования сердечной мышцы.
Информация бывает представлена в виде специальной проекции объемных фигур на плоскость отведений.
- Электрокардиографические пробы с нагрузкой.
Данную процедуру могут также называть велоэргометрией. Наиболее целесообразно проводить такое исследование для обнаружения ишемического заболевания сердечной мышцы.
Это связано с тем, что приступы стенокардии обычно возникают именно в момент физического напряжения пациента, а в состоянии покоя кардиограмма может оставаться в пределах нормы.
- Процедура Холтеровского мониторирования.
Процедуру обычно называют суточным мониторингом электрокардиографии по Холтеру.
Суть методики заключается в том, что закрепленные на теле человека датчики фиксируют показатели работы сердечной мышцы в течение суток или даже более того.
Наиболее целесообразно проводить такую процедуру, когда неприятные симптомы сердечного заболевания носят преходящий характер.
Инструментальные методы диагностики
Визуализация является следующим, логичным этапом обследования сердца после объективной части. Подобная диагностика сердца и сосудов бывает следующих видов.
Электрокардиографические (ЭКГ) методы
Электрокардиография — это методика определения электрической активности сердечной мышцы. ЭКГ отображает векторы развития потенциалов действия всех сердечных отделов, особенности проведения импульса и его изменения. Это наиболее доступное, безопасное и информативное исследование. Визуализируется оно в виде графика на пленке или мониторе.
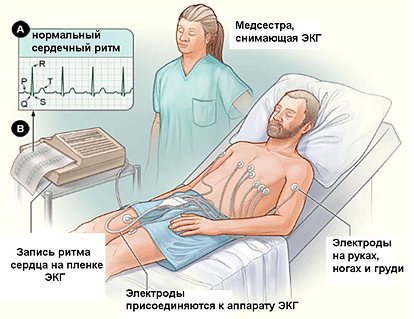
На графике виден водитель ритма — доминирующий импульсный пучок сердца, который руководит сокращениями. По ЭКГ также можно судить об ишемических изменениях в правых или левых отделах, о нарушении проводимости электрического импульса — блокадах пучков Гисса, АВ-блокадах, комбинированных блокадах. На электрокардиографическом графике хорошо видны эпизоды аритмий и внеочередных сокращений сердечной мышцы (экстрасистол). Компетентный доктор на основании ЭКГ распознает инфаркты, тромбоэмболии, пароксизмальные тахикардии, трепетание и множество других диагнозов.
Наиболее информативная клиническая картина о запущенности болезни, состоянии сердца и его физиологического резерва, достигается при физических нагрузках. Для подобных целей существуют ЭКГ-пробы с дозированной спортивной нагрузкой. Часто именно они могут выявить скрытую сердечную патологию, которая незаметна на обычном приеме в спокойном состоянии.

Футболист Криштиано Роналду проходит ЭКГ диагностику с нагрузкой в рамках медицинского осмотра в Ювентусе.
Наиболее часто применяются два вида эта процедуры — велоэргометрия и тредмил тест.
Велоэргометрия — это процедура со ступенчатой нагрузкой, при которой пациент крутит педали аппарата со скоростью 60 в минуту. С интервалов в 3 минуты эта нагрузка возрастает, а все показатели электрической активности сердца фоново фиксируются электрокардиографом. Тредмил тест — более современная методика, которая позволяет подобрать нагрузку индивидуально под особенности диагноза пациента. Процедура тредмил теста представляет собой имитацию подъема в году с фоновым контролем и записью ЭКГ. Скорость ходьбы и угол уклона дорожки регулируется в большом диапазоне, что дает преимущество этой ЭКГ-пробе.
Для диагностики ишемической болезни сердца и аритмий может использоваться процедура поверхностного многоканального картирования. Методика заключается в оценке электрического потенциала, выходящего на поверхность грудной клетки. Позволяет выявить более точную локализацию пораженного участка сердечной мышцы, чем рутинное ЭКГ. Картирование часто совмещают с велоэргометрией и прочими нагрузочными пробами.
Не каждая патология сердца видна непосредственно на приеме у доктора. Эпизоды аритмий, блокад, экстрасистол и других проблем проводимости могут возникать в любое время, а иногда даже остаться незамеченными пациентом (например, во время сна). Процедура, позволяющая регистрировать ЭКГ в течение суток, называется «холтеровское мониторирование». На тело больного крепится группа электродов и записывающее устройство. 24 часа оно считывает показатели импульсации и формирует ЭКГ-график в электронном виде, который уже на следующий день может просмотреть и проанализировать лечащий доктор.
Ультразвуковые (УЗИ) методы
Эхокардиография, наряду с электрокардиографией, является одним из обязательных методов кардиологической диагностики. УЗИ сердца дает полную картину о его анатомической структуре, состоянии клапанов, наличии или отсутствии их сужения и недостаточности.
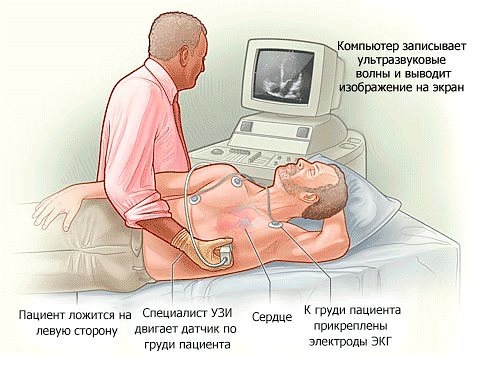
Параметры ультразвукового исследования — фракция выброса, ширина полостей, диметры клапанов — используются для постановки диагнозов и выбора препаратов. С помощью ультразвука и 3D-визуализации можно сформировать графическую модель кровотока. Такая процедура проверки сосудов сердца на проходимость называется дуплексным сканированием.
Ангиографические методы
Ангиография — это инвазивный метод, чаще всего он используется для диагностики сердца и сосудов сердца при серьезной патологии. В артериальное русло через катетер вводится контрастное вещество, которое видно на рентгенографическом сканировании. Таким образом, контраст прокрашивает свой путь течения, а на снимке будет отчетливо виден участок, в котором находится препятствие и кровообращение замедляется или останавливается.
Коронарография, как частный вид ангиографии, чаще всего является либо предоперационным мероприятием, либо непосредственно первым этапом хирургического вмешательства.

Какие заболевания можно диагностировать при исследовании?
Следует сказать, что различные варианты электрокардиографии сердца могут использоваться не только в качестве первичной диагностики, позволяющей зафиксировать начальные стадии кардиологического заболевания.
Зачастую, электрокардиографические исследования различного типа могут проводиться с целью наблюдения и контроля над уже существующей кардиологической патологией.
Так подобные исследования могут назначаться пациентам со следующими патологиями:
- больным, перенесшим ранее инфаркт миокарда;
- людям, страдающим от различных форм сердечной ишемии;
- пациентам с инфекционными заболеваниями сердечной мышцы – перикардитом, эндокардитом;
- пациентам, страдающим от кардиосклероза;
- людям с гипертонической болезнью или гипотонией;
- пациентам с вегетососудистой дистонией и пр.
Ну и, конечно, данное исследование сердца часто позволяет ответить на вопросы – почему у пациентов возникает та или иная неприятна симптоматика – одышка, боль в груди, нарушения сердечного ритма.
Данные, указывающие на необходимость проведения дополнительных анализов
К сожалению, следует понимать, что электрокардиограмма не может считаться единственно верным критерием для установления того или иного кардиологического диагноза.
Для установления действительно верного диагноза медики всегда используют несколько диагностических критериев: обязательно проводят визуальный осмотр пациента, пальпацию, аускультацию, перкуссию, собирают анамнез и проводят электрокардиографию.
При условии, что данные кардиографии подтверждаются конкретными (соответствующими предполагаемой патологии) симптомами у пациента, данными получаемыми при осмотре – диагноз выставляется достаточно быстро.
Но, если, врач кардиолог наблюдает некое несоответствие между имеющимися жалобами пациента и показателями электрокардиографии, пациенту могут назначать дополнительные исследования.
Дополнительные исследования (УЗИ, Эхо-кардиоргафия, МРТ, КТ или иные) также могут быть необходимы, если электрокардиограмма остается в норме, а больной предъявляет некоторые жалобы на интенсивные проявления проблемы неясного или сомнительного генеза.
УЗ-исследование и электрокардиограмма: различия в результатах
Методика исследования сердечной мышцы при помощи ультразвука (УЗИ) давно используется в кардиологии. УЗИ диагностика сердечной мышцы, в отличие от электрокардиографического исследования, позволяет заметить не только некоторые отклонения в функционировании органа.
УЗИ сердечной мышцы считается информативной, не инвазивной и полностью безопасной процедурой, которая позволяет оценить структуру, размер, деформации и прочие характеристики сердечной мышцы.
При этом УЗИ сердечной мышцы могут назначать в следующих случаях:
- при возникновении у пациента неясных симптомов – болей в груди, появлении одышки, утомляемости;
- при периодических скачках артериального давления;
- при наличии признаков кардиологического заболевания, не фиксирующегося на кардиограмме;
- УЗИ также назначают пациентам после инфаркт миокарда, для оценки поражения мышечных структур, для наблюдения за прогрессом патологии.
При проведении УЗИ медики получают возможность определить морфологию сердечной мышцы, оценить размер всего органа, заметить объем сердечных полостей, понять какова толщина стенок, в каком состоянии находятся сердечные клапаны.
Также УЗИ позволяет заметить наличие аневризм органа, тромбов в сердце, оценить величину тканевых рубцов и пр. на тканях.
Можно сказать, что ультразвуковое исследование, в некоторых случаях, оказывается более информативным, нежели электрокардиограмма.
Подводя итоги, заметим, что обе рассмотренные методики исследования необходимы в современной кардиологической практике. Решать же, какое исследование лучше выбрать, правильнее совместно с квалифицированным врачом-кардиологом.
В противном случае, использование диагностической процедуры может оказаться нецелесообразным!
dlyaserdca.ru
Что такое ЭКГ?
ЭКГ – это метод исследования работы мышц перикардиальной области, который не доставляет ни сердцу, ни организму человека в целом никаких неприятных ощущений или вреда.
Прибор, называемый электрокардиографом, фиксирует сердечные импульсы, пульс, промежуток времени, необходимый сердцу, чтобы из состояния выброса крови в аорту наполниться кровью, поступившей из легких.
Все показатели ЭКГ вычерчиваются на кальке в виде ломаной линии, на которой будут видны все проблемы, происходящие с сердцем, или их отсутствие.
Фото:
Кардиограммой называют распечатанное изображение этой кривой.
Поскольку во время ЭКГ человек не подвергается никакому излучению (метод кардиографии можно сравнить с измерением артериального давления), при подозрениях на заболевания, прямо или косвенно связанных с сердцем, врач даст направление в кабинет электрокардиографии.
Как проходит исследование ЭКГ? Никакая предварительная подготовка для ЭКГ не требуется.
Важно немного посидеть перед началом ЭКГ, чтобы ритм сокращений у сердца восстановился после подъема по лестнице или быстрой ходьбы в поликлинику.
ЭКГ проводится как в сидячем положении, так и лежа. К груди, запястьям и выше голеностопного сустава пациента присоединяются электроды на специальных прищепках и при помощи присосок.
Как уже упоминалось, никаких болевых ощущений это не вызывает. Однако если ЭКГ будут делать ребенку, то во время всей процедуры требуется нахождение взрослого рядом.
Вот некоторые советы, благодаря которым процедура пройдет легко:
- поскольку требуется оголить запястья и голеностопный сустав, подберите соответствующую одежду так, чтобы было легко ее снять;
- не надевайте украшения на шею и запястья. Их на время исследования нужно снять, поэтому есть риск забыть их в кабинете;
- мужчинам для точности результатов желательно побрить грудь;
- во время обследования врач наносит на места контакта датчиков с кожей вязкое вещество, иногда его бывает избыток, поэтому захватите с собой маленькое полотенце или салфетку, чтобы можно было легко удалить остатки этого вещества.
Сама процедура занимает не более нескольких минут, еще немного потребуется подождать, чтобы получить на руки ответ, после чего можно идти к врачу-кардиологу.
Видео:
Диагностика сердца
Обследования, назначаемые при подозрении на болезнь сердца, направлены на то, чтобы отличить симптомы, связанные с сердцем, от симптомов, вызванных другими заболеваниями, с целью
- профилактика,
- диагностика,
- мониторинг сердечного события в процессе, например, сердечного приступа,
- определение тяжести и степени самой болезни сердца.
Диагностические исследования для установленных кардиопатий отличаются от оценки сердечного риска. Оценка сердечного риска проводится у бессимптомных субъектов в качестве помощи в определении риска развития ишемической болезни сердца.
Анализы крови на заболевания сердца
Биомаркеры сердца (белки, которые выделяются при повреждении мышечных клеток) часто назначают людям с симптомами острого коронарного синдрома, такими как
- боль в груди,
- боль в челюсти, шее, животе, спине или иррадиации в плечо или руки,
- тошнота,
- затрудненное дыхание (одышка),
- головокружение
Лабораторные тесты включают следующие дозировки:
- Тропонин, самый специфический биомаркер для сердца и более востребованный; значения возрастают в течение нескольких часов после повреждения сердца и остаются высокими даже в течение двух недель.
- CK-MB, особый тип креатинкиназы (энзим), обнаруживаемый в основном в сердечной мышце и чьи значения возрастают в случае повреждения мышечных клеток сердца; этот тест был почти полностью заменен дозой тропонина.
- Миоглобин, белок, выделяющийся в кровь при травмах сердечной мышцы или других произвольных мышц; сегодня этот тест используется нечасто.
- Высокочувствительный С-реактивный белок (известный под английским сокращением hs-CRP ), тест, который может помочь установить прогноз, в том числе вероятность рецидива сердечных событий у пациентов со стабильной ишемической болезнью сердца или ОКС.
- BNP или NT-proBNP, пептиды, высвобождаемые организмом в ответ на сердечную недостаточность; Повышенные уровни BNP, хотя и не являются диагностическими для сердечного приступа, указывают на более высокий риск сердечных осложнений у пациентов с ОКС. Поскольку BNP также высвобождается из перегруженного сердца, этот биомаркер также измеряется у пациентов с опухшими ногами или брюшной полостью или при наличии одышки как поддержка для диагностики сердечной недостаточности.
Также могут быть назначены более общие анализы крови, такие как:
- Анализ газов крови, исследование, которое оценивает уровни pH, кислорода и углекислого газа.
- Полная метаболическая панель (CMP), группа анализов, используемых для оценки функций органов.
- Электролиты, анализы, которые измеряют водно-солевой баланс организма: кальций,
- хлорид,
- фосфат,
- магний,
- калий,
- натрий;
Другие исследования
Ряд других анализов и тестов используется для оценки боли в груди и других симптомов. В частности:
- Анамнез (история болезни), включая оценку факторов риска, таких как возраст, ишемическая болезнь сердца, диабет и курение.
- Артериальное давление.
- Физикальное обследование (очень важно для оценки возможного избыточного веса).
- Электрокардиограмма (ЭКГ), тест, который записывает электрическую активность и ритм сердца.
- Эхокардиограмма, то есть изображения сердца, полученные с помощью ультразвука.
- Липидный профиль ( общий холестерин , ЛПНП , ЛПВП и триглицериды ) и уровень сахара в крови, для оценки возможных факторов риска.
На основании этих испытаний может потребоваться дальнейшее исследование, в том числе:
- стресс-тест,
- рентгенография грудной клетки,
- TAC (компьютерная осевая томография),
- Непрерывный мониторинг ЭКГ (также называемый холтеровским исследованием), тест, который оценивает сердечный ритм в определенный интервал времени, в течение которого пациент носит систему мониторинга,
- МРТ (магнитный резонанс),
- ПЭТ (позитронно-эмиссионная томография),
- изображения с радионуклидами,
- катетеризация сердца, процедура, которая требует введения тонкой и гибкой трубки (катетера) в артерию ноги; катетер подталкивают к коронарным артериям, чтобы оценить его течение и состояние, а также давление в сердце,
- коронарная ангиография, то есть рентгенографические изображения артерий, выполненные с рентгеноконтрастным веществом для облегчения диагностики ишемической болезни сердца; эта процедура выполняется во время катетеризации сердца,
- тест наклона, обычно назначаемый тест для оценки обморока.
Необходимость обследования
Если вы не ощущаете проблем с сердцем и здоровьем, но планируете поездку в лечебно-оздоровительное учреждение, проходите медицинский осмотр, ваш возраст более 40 лет, у ваших родственников есть болезни, связанные с сердцем или вы планируете беременность, то это является показаниями для посещения кабинета электрокардиографии.
Вот в каких случаях вам назначат ЭКГ обязательно:
- боль в грудном отделе позвоночника;
- планируемое оперативное вмешательство;
- заболевание почек, установленная гипертония или гипертензия;
- повышенные тромбоциты («густая кровь»);
- УЗИ сосудов показало образование бляшек;
- установленное варикозное расширение вен;
- ряд иных показаний, которые определяет врач.
Стоит заметить, что нерегулярность сердечного ритма (тахикардия) является явным показанием для ЭКГ у взрослого, в той или иной мере она характерна для здорового ребенка, поэтому нормы этого анализа существенно разнятся у детей и взрослых.
Только с наступлением полового созревания, после 12 – 14 лет, ЭКГ ребенка приближается к норме, принятой для взрослого человека.
Фото:
Как расшифровывается ЭКГ?
В зависимости от пола и возраста пациента понятие нормы изменяется. Так, например, частота сердечных сокращений на кардиограмме выглядит как расстояние между соседними зубцами.
В норме у взрослого человека от 60 до 100 ударов в минуту. Даже по такому серьезному расхождению в понятии нормального показателя уже можно понять, что и нормальные кардиограммы будут сильно различаться.
Об аритмии по ЭКГ говорят, если работа, совершаемая сердцем, выше 100 ударов в минуту или менее 60.
Для диагностики важен также угол электрической оси (результирующий вектор), он измеряется в градусах, в нормальном состоянии составляет 40 – 70 градусов.
Гипертрофия миокарда, которая физически выглядит как уплотнение стенок сердечной мышцы, функционально является способом сердечно-сосудистой системы компенсировать какую-либо патологию.
ЭКГ покажет в этом случае замедление передачи электрического импульса. Если такой показатель виден на ЭКГ, то врач отправит на УЗИ для уточнения толщины уплотнения.
В ряде случаев ЭКГ покажет патологию, связанную с изменением кровотока в коронарных сосудах.
Эта проблема приводит к рубцеванию сердечной ткани, уменьшению просвета сосудов и к высокому риску инфаркта. Однако ряд патологий ЭКГ не покажет.
В этом случае будет назначено УЗИ, возможно даже УЗИ допплеровским датчиком, которое немного дороже по стоимости.
Видео:
Важно понимать, что кардиограмма не может является диагнозом и не всегда покажет на конкретную болезнь.
По сути дела, это показатель того, какие у сердца есть запасы прочности по удержанию нормального ритма как в состоянии покоя, так и при естественной нагрузке.
Согласно выявленным в ЭКГ патологиям, врач определяет диагноз и, возможно, назначает дополнительные исследования, например, УЗИ или МРТ.
Не старайтесь сами поставить себе диагноз, рассматривая линии кардиограммы и тем более не начинайте курс лечения.
Все патологии сердца должен диагностировать по ЭКГ только квалифицированный специалист.
moydiagnos.ru
Назначение диагностического исследования
ЭКГ под нагрузкой назначается для выявления скрытых патологий сердечно-сосудистой системы
Электрокардиограмма с дополнительной нагрузкой призвана выявить имеющиеся патологии у больных людей и определить пределы выносливости у людей, призванных абсолютно здоровыми.
Это необходимо для проведения различных экспериментов, а также для людей, связанных с исполнением заданий в сверхтяжелых условиях, например, космонавтов, летчиков-испытателей, подводников.
Проводится ЭКГ под нагрузкой в следующих случаях:
- Для диагностики стенокардии.
- Для определения нарушений ритма и проводимости электрического импульса, возникающих при повышенной нагрузке.
- Для оценки устойчивости организма к физическим влияниям у спортсменов, военных и других людей, чья работа или вид деятельности связан с пребыванием в экстремальных условиях.
- Для диагностики заболеваний миокарда, которые могут появляться из-за других патологий (сахарного диабета, проблем с работой нервных окончаний, нарушений функционирования щитовидной железы). Такие тесты проводят с провоцированием (при помощи гипервентиляции легких или с применением медикаментозных средств).
Подготовка к проведению ЭКГ и процедура диагностики
Процедура ЭКГ под нагрузкой
Подготовка к ЭКГ под нагрузкой состоит в том, что за трое суток до пробы больного просят исключить сердечные лекарства длительного действия, а в день проведения ВЭМ убирают и средства на основе нитратов короткого периода. Запрещается также курить и проходить любые другие виды обследований. Отказаться придется и от алкогольных напитков любых видов, даже от содержащих небольшое количество спиртного, а также кофе и всех кофеинсодержащих напитков типа Пепси или Кока-Колы.
Повлиять на результат может также частое питье крепкого черного чая, обильное питание с использованием тяжелой, трудноперевариваемой пищи, эмоциональное волнение, даже приятное, стрессы и физическое перенапряжение. Стоит избегать спортивных перегрузок и чрезмерного утомления на занятиях.
Пробу желательно назначать на утро, не раньше, чем через пару часов после приема пищи.
Завтрак должен быть не слишком обильным и состоять из легких продуктов. Кофе, чай и какао пить запрещено.
Больше информации об ЭКГ под нагрузкой можно узнать из видео:
Для детей обычно этот метод не используют из-за возможности получения искаженных данных и сложности выполнения ими самой процедуры велоэргометрии. Правильные показатели можно получить у подростков, которые имеют вес не менее 40 кг и отличаются крепким телосложением, приближенным к конституции взрослого человека.
Перед началом процедуры на теле пациента закрепляют специальные датчики и манжету прибора, измеряющего артериальное давление. Показатели записываются в состоянии покоя, а затем под нагрузкой, которая возрастает каждые 3 минуты до появления жалоб на сильную усталость, боли, головокружение, одышку. После этого нагрузку прекращают, а запись данных продолжается еще 10 минут. После этого полученные данные отправляются к специалисту для формирования выводов о состоянии здоровья пациента.
Расшифровка показателей
Работает с кардиограммой только врач, но некоторые опытные специалисты службы скорой помощи могут визуально сразу распознать ряд тревожных симптомов.
Для расшифровки данных проводятся следующие операции:
- оценка сердечного ритма и частоты сердечных сокращений
- расчет интервалов продолжительности фазы систолы по специальной формуле
- расчет положения электрической оси сердца
- изучение комплекса QRS
- описание сегментов ST
Полноценный результат получается при помощи сведения воедино всех результатов, полученных при проведении ЭКГ.