Как готовиться к колоноскопии?
Учитывая то, что в ходе диагностики доктор будет осматривать толстую кишку, крайне важно предварительно очистить слизистую оболочку. Требуемого эффекта трудно добиться при помощи клизмы. Именно поэтому пациентам рекомендуют заранее готовиться при помощи диет и лекарственных средств, продающихся в любой аптеке. Правильная подготовка к диагностической колоноскопии включает в себя, как правило, два следующих этапа:
- За три дня до прохождения процедуры требуется отказаться от употребления жирных сортов мяса. Запрещено употребление рыбы наряду с молочными продуктами, злаками, крупами, ржаным хлебом. Важно также отказаться от свежих овощей и фруктов. Запрещены алкогольные напитки, газированная вода, острые приправы и консервы. Разрешается съедать белый хлеб и бульоны вместе с нежирным мясом, яйцами, макаронами, рисом, отварным картофелем, сливочным маслом. Пить при этом можно сок или кисель. Очищение кишечника для колоноскопии имеет важное значение.
- Накануне прохождения процедуры пациент должен принять слабительное. В рамках подготовки кишечника к обследованию назначается раствор полиэтиленгликоля или таких препаратов, как «Дюфалак» и «Фортранс». Кроме того, человеку потребуется выпить два литра жидкости накануне обследования. Еще два литра пьют в день процедуры в том случае, если она запланирована на послеобеденное время. Если на подготовку отведено меньше суток, весь объем раствора выпивают с четырех до восьми часов вечера.
Подготовку к наркозу при колоноскопии проводят непосредственно в день самой процедуры. При этом с утра следует отказаться от еды и питья. Также важно снять контактные линзы с зубными протезами перед соответствующей манипуляцией.
Где сделать колоноскопию? Процедуру можно провести в любом медицинском учреждении или диагностическом центре.
Что такое КТ (виртуальная) колоноскопия кишечника
Это современный вид компьютерно-томографического обследования кишечника при помощи специальной программы, позволяющей визуализировать в трехмерном изображении толстокишечные петли и просвет органа. Также можно наблюдать кишечник не только изнутри, но и снаружи.
Это становится возможным благодаря пропусканию рентгеновских лучей путём спирального сканирования, которое улавливает специальный датчик, а далее сигнал обрабатывается специальной компьютерной программой.
Это прогрессивный метод, позволяющий избежать инвазивного внедрения колоноскопа и его продвижения вглубь отделов ЖКТ. Данное исследование требует соответствующего оборудования – специального томографа.
Человек обследуется лёжа на животе или спине в специальной камере, не испытывая при этом болевых ощущений. Иногда для лучшего расправления складок в прямую кишку (на глубину до 5 см) вводится небольшая тонкая трубочка, через которую подается немного воздуха. Во время сканирования иногда пациента просят задержать дыхание.
Показания к проведению те же, что и для привычной эндоскопической колоноскопии. Противопоказаний к данному методу значительно меньше: беременность и лактация, боязнь замкнутых пространств, вес более 110 кг.
Подготовка к виртуальной колоноскопии кишечника
Виртуальный метод обследования требует вполне реальной подготовки пациента, как и при инвазивной эндоскопии, включающий в себя очищение кишечника и диету.
Кроме всех вышеописанных способов очищения, подготовка к КТ колоноскопии включает в себя прием рентгенконтрастного вещества. За день до исследования следует растворить в литре воды 50 мл йодсодержащего контраста (урографина) и выпить на протяжение дня во время еды.
При КТ виртуальной диагностике толстого кишечника накануне разрешен легкий завтрак: отварное яйцо, хлеб, чай. Но лучше воздержаться от приема пищи.
Как решиться на колоноскопию без наркоза?
Получившие назначение на обследование кишечника, как правило, начинают спрашивать у тех, кто делал его уже, сопоставлять отзывы пациентов о прохождении процедуры, чтобы принять решение проходить колоноскопию без наркоза или с применением обезболивающих препаратов. Самое важное знать следующее, чтобы не возникало лишних страхов, способных превратить обследование в кошмар и для больного и для врача.
Сам по себе процесс прохождения трубки эндоскопа безболезненный, и лишь при вводе его в анальное отверстие могут быть незначительные болевые ощущения. Для того чтобы при вводе эндоскопа в анус не было больно, достаточно всего лишь полностью расслабиться, а врач, в свою очередь, на наконечник накладывает гель или специальную смазку, чтобы избежать болевых ощущений у пациента.
Неприятно становится в тот момент, когда диагност начинает накачивать кишечник газом, чтобы распрямить его складки и детальнее осмотреть поверхность. Но эта боль периодическая спазматическая и проходит, как только заканчивается обследование, и врач ликвидирует газ из кишечника. Безусловно, при консультации с врачом можно настоять и сделать обезболивание перед процедурой, но существуют различные противопоказания, при которых лучше отказаться от наркоза.
Когда следует проводить обследование кишечника без наркоза?
Проведение колоноскопии при использовании наркоза даже в случаях повышенной боязни пациента не представляется возможным при наличии:
- заболеваний сердечно-сосудистой системы (инфаркта или инсульта в анамнезе, ИБС);
- нарушений свертываемости крови;
- аллергических реакций на анестетические средства;
- психиатрических или неврологических болезней;
- эпилепсии;
- беременности.
Повышенная свертываемость одна из причин отказа от наркоза при колоноскопии
Также больной имеет право отказаться от обследования под наркозом, мотивируя нежеланием подвергать организм возможному риску от применения обезболивающих средств. Некоторые пациенты отказываются от анестезии, боясь что из-за снижения чувствительности можно не почувствовать травму кишечника эндоскопом.
Существуют несколько категорий больных, которые вследствие тех или иных особенностей не смогут пройти обследование без применения обезболивающих препаратов. К таким пациентам относятся:
- Дети до 12 лет – учитывая малый возраст и неспособность понять важность метода, малыши жутко боятся любого вмешательства в их организм, а так как процедуру, скорее всего, придется через время повторить, лучше избежать психических травм.
- Пациенты, страдающие спаечной болезнью – спайки будут препятствовать продвижению эндоскопа в кишечнике и при непосредственном контакте вызывать сильные боли.
- Люди, имеющие образование стриктур (сужения) в толстом кишечнике или анальном отверстии, что затруднит процесс прохождения трубки, и пациент будет испытывать довольно интенсивные боли.
- Больные с наличием воспалительных, инфекционных, язвенных и деструктивных процессов в кишечнике – жуткие боли в животе не дадут врачу провести осмотр и поставить диагноз.
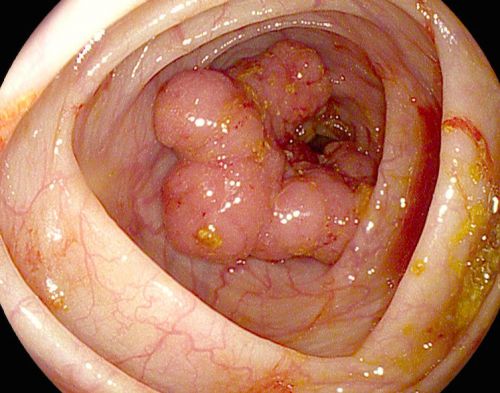
Из-за новообразований в кишечнике при колоноскопии пациент будет ощущать острую боль
Без применения наркоза не смогут пройти колоноскопию чересчур восприимчивые пациенты, у которых низкий порог чувствительности. Ведь для них любое, даже считающееся незначительным для обычных людей ощущение может стать поводом для паники, обморока и сердечного приступа. Поэтому врач, изначально зная психические особенности своего пациента, старается назначить ему процедуру с использованием анестетиков.
В случае если больному были назначены другие методы диагностики кишечника, такие как УЗИ или ирригоскопия, чтобы не проводить колоноскопию под наркозом из-за присутствия противопоказаний, но они были неинформативны, приходится назначать ФКС без наркоза. Опасение болевых ощущений – не повод отказываться от колоноскопии.
Чтобы проведение колоноскопии без наркоза прошло максимально благоприятно лучше быть готовым к возможным ощущениям. Для избегания травм или боли при вводе эндоскопа следует расслабиться позволить врачу ввести трубку в прямую кишку.
Болевые ощущения происходят от поступления в кишечник газа, который расправляет стенки для детального изучения их поверхности. Такие ощущения похожи на метеоризм и распирание, и быстро проходят после выведения газа. Степень распирания и боли зависит от тонуса кишечника – при расслабленном состоянии они незначительны или, вообще, отсутствуют. Иногда могут появляться боли при прохождении эндоскопа через изгибы толстой кишки.
Колоноскопия и использование анестезии
Проблема, связанная с болезненностью этой процедуры, уже потеряла свою актуальность, так как современными медицинскими центрами предлагается ее проведение под анестезией. Введение медицинских препаратов перед выполнением манипуляции подразумевает различную степень обезболивания:
- Проведение колоноскопии под местной анестезией предполагает, что наконечник эндоскопа смазывают веществом, которое слегка уменьшает неприятные ощущения во время введения трубки в прямую кишку. Правда, чувство боли в ходе процедуры, как правило, может вызываться не прямым контактом устройства со слизистой, а нагнетанием в кишечник воздуха. К сожалению, локальное обезболивание не снимает этот дискомфорт.
- Колоноскопия во время сна. Для такого варианта процедуры используют поверхностный наркоз, другими словами – седацию. Пациенту вводят средство, которое обладает снотворным эффектом. Под его воздействием неприятные ощущения значительно притупляются, а само обследование проходит вполне безболезненно. При этом не требуется использовать наркозный аппарат. Также не придется оставаться в клинике в течение долгого времени после колоноскопии, так как воздействие анестезии проходит весьма быстро, а каких-либо воспоминаний о процедуре не остается.
- Колоноскопия с использованием общего наркоза. Такая разновидность диагностирования проводится в условиях операционной. Пациентов под контролем анестезиолога погружают в глубокий сон. Этот сон продолжается, как правило, несколько дольше по сравнению с самой процедурой. Данный вариант обычно применяют для обследования людей, обладающих низким порогом болевой чувствительности, а также на фоне спаечного заболевания кишечника, когда делают колоноскопию ребенку в возрасте до двенадцати лет. Рассмотрим, какие показания у данной процедуры.
Люди часто спрашивают: “Что лучше – колоноскопия под наркозом или без?”. Чаще всего пациенты предпочитают останавливать свой выбор на такой диагностике с использованием наркоза в виде седации. Этот способ является безболезненным и исключает вероятные осложнения общей анестезии. Как правило, направление на данное обследование выдается лечащим врачом-терапевтом или узким специалистом, который замечает отклонения в состоянии здоровья своего пациента. Итак, колоноскопию под наркозом назначают в ряде следующих ситуаций:
- низкий уровень гемоглобина в общем анализе, то есть анемия без каких-либо явных причин;
- наличие кровотечений в кишечнике или черного стула;
- проблемы, связанные с опорожнением кишечника, которые выражаются в хронических запорах, поносах, ощущении инородного тела в районе прямой кишки и тому подобное;
- регулярное чувство переполнения кишечника, которое сопровождается усиленным газообразованием наряду с хроническим расстройством пищеварения;
- необъяснимое похудение наряду с повышенной утомляемостью;
- превышенная норма специфичных онкомаркеров в результате анализа крови;
- обследование больных, страдающих неспецифическим язвенным колитом или болезнью Крона;
- обследование людей из категории риска возникновения опухолей в толстой кишке.
К таким пациентам относят родственников, в чьих семьях происходили случаи онкологических заболеваний кишечника. Также к этой категории относятся люди, которые в прошлом лечились от рака.
Необходимо подчеркнуть, что скрининговая колоноскопия может быть показана всем людям, которые старше сорока пяти лет. Начиная с указанного возраста, рекомендуется проходить эту процедуру ежегодно.
Инструкцию перед колоноскопией можно получить у своего лечащего врача.
Несмотря на тот факт, что колоноскопия под наркозом является распространенной процедурой, некоторым людям все же будет лучше отказаться от данной диагностики. Итак, обследование противопоказано в следующих случаях:
- при наличие острых инфекционных заболеваний;
- перитонит или подозрение на него;
- тяжелые нарушения свертывания крови;
- поздние стадии сердечной недостаточности;
- наличие стенозов сердечных клапанов;
- аллергия на анестезирующие медицинские препараты;
- неврологические и психиатрические заболевания;
- эпилепсия;
- во время беременности.
Следует отметить, что ни одно из перечисленных состояний не служит полным противопоказанием к выполнению обследования колоноскопии под наркозом. Крайне важно обсудить с эндоскопистом индивидуальные особенности организма для того, чтобы специалист мог принять решение о целесообразности диагностирования, учитывая возможные преимущества и риски процедуры.
Как подготовиться к колоноскопии?
Залогом успешного проведения колоноскопии является правильная подготовка больного. Подготовка к обследованию кишечника начинается за 2-3 дня до назначенной даты исследования. Традиционный (стандартный) способ подготовки кишечника заключается в очищении кишечника путем изменения характера питания (бесшлаковая диета) в сочетании с пероральным приемом слабительных средств.
1. Диета
Бесшлаковая диета составляет основу стандартного метода подготовки толстой кишки и включает в себя приём легкоусваиваемой, рафинированной пищи, почти не содержащей неперевариваемых веществ. Как элемент подготовки, бесшлаковая диета начинается за 2-3 дня до начала активной механической очистки кишечника. Накануне исследования рекомндован приём прозрачных жидкостей. У пациентов с хроническими запорами подготовка начинается за 5 дней до процедуры. Если пациент пользуется слабительными, то он должен продолжить их прием, а при длительных запорах (до 6-7 дней) рекомендуется увеличить дозу слабительного вдвое.
Рекомендуются:
- Мучные изделия и рис: белый хлеб из обогащенной, очищенной муки высшего сорта, сдоба, бисквит, баранки(бублики) – без мака, простые крекеры (без добавок), вермишель и лапша из муки высшего сорта, каши (рисовая, овсяная), белый очищенный рис.
- Мясо: супы на нежирном мясном бульоне без овощей, различные, хорошо приготовленные блюда из нежирной говядины, телятины; куры в отварном виде, также в виде котлет, фрикаделек, суфле; яйцо.
- Рыба: блюда из трески, судака, окуня, щуки (нежирные сорта рыбы).
- Молочные продукты: продукты богатые кальцием (нежирный творог, сыры), натуральный йогурт (без добавок!), нежирный кефир, не более 2 стаканов обезжиренного молока.
- Овощи: овощные отвары, картофель (без кожуры).
- Фрукты и напитки: мусс, ½ банана, персик. Дыня. Чай, некрепкий кофе, компоты, кисели и соки желательно прозрачные, без мякоти, без сухофруктов, без ягод и зёрен.
- Сладкое: сахар, мед, желе, сироп.
- Возможно приготовление пищи, а также употребление масла (сливочного, растительного), майонеза, маргарина в ограниченных количествах.
Из употребления исключаются:
- Все зерносодержащие продукты (цельное зерно, продукты с содержанием размельченных зерен, орехов, мака, кокосовой стружки и т.д.), черный хлеб, крупы.
- Все свежие и сушеные овощи и фрукты, изюм и ягоды, особенно с мелкими косточками. Все разновидности зелени (петрушка, укроп, салат, киндза, базилик и т.п.).
- Щи и борщи из капусты, а также капуста в любом виде (как свежая, так и прошедшая кулинарную обработку).
- Молочные супы, крем-супы, окрошка.
- Жирные сорта мяса, утка, гусь.
- Копченности и соленья, колбасы, сосиски.
- Консервы.
- Жирные сорта рыбы.
- Солёные и маринованные грибы, морские водоросли.
- Молочные продукты: йогурт, содержащий наполнители (фрукты, мюсли), пудинг, сливки, сметана, мороженное, жирный творог.
- Острые приправы (хрен, перец, горчица, лук, уксус, чеснок), а также все приправы (соусы) с зернами, травами.
- Алкогольные напитки, квас, газированная вода, напитки из чернослива.
- Сладости, не включенные в перечень разрешенных.
- Бобовые, горох, чечевица и др.
Накануне исследования рекомендуется прием прозрачных жидкостей и отнесенных к ним продуктов: прозрачный мясной бульон, кофе без сливок, чай, фруктовые соки без мякоти, желе, негазированные минеральные напитки, фруктовый лёд, обычная питьевая вода. Приём жидкости при этом не ограничивается.
За 2-3 дня до начала подготовки к колоноскопии рекомендуется отменить препараты, содержащие железо. В процессе подготовки нельзя принимать вазелиновое масло.
2. Лаваж кишечника (промывание с целью очищения)
Накануне исследования проводят лаваж кишечника сбалансированным электролитным раствором на основе полиэтиленгликоля («Фортранс» «Лавакол») представляющий собой изоосмотический раствор, который проходит через кишечник, не всасываясь и не метаболизируясь, в результате чего удаётся избежать нарушения водно-электролитного баланса и обеспечить эффективный кишечный лаваж.
Традиционно считается, что для достижения очищающего эффекта, особенно у пациентов с массой тела, превышающей 70-80кг, необходимы достаточно большие объемы (4 литра и более) препарата. Схема приема препарата следующая: 2 литра вечером и 2 литра утром в день исследования. Первый жидкий стул обычно появляется после употребления 1-го литра препарата, т.е. через 1-2 часа от начала приёма препарата.
Раствор «Фортранса» готовится путём растворения пакетика препарата в 1 литре кипяченной и охлаженной воды (а раствор «Лавакола» в 1 стакане (200мл) питьевой воды). За 1 час рекомендуется постепенно и равномерно – по 1 стакану (250мл) за 15 мин – выпивать литр приготовленного раствора. Разрешается сократить время приёма каждого литра препарата до получаса при его хорошей переносимости. Первые два литра рекомендуется выпить днем (если исследование назначено на ранние утренние часы) или вечером (если исследование назначено на дневные/вечерние часы) накануне исследования. Прием двух следующих литров рекомендуется начать не менее чем за 6 часов, и не более, чем за 10 часов до назначенного времени исследования, т.е. поздно вечером накануне (если исследование назначено на ранние утренние часы). Оптимальное время с момента приёма последней дозы препарата «Фортранса» до начала исследования 4-8 часов (но не более 11 часов). В большинстве случаев препарат хорошо переносится, однако часть пациентов не принимают всю дозу в связи с плохими вкусовыми качествами и /или большим объёмом препарата. Для преодоления идиосинкразии к вкусовым качествам препарата можно «запивать» препарат небольшим количеством сладкого чая с соком лимона, либо добавить свежевыжатый сок лимона непосредственно в раствор препарата, а также сосать конфеты, типа «Барбарис».
3. Дополнительные средства, используемые для подготовки кишечника к исследованию
Хорошо зарекомендовало себя использование пеногасителей — «Эспумизан» в комбинации с Фортрансом. Эспумизан («Саб симплекс» и др.)- капли, капсулы, эмульсия, суспензия — обеспечивает отсутсвие пенистого кишечного секрета в просвете кишки и улучшает визуализацию слизистой. Его принимают (50-60мл суспензии) непосредственно перед приемом второй дозы «Фортранса».
Прокинетики («Реглан», «Церукал» и др.) вызывают повышение амплитуды сокращений мускулатуры полых органов, ускорению перистальтики тонкой кишки. Применяется в качестве добавки к препарату «Фортранс», что приводит к снижению тошноты и вздутия.
Комбинирование препарата «Фортранс» и слабительных препаратов («Сенаде», «Пурсеннид», «Регулакс», «Глаксена») приводит к улучшению качества подготовки кишечника и снижению количества преперата «Фортранс». В качестве слабительных используются также препараты «Дульколакс», «Лаксатин», «Лаксбене» и др., в дозировке 10-20мг: 2-4 таблетки вечером, внутрь и утром 10мг (1 свеча) ректально. Действие наступает в среднем через 6 часов при приеме внутрь в дневное время, и через 8-12 часов при приеме внутрь перед сном, и в течении 1-го часа при ректальном введении.
Для уменьшения вероятности неприятных ощущений во время и после осмотра назначается кишечный спазмолитик (препарат снимающий спазм кишки) Дицетел по 50 мг (1 таблетка) 3 раза в день в течении трех дней до исследования и 50 мг непосредственно перед колоноскопией. Но-шпа, баралгин, спазмалгон и другие подобные препараты малоэффективны.
Как вести себя после исследования?
Сразу же по окончании процедуры можно пить и есть. Если сохраняется чувство переполнения живота газами и кишка не опорожняется от остатков воздуха естественным путем, можно принять 8—10 таблеток мелко истолченного активированного угля, размешав его в 1/2 стакана теплой кипяченой воды. В течение нескольких часов после исследования лучше лежать на животе.
Колоноскопия как часть диагностики
Прогрессивным способом оценки общего состояния толстой кишки у человека сегодня является процедура, которая называется колоноскопией. Она представляет собой осмотр пищеварительной системы пациентов посредством видеокамеры, которую размещают на конце гибкой трубы специального приспособления – эндоскопа.
В ходе данной процедуры доктор сантиметр за сантиметром изучает кишечник пациента изнутри, попутно собирая образцы для проведения анализа, кроме того, удаляет полипы, представляющие собой различные изменения слизистой оболочки. Такие полипы могут перерождаться в злокачественную опухоль. Важно знать, как готовиться к колоноскопии. Об этом ниже.
Когда эта процедура только внедрялась в практику государственных клиник, данную манипуляцию считали болезненной. Любой специалист мог причинить значительный дискомфорт пациенту во время введения трубки. Но при этом какого-либо обезболивания такая процедура не предполагала. Именно по этой причине многие люди, когда слышали о необходимости прохождения подобного обследования, старались найти возможную альтернативу из-за страха перед болью. Где сделать колоноскопию, знают не все.
Осматривать толстую кишку в действительности можно и с помощью ирригоскопии, которая представляет собой рентгеновское обследование, в рамках которого в полость органа посредством клизмы вводят контрастное вещество. Также применяют и компьютерную томографию. К недостаткам данных методов относят лучевую нагрузку на пациента наряду с меньшей информативностью, которая на сегодняшний день признается во всем мире золотым стандартом скрининга рака толстой кишки.
Разберемся, что лучше – колоноскопия под наркозом или без него?
Что такое колоноскопия?
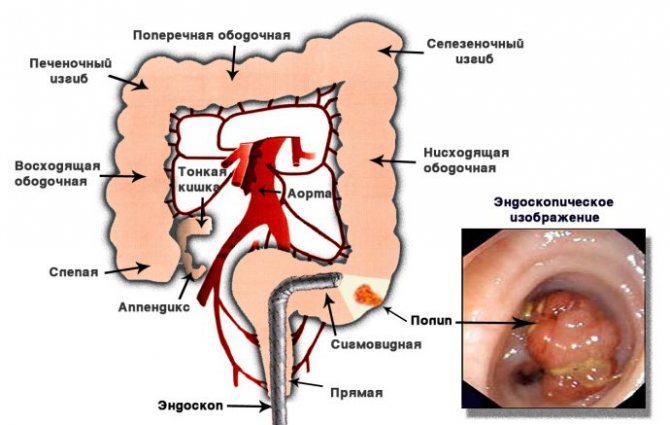
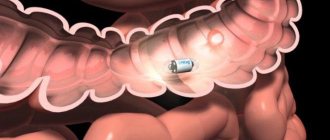
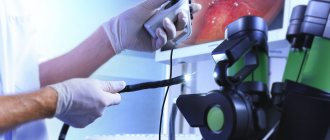
Данный диагностический метод, помогает оценить состояние толстого кишечника. Для исследования используют специальный препарат – колоноскоп. Последний представлен в виде гибкого зонда, который оснащенный подсветкой, окуляром и видеокамерой. Кроме того, в препарате присутствуют трубки, для подачи воздуха, а также щипцы, применяемые для биопсии. В длину аппарат колоноскоп составляет около 160 см. Это позволяет проводить обследование кишечника учитывая его изгибы.
Колоноскопия является не безболезненной процедурой. По этой причине, чтобы пациент не ощущал дискомфорта, применяют местную анестезию. В качестве обезболивающего подойдут разные мази, например, Дикаиновая мазь. Последней проводят обработку колоноскопа перед проведением манипуляции.
Основные показания
Колоноскопию назначают в последующих ситуациях:
- при регулярных нарушениях стула: запорах либо диареи;
- для диагностики неспецифического язвенного колита;
- при болезненности без конкретной локализации;
- при подозрениях болезни Крона;
- при появлении кровяных, слизистых либо гнойных выделений;
- для извлечения инородного предмета из кишечника;
- в случае внезапного похудения либо развившейся анемии;
- для остановки кровотечений в толстом кишечнике;
- при новообразованиях либо полипах;
- при стенозе.
Кроме того, при помощи колоноскопа проводится биопсия биоптата для дальнейшего исследования.
Как правильно подготовиться
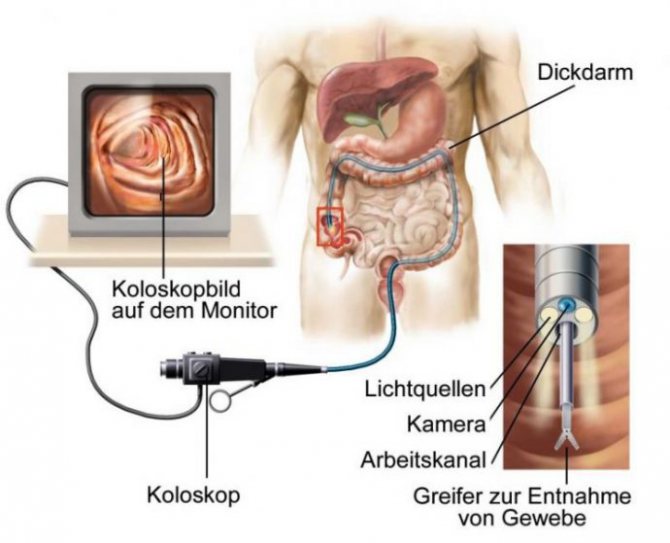
Перед проведением диагностики следует полностью очистить кишечник для получения точных результатов. Для этого несколько дней перед манипуляцией рекомендуется соблюдать специальную диету. За сутки до выполнения колоноскопии, а также непосредственно в день проведения, назначается полная голодовка. Кроме того, рекомендуется прием медикаментов, обладающих слабительным воздействием, например, Эндофальк.
Колоноскопия проводится как для диагностики, так и для лечения.
За время проведения процедуры врач способен:
- Оценить поверхность слизистой оболочки, присутствие наложений и ее сосудистый рисунок.
- Рассмотреть оттенок и наличие блеска на слизистой оболочке.
Продолжительность колоноскопии составляет приблизительно 30 минут.
Противопоказания
В некоторых ситуациях колоноскопия противопоказана.
Манипуляцию не проводят при последующих состояниях:
- при перитоните;
- шоковых состояниях любого происхождения;
- острой форме инфаркта миокарда;
- стремительно развивающейся форме ишемического колита;
- кишечных кровотечениях;
- легочной недостаточности;
- при грыжах больших размеров;
- многократных хирургических операциях, проводимых в тазовой области.
Кроме того, процедуру не проводят пациентам, страдающим сердечной недостаточностью.
Ощущения, переносимые при колоноскопии
принципиальное нежелание демонстрировать скрываемую область тела, стеснение, стыд за возможные естественные выделения или запахи, дилеммы психосексуального характера (гомофобия). Помимо эмоционального стопора перед готовившимися к прохождению колоноскопии встаёт задача – преодоление болевого порога. Что становится причиной болевого ощущения? «Виновники боли» делятся на две категории – зависящие от испытуемого и наступившие независимо.
К зависящим причинам относится поведение человека при прохождении исследования. В этом обстоятельстве негативную роль играет психологическая составляющая. Излишнее стеснение, неспособность полноценно расслабиться, защитные телодвижения – зонд упирается в стенки прямой кишки или цепляется за ворсинки кожного покрова анального отверстия, создавая болевые ощущения. Переживаний при корректном подходе возможно избежать.
Немаловажную роль в успешном прохождении колоноскопии играет качественная подготовка. Недостаточная очистка петель толстой и прямой кишки приводит к неравномерному скоплению остатков каловых масс в просветах. Проходящий зонд способен увязнуть в содержимом и в дальнейшей диагностике выдать неточные результаты, а если массы слишком твёрдой консистенции – отскользнуть и нанести микротравмы на стенки кишечника. Чтобы избежать подобных неприятностей, необходимо строго соблюдать рекомендации врача при подборе рациона питания перед процедурой.
К независимым от человека причинам возникновения боли относится болезненность, возникающая непосредственно в ходе испытания. Врач, для точного рассмотрения состояния стенок толстого кишечника вынужден искусственно расширить орган – делается это с помощью вдувания воздуха. Струи расширяют просвет кишечника, насильно растягивая – реакция органа достаточно болезненная, пациент невольно её ощущает.
Главной задачей помогающей медицинской сестры становится предотвращение резких движений у пациента, иначе имеется риск внезапного травмирования кишечника. Боль может заявиться при непосредственном заборе проб клеток (биоптата) во время процедуры. Приходящие болевые синдромы обязательно учитываются диагностирующим медицинским работником, в противном случае способны обернуться сильным болевым шоком.
Осложнения после колоноскопии
Процесс внутреннего инвазивного исследования толстой и прямой кишки смело приравнивают к несложному оперативному вмешательству. А любое вмешательство чревато кратковременными либо тотальными осложнениями.
Кратковременные осложнения
В эту категорию относятся несложные последствия, возникающие сразу после взятия биоматериала, обычно длятся от одного-двух часов до трёх-четырёх дней. В основном, болезненные ощущения в месте исследования или по ходу петель кишечника.
Возможно, будет больно пощипывать в районе ануса при акте дефекации, иногда пациенты ощущают бурление внизу живота и приписывают его к последствиям исследования. Отчасти так и есть, но обычно бурление является следствием долгого вынужденного голодания, необходимого, чтобы подготовка к эндоскопическому исследованию была полноценной.
Осложнения средней степени тяжести
К усложнённым последствиям относятся рефлекторные реакции кишечника на вмешательства. В последнем случае возможны понос либо обратное явление – запоры. Синдромы наступают, если человек сразу после процедуры резко «накидывается на еду», стремясь побыстрее утолить надоевший голод и заглушить голодные головные боли, которыми страдают люди. Резкое заполнение желудочно-кишечного тракта пищевыми массами приводит к многочисленным спазмам стенок и провоцирует кратковременные нарушения в работе органов. Важно питаться небольшими порциями, употреблять достаточное количество жидкости для правильного усвоения пищи.
Тяжёлые осложнения
Последняя составляющая – тяжёлые формы последствий. Тут условно подразумеваются физические и химические нарушения. В первом случае речь идёт о травмах, полученных при колоноскопии: внутренние микропорезы, нанесённые при заборе биопсии и отягчающие – прободения стенок кишечника. К химическим вариантам возможно отнести аллергические реакции, возникающие на препарат анестезии. Степень их действия исчисляется от простых высыпаний на кожных покровах до серьёзнейшего запоздалого анафилактического шока. Поэтому пациентам, прошедшим исследование, рекомендуют оставаться в клинике для наблюдения – последние две категории осложнений при неправильном подходе к сложившейся ситуации часто приводят к летальному исходу.
Колоноскопия — это визуальный метод исследования слизистой оболочки толстого кишечника. Как правило, процедура длится не более четверти часа и позволяет получить довольно детальное представление о том, что происходит в данном органе, и выявить серьезные патологические процессы.
Манипуляция совершается с помощью колоноскопа. Основной его составной частью является оптическая система, которая позволяет посредством волоконной оптики визуально осмотреть просвет толстой кишки. Когда пациент слышит от своего лечащего врача, что нужно пройти такое обследование, то первое, что начинает его беспокоить — больно ли делать колоноскопию?
Подробно о колоноскопии
Колоноскопия – это тщательное исследование кишечника при использовании эндоскопа – специального прибора, состоящего из длинной гибкой трубки и зафиксированной на конце мини-камеры. Этот прибор в ходе процедуры заводится через анальный проход в прямую кишку, и постепенно продвигается по всему толстому кишечнику.
В процессе осмотра и при обнаружении различных дефектов на слизистой врач-диагност иссекает их, используя щипцы с петлей, закрепленные на конце эндоскопа. Тканевой материал отправляется в лабораторию для подробного изучения на предмет качества новообразований. Детально увидеть процесс колоноскопии можно на видео.
Благодаря возможности скрупулезного осмотра и непосредственного контакта со слизистой поверхностью кишечника, колоноскопия считается самым информативным методом. Она позволяет диагностировать наличие полипов и язв, воспалительных процессов, а также онкологические заболевания на ранних стадиях их возникновения задолго до перерождения в злокачественные формы.
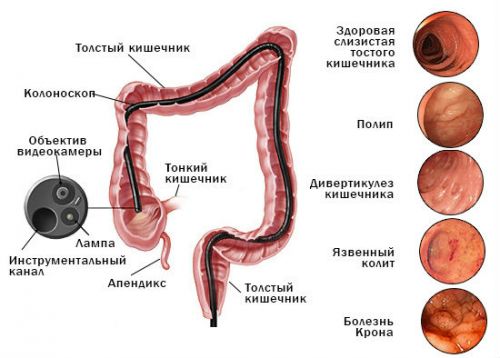
Заболевания кишечника, выявляемые в ходе колоноскопии
Отказываясь от
колоноскопии кишечника
, следует помнить, что большинство новообразований из доброкачественных в злокачественные перерождаются в течение 5–15 лет.
Реальна ли колоноскопия без боли?
Диета после колоноскопии кишечника
Даже если учесть все возможные болевые ощущения при обследовании кишечника при определенных обстоятельствах можно пройти эту процедуру абсолютно безболезненно не применяя методы обезболивания.
Для этого нужно совпадение следующих факторов:
- опыт эндоскописта, его умение провести процедуру с наименьшими неприятными ощущениями для пациента;
- наличие современной аппаратуры, обеспечивающей максимальный комфорт и высокую степень информативности;
- удачное сочетание физиологических особенностей обследуемого – строение толстой кишки, болевой порог и отсутствие патологий внутренних органов;
- полное взаимопонимание и согласованность действий диагноста и пациента избавят от дискомфорта при процедуре.
Правильно выбранная клиника и опытный врач – залог безболезненной колоноскопии
Именно из-за этих факторов необходимо внимательно отнестись к выбору клиники для проведения колоноскопии, чтобы использовать возможность пройти важную процедуру и без наркоза и абсолютно безболезненно.
Подготовка к колоноскопии
Сама подготовка заключается в правильном питании и прочищении кишечника. Хочу сразу сказать, что чем лучше очистите кишечник, тем безболезненнее будет обследование.
И так… Я начал с того, что сначала записался в платную клинику на колоноскопию более чем за 10 дней. Так я психологически подготовился, смог сформировать график подготовки. За 5 дней перестал принимать пищу, содержащую железо, за 3 дня тяжелую пищу и т.п. Об этом можно прочитать в специализированной статье подготовка к колоноскопии. Советую создать график контрольных точек в смене питания. Это облегчит понятие режима по еде.
Цена колоноскопии
Стоимость данной процедуры с наркозом в российских клиниках колеблется от 4000 до 20000 рублей. Такой большой разрыв в цене связан не только с уровнем и качеством оборудования, он зависит от сервиса в том или ином медицинском учреждении, от разных подходов к формированию стоимости представленной методики.
Как правило, клиники, которые предлагают самую низкую цену колоноскопии, не включают в цену оплату за наркоз и работу анестезиолога. Также могут не приниматься во внимание диагностические и лечебные манипуляции, требующиеся в ходе процедуры. К примеру, речь идет о взятии образцов слизистой с их дальнейшим гистологическим исследованием, удалением мелких полипов и тому подобное. Итоговая стоимость данного метода диагностирования оказывается весьма внушительной и неожиданной для пациентов.