Простой насморк нередко переходит в более серьезные и затяжные заболевания, которые нужно правильно диагностировать для начала лечения. Исследовать пазухи носа достаточно сложно из-за их расположения.
Рентгенографическое исследование не всегда эффективно, так как позволяет обнаружить только выраженные повреждения, значительные патологические процессы, к тому же рентгенографические снимки сложно читать и правильно интерпретировать. К тому же слишком частое рентгеновское излучение вредит здоровью, а ультразвук обладает минимальным количеством противопоказаний.
Особенности процедуры
УЗИ придаточных пазух носа позволяет выявить изменения в полости околоносовых пазух:
скопление жидкости или слизи;- образование полипов и прочих структур;
- искривление носовой перегородки;
- гнойно-некротические образования;
- инородное тело;
- в диагностических целях (учет динамики состояния пациента) при воспалительных заболеваниях (фронтит, гайморит, сфеноидит, синусит, аллергические и прочие риниты).
УЗИ пазух носа позволяет вывести на экран в режиме реального времени двухмерное изображение носовых пазух, поэтому его часто проводят при эндоскопических пункциях и прочих хирургических операциях (малоинвазивных) для облегчения контроля проводимой процедуры.
Способность тканей по-разному отражать ультразвуковые волны (поглощать различное их количество) называется эхогенностью. В норме все околоносовые пазухи заполнены воздухом — изолятором УЗ-волн, поэтому осмотр задней стенки при помощи УЗИ невозможен. Задние стенки прослеживаются только при полной или частичной заполненности пазух слизью, реже – гноем. При этом, большую роль играет толщина (размер) стенок обследуемых носовых пазух, указывающая на наличие воспаления и отека: соответственно, чем толще граница на изображении, тем более отечна слизистая пазухи.
При проведении УЗИ гайморовых пазух головка датчика должна быть помещена на кожу лица в соответствующей проекции: ниже глазниц, справа и слева от крыльев носа. При установке датчика в вертикальной плоскости, нужно варьировать угол наклона таким образом, чтобы костная стенка (задняя) была расположена перпендикулярно относительно ультразвукового излучения. В этом случае отражаемая волна проецируется наиболее точно.
Узи или рентген пазух носа
| Вид обследования | Положительные критерии диагностирования | Отрицательные критерии диагностирования |
| Ультразвуковое | Ультразвуковое обследование не оказывает пагубное воздействие на человеческий организм, его можно проводить женщинам во время беременности и в период естественного вскармливания малыша. Также аппарат оснащён доплерографией, позволяющей оценить состояние крупных сосудов в носовых ходах. Этот метод диагностирования можно провести по низкой цене практически в каждой поликлинике или частной клинике. Результат выдаётся врачом сразу после осмотра. | Ультразвуковое исследование для диагностирования ЛОР органов используют редко. Большинство практикующих специалистов не имеют должной квалификации для проведения обследования при помощи этого аппарата. Узи помогает просмотреть верхнечелюстные пазухи на скопление в них жидкости, лобные пазухи защищены широкой костью, их просмотреть через аппаратуру практически нереально. Часто ультразвуковое обследование показывает наличие воспалительного процесса, которого на самом деле нет, и пациенту назначают антибиотикотерапию. Чтобы получить точную картину болезни необходимо провести Узи исследование несколько раз, что занимает время и увеличивает расход денежных средств. |
| Рентгенографическое | Рентгенографическое исследование проводят при заболеваниях ЛОР органов чаще, чем ультразвуковое. Большинство врачей доверяют этому аппарату больше. | При проведении частой рентгенографии есть вероятность облучения человеческого организма. Эту диагностику нельзя проводить во время беременности, так как можно спровоцировать аномальное развитие внутриутробного плода. |
Проведение эхосинусоскопии
По проведению УЗИ носовых пазух – процедура относительно простая, требующая определенной сноровки лишь на этапе интерпретации результатов. Пациент укладывается на кушетку, предварительно сняв с области головы и шеи все посторонние предметы: украшения (серьги, цепочки), резинки для волос с металлическими вставками, зубные протезы.
На область исследуемых пазух наносится гель, крепятся датчики. Основное противопоказания для эхосинусоскопии – наличие гнойничковых и иных повреждений кожи в исследуемой области.
Результаты выводятся на монитор (экран компьютера), но есть возможность сохранить изображение на любой электронный носитель или распечатать изображение на бумаге.
Определение патогенного содержимого в околоносовой пазухе проводится с помощью подвижной томографии — исследование в двух позициях:
- Лежа на спине: позволяет исключить контакт содержимого с передней стенкой пазухи.
- Лежа на животе напротив, позволяет жидкости внутри пазухи контактировать с внутриповерхностной оболочкой переднестеночного пространства.
Ультразвуковое исследование
Ультразвуковое исследование проводится в отношении верхнечелюстной и лобной пазух; с помощью этого метода можно установить факт наличия в пазухе воздуха (норма), жидкости, утолщения слизистой оболочки или плотного образования (опухоли, полипа, кисты и др.). Прибор, используемый для УЗ-исследования околоносовых пазух, получил название «Синусскан». Принцип действия основан на облучении пазухи ультразвуком (300 кГц) и регистрации луча, отраженного от находящегося в пазухе образования. Результат исследования отображается на специальном дисплее в виде пространственно разнесенных полос, количество которых соответствует количеству эхогенных слоев. Их расстояние от «нулевой» полосы, соответствующей поверхности кожного покрова, отражает глубину залегания каждого слоя, образующего либо уровень жидкости в пазухе, либо объемное образование.
Преимущества УЗИ-обследования
УЗИ пазух носа обладает большой информативностью, безопасно даже для беременных женщин и детей грудного возраста. Кроме того, УЗИ-диагностика существенно ниже по стоимости, чем аналогичные процедуры:
компьютерная томография носовых пазух;- магнитно-резонансная томография.
В случае с маленькими детьми плюс УЗИ еще и в том, что родители могут присутствовать рядом с ребенком. Ультразвуковая диагностика проводится в специальном кабинете, без помещения пациента в аппарат (как при КТ или МРТ) и без использования вредоносного излучения (как при рентгенологических методах исследования).
Диафаноскопия
В 1889 г. Th. Heryng впервые продемонстрировал способ светового просвечивания верхнечелюстной пазухи путем введения в полость рта светящейся лампочки (рис. 4, а, 2
).
Рис. 4.
Диафаноскоп Геринга:
а
— устройства для диафаноскопии: 7 — коммутационное устройство для подключения электрической лампочки; 2 — стеклянная колба (лампочка) для просвечивания верхнечелюстных пазух; 3 — затемненная по боковой поверхности колба для просвечивания лобных пазух;
б
— изображение «спектров Геринга»: 1 — лобное световое пятно; 2 — подглазничное пятно; 3 — верхнечелюстное пятно
В настоящее время существуют значительно более усовершенствованные диафаноскопы, в которых используются яркие галогеновые лампы и волоконная оптика, что позволяет создавать мощный поток фокусированного «холодного» света.
Процедуру диафаноскопии проводят в темной кабине со слабой подсветкой темно-зеленым светом, повышающим чувствительность зрения к красному свету. Для просвечивания верхнечелюстной пазухи диафаноскоп вводят в полость рта и пучок света направляют на твердое небо, при этом обследуемый плотно фиксирует трубку диафаноскопа губами. В норме на передней поверхности лица возникает ряд симметрично расположенных световых пятен красноватого цвета: два пятна в области собачьих ямок (между скуловой костью, крылом носа и верхней губой), которые свидетельствуют о хорошей воздушности верхнечелюстных пазух. Дополнительные световые пятна возникают в области нижнего края глазницы в виде полумесяца вогнутостью вверх (свидетельство нормального состояния верхней стенки гайморовой пазухи).
Для просвечивания лобной пазухи предусмотрена специальная оптическая насадка, фокусирующая свет в узкий пучок, которую прикладывают к верхнемедиальному углу орбиты так, чтобы свет направлялся сквозь ее верхнемедиальную стенку в направлении центра лба. При нормальном состоянии лобных пазух в области надбровных дуг появляются тусклые темно-красные пятна.
Рентгеновское исследование
Рентгенодиагностика направлена на выявление степени воздухоносности полости носа и околоносовых пазух, наличия в них патологических образований, на определение состояния их костных стенок и мягких тканей лицевой области, наличие или отсутствие инородных тел, выявление аномалий развития лицевого скелета и др. Для более эффективного выявления объемных образований верхнечелюстной пазухи применяют рентгеноконтрастные вещества, например йодлипол, вводя их в полость пазухи. Анатомо-топографические особенности околоносовых пазух для получения достаточной информации об их состоянии требуют специальных укладок по отношению к рентгеновскому лучу и поверхности рентгеночувствительной пленки, на которой визуализируются отображения тех или иных структур исследуемой области.
Исследование передних околоносовых пазух
Носоподбородочная укладка
(рис. 5) позволяет визуализировать передние околоносовые пазухи, особенно отчетливо — верхнечелюстные:
- Лобные пазухи (1)
разделены костной перегородкой. Их изображение ограничено костной границей. - Орбиты (2)
темнее всех остальных пазух. - Ячейки решетчатого лабиринта (3)
проецируются между глазницами. - Верхнечелюстные пазухи (4)
расположены в центре лицевого массива. Иногда внутри пазух имеются костные перегородки, которые делят их на две или несколько частей. Большое значение в диагностике заболеваний верхнечелюстной пазухи имеет рентгенологическая визуализация ее бухт (см. рис. 6) — альвеолярной, нижненебной, молярной и глазнично-решетчатой, каждая из которых может играть определенную роль в возникновении заболеваний околоносовых пазух. - Нижнеглазничная щель
, через которую выходят
скуловой
и
нижнеглазничный нервы
, проецируется под нижним краем орбиты. Она имеет значение при проведении локально-региональной анестезии. При ее сужении возникаю’ невралгии соответствующих нервных стволов. - Круглое отверстие (6)
проецируется в среднемедиальной части плоскостного изображения верхнечелюстной пазухи (на рентгенограмме оно определяется в виде округлой черной точки, окруженной плотными костными стенками).
Рис. 5.
Носоподбородочная укладка:
а
— схема укладки: 1 — рентгеночувствительная пленка;
6, в
— рентгенограмма и схема к ней: 1 — лобная пазуха; 2 — глазница; 3 — ячейки решетчатого лабиринта; 4 — верхнечелюстная пазуха; 5 — перегородка носа; 6 — круглое отверстие
Носолобная укладка
(рис. 6) позволяет получить развернутое изображение лобных пазух, глазниц и ячеек решетчатого лабиринта. В этой проекции ячейки решетчатого лабиринта визуализируются более отчетливо, зато размеры и нижние отделы верхнечелюстной пазухи не могут быть полностью обозримы из-за того, что на них проецируются пирамиды височных костей.
Рис. 6.
Носолобная проекция:
а
— схема укладки;
б
— рентгенограмма;
в
— схема визуализируемых объектов: 1 — лобная пазуха; 2 — ячейки решетчатого лабиринта; 3 — глазница; 4 — латеральная часть клиновидной кости; 5 — медиальная часть клиновидной кости; 6 — клиновидная щель
Боковая укладка
(рис. 7) предназначена в основном для определения ее от ношения к передней черепной ямке.
Рис. 7.
Боковая проекция:
а
— схема укладки;
б
— рентгенограмма;
в
— схема визуализируемых объектов: 1 — лобная пазуха; 2 — носовая кость; 3 — ячейки решетчатого лабиринта; 4 — глазница; 5 — верхнечелюстная пазуха; 6 — клиновидная пазуха; 7 — передняя носовая кость; 8 — задняя стенка верхнечелюстной пазухи (проекция верхнечелюстного бугра); 9 — моляр; 10 — лобный отросток скуловой кости; 11 — решетчатая пластинка; 12 — шиловидный отросток; 13 — турецкое седло
Она позволяет визуализировать те элементы, которые отмечены на схеме рентгенограммы. Боковая проекция важна при необходимости оценки формы и размера лобной пазухи в переднезаднем направлении (например, при необходимости трепанопункции ее), определения ее отношения к орбите, формы и размера клиновидной и верхнечелюстной пазух, а также многих других анатомических образований лицевого скелета и передних отделах основания черепа.
Исследование задних (краниобазилярных) околоносовых пазух
К задним околоносовым пазухам относятся клиновидные (основные) пазухи; некоторые авторы к этим пазухам причисляют и задние ячейки решетчатой кости.
Аксиальная проекция
(рис. 

Рис. 8.
Аксиальная проекция:
а
— рентгенограмма;
б
— схема визуализированных элементов: 1 — лобные пазухи; 2 — верхнечелюстные пазухи; 3 — латеральная стенка верхнечелюстной пазухи; 4 — латеральная стенка глазницы; 5 — клиновидные пазухи; б — овальное отверстие; 7 — круглое отверстие; 8 — пирамида височной кости; 9, 10 — переднее и заднее рваные отверстия; 11 — апофиз основания затылочной кости; 12 — первый шейный позвонок; 13 — апофиз зубовидного отростка II шейного позвонка; 14 — нижняя челюсть; 15 — клетки решетчатой кости; 16 (стрелка) — вершина пирамиды височной кости
Клиновидные пазухи (5
) отличаются значительным разнообразием строения; даже у одного и того же лица они могут быть различными по объему и асимметричными по расположению. Они могут распространяться в окружающие их части клиновидной кости (большие крылья, крыловидные и базилярные апофизы).
Кроме перечисленных стандартных проекций, применяемых при рентгенологическом исследовании околоносовых пазух, существует ряд других укладок, используемых при необходимости укрупнения и более четкого выделения какой-либо одной анатомо-топографической зоны.
Томография
Принцип томографии был сформулирован в 1921 г. французским врачом Бокажем (A. Bocage) и реализован в практической работе итальянским рентгенологом Валлебоной (A. Vallebona). Этот принцип вошел составной частью в ортопантомографию и компьютерную томографию. На рис. 9 приведен пример томограммы передних придаточных пазух носа. В некоторых случаях, когда возникает подозрение на одонтогенное заболевание верхнечелюстной пазухи, проводят ортопантомографическое исследование, при котором отображается развернутая картина зубочелюстной области (рис. 10).
Рис. 9.
Томограмма передних придаточных пазух носа в прямой проекции: а — рентгенограмма; б — схема визуализируемых элементов: 1 — верхнечелюстная пазуха; 2 — орбита; 3 — ячейки решетчатого лабиринта; 4 —лобная пазуха; 5 — средняя раковина; 6 — нижняя раковина
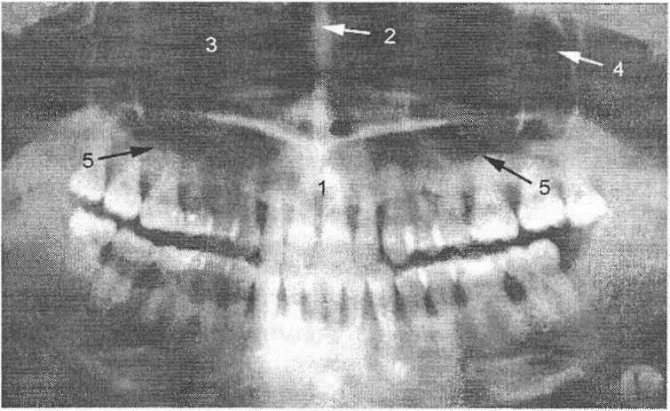
Рис. 10.
Ортопантомограмма лицевого скелета:
1 — альвеолярный отросток лицевого скелета в развернутом виде; 2 — перегородка носа; 3 — полость верхнечелюстной пазухи в развернутом виде; 4 — задняя стенка верхнечелюстной пазухи; 5 — корни зубов, внедренные в нижнюю стенку верхнечелюстной пазухи
Компьютерная томография
(КТ) (синонимы; аксиальная компьютерная томография, вычислительная рентгеновская томография) — метод, основанный на круговом просвечивании тела человека сканирующим рентгеновским излучателем, движущимся вокруг аксиальной оси на выбранном уровне и с определенным шагом.
В оториноларингологии КТ применяется для диагностики воспалительных, онкологических и травматических поражений ЛОР-органов (рис. 11).
Рис. 11.
Компьютерные томограммы черепа:
1 — верхнечелюстная пазуха; 2 — общий носовой ход и перегородка носа, искривленная вправо; 3 — нижняя носовая раковина; 4 — носоглотка; 5 — верхняя часть клиновидной пазухи; 6 — ячейки сосцевидного отростка и пирамида височной кости; 7 — тело основной кости; 8 — задняя черепная ямка; 9 — основная пазуха, кзади — турецкое седло; 10 — язык; 11 — решетчатая кость; 12 — полость рта; 13 — полость гортаноглотки
Зондирование околоносовых пазух
Зондирование околоносовых пазух (рис. 12) применяется для их осмотра с помощью специальных эндоскопов и введения в них лекарственных средств. В последнем случае используют специальные катетеры.
Рис. 12.
Схема зондирования околоносовых пазух:
а
— зондирование верхнечелюстной пазухи: 1 — крючковидный отросток; 2 — полулунная впадина; 3 — верхнечелюстная пазуха;
б
— зондирование лобной пазухи: 1 — крючковидный отросток; 2 — воронка; 3 — лобная пазуха; 4 — полулунная впадина; 5 — основная пазуха;
в
— зондирование основной пазухи: 1,2,3 — последовательные позиции катетера (4); S — траектория движения конца катетера
Зондирование околоносовых пазух проводится под местной аппликационной анестезией. Местом «поиска» выводных отверстий верхнечелюстной и лобной пазух является полулунная впадина, находящаяся под нижней носовой раковиной: спереди определяется выводное отверстие лобной пазухи, кзади — отверстие верхнечелюстной пазухи. Схема зондирования основной пазухи показана на рис. 12, в
.
Исследование дыхательной функции носа
Наиболее простым и достаточно объективным методом, широко применяемым в клинической практике, является проба с пушинкой В. И. Воячека. Она позволяет судить о состоянии дыхательной функции каждой отдельной половины носа, к которой во время дыхания через нос подносят к каждой ноздре ватную пушинку. По движению пушинки судят о качестве носового дыхания. К простым методам исследования дыхательной функции носа относится и метод «дыхательных пятен», предложенный Цваардемакером. При дыхании на поднесенной к ноздрям носа отполированной металлической пластинке с нанесенными на ее поверхность полукружными линиями (зеркало Р. Глятцеля) появляются запотевшие поверхности, по размеру которых оценивают степень проходимости для воздуха носовых ходов.
Риноманометрия.
К настоящему времени предложен ряд устройств для проведения объективной риноманометрии с регистрацией различных физических показателей воздушного потока, проходящего через носовые ходы. Так, метод компьютерной риноманометрии позволяет получать различные числовые показатели состояния носового дыхания. Современные риноманометры — это сложные электронные устройства, в конструкции которых использованы специальные микродатчики, преобразующие внутриносовое давление и скорость воздушного потока в цифровую информацию. Приборы оснащены специальными программами математического анализа с вычислением индексов носового дыхания, средствами графического отражения исследуемых параметров в виде мониторов и принтеров (рис. 13).
Рис. 13.
Графическое отображение параметров воздушного потока в полости носа при носовом дыхании (по Киселеву А. С, 2000):
1 — при затруднении носового дыхания; 2 — при нормальном носовом дыхании
На представленных графиках видно, что при нормальном носовом дыхании одно и то же количество воздуха (ось ординат) проходит через носовые ходы за более короткое время при вдвое, втрое меньшем давлении воздушной струи (ось абсцисс).
Акустическая ринометрия
. В этом исследовании используется метод звукового сканирования полости носа с целью определения ее объема и общей поверхности.
Установка состоит из измерительной трубки и крепящегося к ее концу специального носового адаптера. Электронный звуковой преобразователь в конце трубки посылает непрерывный широкополосный звуковой сигнал или серию прерывистых звуковых сигналов и регистрирует отраженный от эндоназальных тканей звук, возвращающийся в трубку. Измерительная трубка соединена с электронно-вычислительной системой обработки отраженного сигнала. Графическое отображение параметров звуковой ринометрии осуществляется непрерывно. На дисплее отображаются как одиночные кривые каждой полости носа, так и серии кривых, отражающих динамику изменяемых параметров во времени. Ценность данного метода заключается в том, что с его помощью возможно точное определение количественных пространственных параметров полости носа, их документирование и исследования в динамике. Кроме того, установка представляет широкие возможности для проведения функциональных проб, определения эффективности применяемых лекарственных препаратов и их индивидуального подбора. База данных компьютера, цветной графопостроитель, хранение в памяти полученной информации с паспортными данными обследованных, а также ряд других возможностей позволяют отнести данный метод к весьма перспективным как в практическом, так и в научно-исследовательском отношении.
Надо ли делать эндоскопию?
Эндоскопия носа способно помочь установить точный диагноз и просмотреть органы на наличие инородных тел. Проводится до ЛОР операции и после неё. Во время процедуры, врач может провести оперативное вмешательство с точностью, благодаря выведению изображения на экран монитора.
- Через эндоскоп врач осматривает воспалённые участки, искривления перегородки носа, новообразования, состояние аденоидов. Эндоскопию стоит делать ребёнку любого возраста для точного выявления причины заболевания и постановки окончательного диагноза.
- Обязательно эндоскопия назначается детям с патологическими особенностями слуховых труб, при увеличении аденоидов и наличии отёчности в носовых ходах.
- Процедура является финансово – доступной. Благодаря современным технологиям, позволяет сократить время и расходы на диагностику заболевания, проводя только эндоскопическое обследование.
При частых кровотечениях эндоскопию проводят осторожно
Эндоскопическое исследование безболезненное. Благодаря гибкому шлангу, позволяет рассмотреть труднодоступные участки ЛОР органов. Стоит предупредить врача о наличии из носа и чувствительной слизистой. При таких симптомах процедура проводится с особой осторожностью.
Противопоказанием к эндоскопическому исследованию ЛОР органов является аллергическая реакция на анестетик. Родители должны предупредить врача о данной особенности до начала проведения процедуры.
Третий этап диагностики носа: оценка функций носа
Следующим шагом диагностики носа является оценка его дыхательной и обонятельной функций. Для оценки дыхательной функции носа доктор пальцем одной руки по очереди зажимает каждую ноздрю, а ко второй ноздре подносит небольшой кусочек обычной ваты и просит пациента сделать короткий вдох и выдох. Дыхательная функция носа оценивается по колебательным движениям ваты. Дыхательная функция носа может быть нормальной, затрудненной или отсутствовать.
Для оценки обонятельной функции носа используется специальный офтальмологический набор с пахучими веществами или прибор ольфактометр. К каждой ноздре пациента, при условии зажатой второй ноздри, подносится пахучее вещество, и пациента просят оценить запах. Обонятельная функция носа может быть нормальной (нормосмия), сниженной (гипосмия), извращенной (какосмия) или вовсе отсутствовать (аносмия).
Как проводится эндоскопия носа ребёнку? Особенности проведения
Так выглядит эндоскопия носа детям
При спокойном поведении ребёнка, эндоскопическое обследование длится несколько минут. Затем врач достаёт трубку из носа, распечатывает снимки проблемных участков и делает заключение, в которое входит описание увиденного, постановка диагноза и назначение квалифицированного лечения.
При осмотре ЛОР органов через эндоскоп у маленьких детей, во время процедуры родители держат ребёнка, чтобы он не вырывался и не навредил себе.
Особенности проведения эндоскопии у детей
Исследование полости носа и глотки у ребенка проводится в присутствии родителей. Часто осуществление манипуляции осложняется тем, что детям труднее всего находиться в неподвижном состоянии в течение 5-10 минут. Для диагностики выбирают самые безболезненные методики, которые практически лишены дискомфорта.
Если все-таки процедура подразумевает дополнительное хирургическое вмешательство, то ребенка следует тщательно подготовить. Для начала определяют, присутствует ли аллергия на какие-либо медикаменты. Проводят специальные пробы. Для того чтобы сама процедура не вызвала у ребенка шок, ему рассказывают и показывают, какие инструменты будут применяться в ходе исследования и для чего они нужны.
Важно уделить внимание обезболиванию. Поэтому даже при использовании самых малоинвазивных методик применяют местные анестетики. Ребенку, как и взрослому, важно воздержаться от еды и питья. Детям объясняют правила поведения во время введения эндоскопа. Если этого недостаточно, то в крайних случаях прибегают к применению общего наркоза.
Для проведения манипуляции у детей используют эндоскоп не более 2 мм в диаметре. Он не создает дискомфорта, легко продвигается по носовым пазухам и не травмирует их. Специалист старается вводить инструмент крайне аккуратно, чтобы отсутствовало ощущение инородного тела. По окончании процедуры важно проследить, чтобы ребенок не ковырял в носу.
Первый этап: осмотр и пальпация носа и носовых пазух
Первичным этапом в диагностике носа является его наружный осмотр и пальпация. Наружный нос и места проекций носовых пазух осматриваются на предмет наличия отечности, гиперемии, нарушений целостности кожных покровов и так далее. Пальпация наружного носа проводится следующим образом: указательные пальцы рук располагаются вдоль спинки носа и ощупываются все его части: корень, спинка, кончик и крылья.
Для пальпации стенок лобных носовых пазух большие пальцы рук размещают на лбу пациента под бровями, и мягкими надавливающими движениями перемещают к внутреннему углу глаза. При пальпации верхнечелюстных носовых пазух большими пальцами надавливают в области клыковой ямки верхнечелюстной кости.
В норме пальпация безболезненна. Заканчивают общий осмотр носа пальпацией подчелюстных и шейных лимфоузлов, увеличение и болезненность которых указывает на наличие патологии.