Современная диагностика включает множество способов достоверно и оперативно получить точную клиническую картину различных заболеваний человека на ранних стадиях. Большинство из них связано с влиянием рентгеновского излучения или воздействия магнитного поля и не для всех пациентов является безопасным.
Людмила Евгеньевна Фесенко
Рентгенография — один из самых распространенных способов диагностики заболеваний, на его основе ставится до 70 % всех диагнозов. Этот метод позволяет выявить структурные изменения и воспалительные процессы в грудной клетке, бронхах, носовых пазухах, органах желудочно-кишечного тракта, костно-мышечной и сосудистой систем, диагностировать различные опухолевые заболевания, почечные и другие патологии.
Как часто
При воспроизводстве рентгеновского снимка пациент получает сравнительно небольшую дозу облучения, тем не менее рентгенографию назначают по показаниям, а также 1 раз в год при диспансеризации (с целью исключения туберкулеза легких).
Для выполнения рентгенографии есть ограничения по количеству исследуемых отделов (грудная клетка, исследования скелета и т.д.) в одно и то же время. Это не касается пациентов с тяжелыми заболеваниями или травмой, когда диагностика является жизненно необходимой.
Не проводят рентгенографию беременным, так как рентгеновские лучи могут привести к негативным последствиям для развития плода.
Что касается детей, то поскольку процедура, возможно, не совсем безопасна, то направление на такое обследование дают в случае крайней необходимости, например, при травмах (падение с высоты, переломы конечностей и т.д.), в том числе родовых, при попадании инородных тел в организм, асимметрии в формировании лицевого скелета, перед операцией на каком-либо органе, при подозрении на туберкулез и др.
До 3 месяцев рентген не рекомендуется делать вообще, а затем только в случае крайней необходимости, когда поставить диагноз другим методом не представляется возможным. Также важно обращать внимание на оборудование: в современном цифровом доза облучения меньше, чем в старом пленочном.
Альтернатива рентгену — УЗИ и МРТ. Но в первом случае картинка может быть искажена, что помешает врачу поставить точный диагноз. Во втором — маленького ребенка трудно уговорить лежать неподвижно. Поэтому рентген — наиболее эффективный способ определить проблему и вовремя назначить правильное лечение.
Отчего возникает подобная боязнь? Если внимательно просмотреть сообщения на различных форумах, где люди задаются этим вопросом, то можно заметить, что обе процедуры считаются (в большинстве случаев) облучением. А так как одновременное облучение радиацией не рекомендуется даже в небольших дозировках, то, соответственно, у пациента возникает чувство страха за свое здоровье. Поэтому перед тем, как ответить на этот вопрос, нужно подробнее рассмотреть, что же представляют собой эти два диагностических метода.
Что такое рентгенологическое исследование?
Что представляет собой рентген? При этом виде обследования используют рентгеновские лучи, которые относят к ионизирующему излучению. Полученный снимок отражает состояние костей или легких, остальные же ткани отчетливо увидеть на нем сложно.
Для рентгена существуют определенные ограничения, то есть за год человек может сделать подобную процедуру только определенное количество раз.
Это можно подсчитать, исходя из каждой полученной дозы радиации. Несмотря на то, что разовое обследование не приводит к развитию патологий в организме, большее значение имеет суммарная доза за год.
Основные условия получения качественного снимка
Все физиологические изменения, происходящие в молочной железе во время менструального цикла можно разделить на два периода:
- Период покоя. Длительность этой фазы зависит от интенсивности выработки прогестерона и пролактина и чувствительности к гормонам конкретного женского организма. Как правило, резкое снижение уровня этих гормонов происходит за 2–3 дня до начала менструаций и окончательно стабилизируется к 3–5 дню менструального цикла.
- Период изменений. Изменения в тканях молочной железы происходят, как уже было сказано выше, после наступления овуляции, увеличивая выраженность к 20–25 дню цикла.
Электроимпедансная маммография и отзывы о ней
Таким образом, состояние молочной железы является основным критерием, обусловливающим на какой день делать маммографию.
Принимая во внимание, что период изменений характеризуется не только уплотнением, увеличением размеров, и изменением структуры груди, но и развитием болевых ощущений, зачастую достаточно выраженных, довольно затруднительно выполнить компрессию молочной железы, необходимую для совершения снимков. Кроме того, увеличение альвеол или фиброзных образований, характерных для мастопатии, в период изменений может затруднить выполнение дифференциальной диагностики.
На практике рентгенологическое, ультразвуковое или магниторезонансное обследование молочной железы можно делать в любой день менструального цикла. Однако, в связи с тем, что маммолог вынужден вносить некоторые поправки при чтении результатов, точность поставленного диагноза может составлять гораздо меньший процент, нежели при соблюдении положенного регламента. Оптимальным временем, для того, чтобы сделать маммографию считается 1 фаза менструального цикла, то есть с 5 по 11 день от начала месячных.
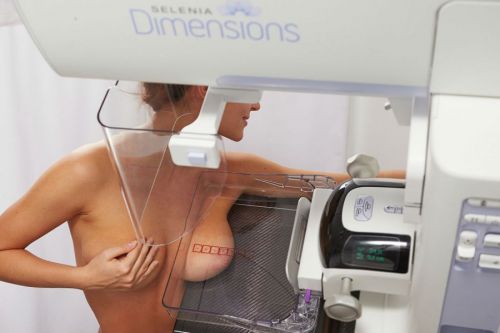
При выполнении маммографии молочную железу придавливают с двух сторон для уменьшения толщины, и, соответственно, снижения рентгенологической нагрузки
Что собой представляет ультразвуковое обследование?
В диагностике с помощью УЗИ используются ультразвуковые волны, которые не относят к ионизирующим. Они считаются безопасными для человека, поэтому процедуру разрешается проходить неограниченное количество раз. Проникая внутрь тела, ультразвуковые потоки отражают состояние тех тканей организма, которые не видны на рентгеновском снимке. Это дает возможность поставить более точный диагноз в спорных ситуациях.
Маммография при мастопатии
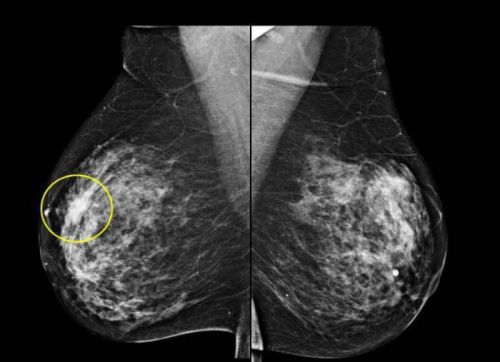
Мастопатия, являясь чрезвычайно распространенным заболеванием, встречающимся у самых разных возрастных групп. Если рентгенологическое исследование молочных желез не рекомендуется проводить у женщин моложе 30 лет, то мастопатию можно считать прямым показанием к маммографии, независимо от возраста пациентки. При этом делать маммографию молочных желез требуется неоднократно в различные периоды менструального цикла.
Это связано с необходимостью динамического наблюдения за изменениями в форме, распространенности и выраженности уплотнений, а также выявление очагов злокачественного перехода. Как правило, серийные снимки не только отражают влияние естественного гормонального фона на интенсивность развития болезни, но и позволяют оценить эффективность проводимого лечения.
В зависимости от формы мастопатии (фиброзная или кистозная), маммографию выполняют с помощью рентгенографии или ультразвука. В обоих случаях первичная диагностика делается при помощи рентгеновского излучения на 5-12 день менструального цикла. Фиброзные изменения, на снимке определяются как выраженные тени железистой части молочной железы, имеющие однородную структуру. Если для фиброзной мастопатии характерно поражение одной молочной железы, то кистозные образования, чаще всего наблюдаются в обеих грудях.
После первичной диагностики дальнейшее наблюдение производится при помощи ультразвука. При кистозной мастопатии УЗ-маммография является наиболее информативной, потому после проведения хирургического лечения требуется сделать лишь один контрольный снимок с дальнейшим ежегодным плановым обследованием.
Когда делать повторную ренгенологическую маммографию решает врач, основываясь на результатах УЗ-исследования, динамике регрессии болезни и совокупности полученного облучения, в результате проведенных ранее диагностических процедур. В случае возникновения подозрений на развитие злокачественных новообразований рентгенологическую маммографию можно делать столько раз, сколько необходимо, с точки зрения врача. Вред, причиняемый организму ионизирующем излучением, в этом случае, считается вторичным.
Вероятность обнаружения даже небольших новообразований в тканях молочной железы, существенно увеличивает шансы на успешное излечение. Кроме того, маммография является практически единственной диагностической процедурой, позволяющей выявить протоковый рак, возникающий в молочных протоках. Как правило, на момент обнаружения, опухоль можно успешно удалить хирургическим путем. Особенности выполнения маммографии (компрессия груди) позволяют существенно снизить рентгенологическую нагрузку на организм.
На маммографической картине фиброзно-кистозная мастопатия
Одной из отрицательных сторон диагностики является довольно высокий процент ложноположительных результатов, возникающих при несоблюдении сроков выполнения маммографии. Иногда для уточнения диагноза, требуется проводить дополнительное ультразвуковое исследование, повторную маммографию или биопсию.
Особенно высока вероятность получения недостоверных результатов, приводящих к гипердиагностике, в последнюю фазу менструального цикла, а также в период постменопаузы. В 30% случаев, после серии дополнительных исследований, наличие злокачественных новообразований не подтверждается, и результаты оказываются хорошими.
В каких случаях врач может назначить и УЗИ, и рентген?
Проведение обеих диагностических процедур может потребоваться по многим причинам. Можно встретить, к примеру, такую ситуацию, когда необходимо срочно установить точный диагноз, а проведенное (или то, или другое) исследование дает недостаточно информации. В другом случае, допустим, требуется плановое обследование. За один день в частной клинике вы пройдете и УЗИ, и рентгенологический кабинет, и ЭКГ, и другие исследования.
Еще одним вариантом необходимости прохождения обеих диагностических процедур за одни сутки может быть, к примеру, травма. Если человек утром сделал УЗИ, а позже (в этот же день) подвернул ногу, то, конечно, в травмпункте ему будут делать рентген.
В некоторых медицинских центрах сегодня даже предлагают услуги комплексного диагностирования (в профилактических целях или по показаниям), при котором и ультразвуковую процедуру, и рентгеновскую проводит единовременно один и тот же врач. Считается, что такой подход дает большую результативность.
Как попасть к маммологу по обязательной медицинской страховке

Маммолог достаточно редкий, но популярный специалист. Он принимает только в крупных поликлиниках, в районных или сельских больницах вы вряд ли его найдете. Из-за большого количества желающих попасть к нему на прием, очереди можно ждать 1,5-2 недели. Не имея столько времени, многие женщины обращаются в коммерческие центры. Тем, у кого нет денег, приходится ждать своей очереди.
Чтобы попасть на прием, первым делом стоит обратиться в регистратуру своей клиники по месту регистрации, узнать, принимает ли там маммолог по ОМС. Если специалист есть, то достаточно выполнить такие действия:
- В регистратуре или по телефону записаться к маммологу.
- Прийти в назначенный день в клинику, взяв с собой паспорт и полис ОМС.
Примечание! Но иногда не все так просто. Чтобы попасть на прием, в некоторых клиниках требуют направление. Следует заранее уточнить в регистратуре, какие документы нужны для записи к врачу.
Как быть, если маммолог не принимает в поликлинике по месту регистрации? В таком случае процесс будет выглядеть так:
- Записаться на прием к терапевту, гинекологу или хирургу, какого специалиста выбрать, зависит от жалоб. Доктор проведет осмотр молочных желез, поставит предварительный диагноз, может назначить дополнительное обследование.
- Взять направление к маммологу или на маммографию. В нем будет указано наименование клиники или диагностического центра, где можно получить помощь по ОМС.
- Связаться с медицинским учреждением, в которое было выдано направление, и узнать о правилах приема, например, нужно ли брать талончик.
Статья по теме: В какую клинику можно обращаться по полису ОМС
На прием нужно взять с собой паспорт и полис ОМС.
Где взять направление

Если в клинике, к которой прикреплена пациентка, требуют направление, то его можно взять у терапевта. Сразу же в регистратуре стоит получить талончик, поскольку очередь может быть на несколько недель вперед.
Примечание! Направление к маммологу можно получить у терапевта, онколога, хирурга, гинеколога.
Направление на маммографию должен выдавать маммолог, талончик – в регистратуре.
Где можно сделать процедуру по ОМС
Сначала нужно обратиться в регистратуру своей клиники по месту регистрации, узнать, есть ли возможность пройти маммографию. Если обследование проводится, то необходимо получить направление на диагностику или просто взять талончик на определенную дату (этот процесс может отличаться в зависимости от медицинского учреждения).
Если маммографию в поликлинике по месту прикрепления не делают, то необходимо взять направление и с этим документом обратиться в медицинское учреждение из списка:
- Кемеровский клинический консультативно-диагностический центр;
- Городская поликлиника №24, г. Санкт-Петербург;
- ФГБУ «Поликлиника №5», г. Москва;
- Самарская городская больница №9;
- Приволжский окружной медицинский центр;
- ГБУЗ «Городская больница №40», г. Санкт-Петербург;
- Городская поликлиника №209, 52, 67 и другие, г. Москва.
Примечание! Более 100 медицинских организаций в ходе дня открытых дверей, посвященного борьбе с онкологическими болезнями, предлагают женщинам бесплатно проходить маммографию и получать консультацию маммолога. Такие акции проводятся ежегодно. Дату можно узнать на сайте Департамента здравоохранения Москвы. Ссылка: https://mosgorzdrav.ru/uploads/imperavi/ru-RU/Таблица_12102018.pdf.
Результаты выдаются в день обследования. Пациентка должна показать их маммологу, который занимается расшифровкой. Если будут выявлены какие-либо отклонения, то назначаются дополнительное обследование и лечение. Нередко требуется консультация маммолога-онколога, который принимает в онкодиспансере. К нему можно попасть по полису ОМС.
Особенности одновременного проведения УЗИ и рентгена
Если предстоит пройти оба вида обследования на одном органе или области тела, то здесь имеются некоторые нюансы. Например, женщинам в возрасте старше 40 лет не рекомендуют проходить ультразвуковое обследование молочных желез после маммографии, так как в данном случае рентгенологическое исследование будет наиболее информативным.
Другой момент, считается, что проведение УЗИ после того, как был проведен рентген с применением контрастного вещества, нецелесообразно.
Так, после сделанного рентгенологического обследования почек, при котором использовался контраст, введенный препарат может смазать изображение на мониторе во время УЗИ. Между этими процедурами должно пройти определенное время. Обычно, не более 3-х дней, однако это лучше уточнить у лечащего врача.
Таким образом, получается, что делать и рентген, и УЗИ в один день можно, если при этом не используется контрастное вещество. Безопасность одновременного применения обоих диагностических методов подтверждается и ответами врачей на многих медицинских форумах и справочных медицинских сайтах. Исходя из того, что в основе процедур лежат разные механизмы (при этом ультразвук считают безвредным), то проведение их единовременно не представляет опасности для здоровья.
Вопрос спорный, можно ли делать в один день флюорографию и маммографию. При назначении процедур в учет берут экстренную необходимость этих диагностик.
Стоимость услуг маммографии на платной основе
Если попасть на бесплатное обследование не удалось, то можно обратиться в частный центр. Но какую сумму взять с собой?
В среднем, нужно рассчитывать на 2 тыс. руб., однако столько будет стоить само обследование. Вряд ли пациентка сама сможет расшифровать полученные результаты. Если принимать будет платный маммолог, то придется отдать еще 1 тыс. руб. В целом, сумма может достигать 3 тыс. руб. и выше.
Примерные расценки в частных клиниках Москвы:
- консультация маммолога – 1100 руб.;
- маммография двух молочных желез – 1200-1700 руб.;
- маммография одной железы – 740-900 руб.;
- дубликат пленки – 400 руб.
Можно пройти маммографию в частной клинике, а на прием к маммологу записаться в государственную поликлинику по полису ОМС.
Рак молочных желез и гинекологических органов входят в тройку онкологических болезней, которые становятся причиной смерти женщин старше 40 лет. К сожалению, на начальных стадиях онкология протекает бессимптомно, поэтому лечение не проводится. Только ежегодные плановые обследования позволят сохранить здоровье и предотвратить опасные для жизни угрозы. Онкология, выявленная на ранних сроках, успешно лечится.
Видео по теме статьи
Маммография: противопоказания и какие патологии выявляет
Маммография — неинвазивный метод исследования, во время которого грудь помещают между специальными пластинами с целью диагностики состояния молочных желез.
За счет того, что сканирование производится с помощью рентгенологического излучения, маммография имеет ряд противопоказаний. Диагностика запрещена:
- во время беременности;
- в период грудного вскармливания;
- при повреждении кожного покрова груди.
К относительным противопоказаниям относят:
- возраст до 35 лет;
- грудные имплантаты.
Если пациенту была увеличена грудь, то об этом необходимо проинформировать врача, который назначает маммографию. Имплантаты препятствуют нормальному процессу сканирования молочных желез. По этой причине проведение диагностики может быть безрезультатным.
Сканирование ткани молочной железы может выявить такие патологии:
- Кисты. Новообразование формируется в протоках. Изнутри заполнено жидкостью. Рентгенологическое исследование определяет кисту как опухоль, поэтому необходимо дополнительное обследование.
- Мастопатия. Фиброзно-кистозная болезнь характеризуется разрастанием патологических тканей. Маммография позволяет идентифицировать патологию на ранней стадии, когда еще отсутствуют симптомы заболевания.
- Фиброаденома. Доброкачественная опухоль.
- Злокачественные новообразования. Маммография позволяет диагностировать рак на ранних стадиях.
При проведении цифровой маммографии с томосинтезом удается выявить патологические участки, которые не определяются методом пальпации или визуально. Эффективность диагностики обусловлена тем, что обследование молочных желез осуществляется с помощью последовательных томограмм произведенных на заданную глубину с фиксированным расстоянием между срезами.
Действия в случае отказа

Бывает, что к маммологу попасть не так уж и просто. Пациентку могут откровенно «отшивать», например, рассказывать, что врач в отпуске, на больничном, к нему нет талонов, поскольку сильно большая очередь. В таком случае нужно звонить в страховую компанию. Страховщики должны отстаивать права пациентов, заниматься урегулированием конфликтных ситуаций.
Если пациентке было сказано, что ближайший прием через месяц, то страховой агент обязан проверить достоверность этой информации, посмотреть листы ожидания. Возможно, удастся найти «окно» в приемах. Если в регистратуре не обманывают, то придется либо ждать своей очереди, либо обращаться в платную клинику.
Статья по теме: Особенности МРТ по полису ОМС и как его сделать бесплатно
Примечание! При отказе, помимо СК, можно обратиться в Минздрав. Там выдадут направление в клинику, где пациентку точно примут по ОМС.
Флюорография: противопоказания и что выявляет
Флюорография — это процедура, которая проводится с целью выявления патологий органов грудной клетки. Исследование осуществляется с помощью рентгенологических лучей. Аппарат фотографирует ткани и органы, а затем фиксирует изображение на специальной пленке или выводит на монитор. Через время после сеанса расшифровкой результатов занимается специалист-рентгенолог. Флюорография может выявить:
- пневмонию;
- следы туберкулезного процесса;
- фиброз;
- жидкость в плевральной полости;
- пневмоторакс;
- патологическое увеличение легких или сердца;
- инфильтраты;
- смещение органов;
- онкологические новообразования;
- гипертрофию.
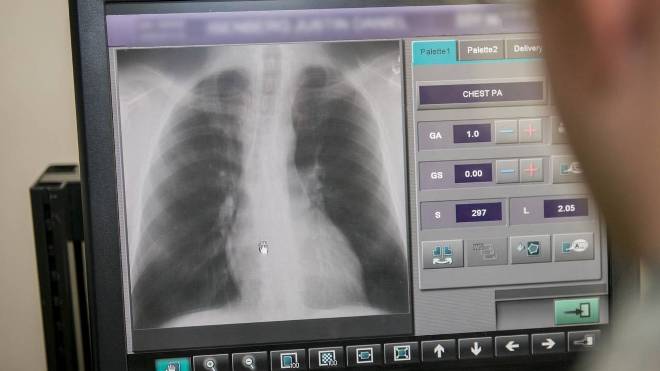
Проводить исследование нельзя во время беременности и грудного вскармливания. Противопоказанием к флюорографии является одышка или другое тяжелое состояние, при котором пациент не может задержать дыхание. Также не рекомендуется флюорография детям до 15 лет.
Опухоли груди
Взгляните на фото 1. Это маммограмма—рентгеновский снимок молочной железы. На нем четко видна раковая опухоль, возникшая у 40-летней женщины. Опухоль настолько мала, что ее невозможно ни прощупать, ни выявить каким-либо иным способом. Маммограмма сделана после того, как во время очередного профилактического осмотра (которые, кстати, эта женщина регулярно проходила, хотя и считала себя совершенно здоровой) с помощью флюорографии были выявлены изменения в одной из молочных желез. Это случилось в 1971 году. Тогда же опухоль удалили. Прошло 13 лет. Моя пациентка хорошо себя чувствует, продолжает работать.
А вот другая маммограмма (фото 2). На ней—запущенный рак, обнаруженный у 44-летней женщины, которая от профилактических обследований упорно уклонялась. Примерно за год до того, как был сделан снимок, она случайно нащупала незначительное уплотнение в молочной железе. Но и тогда не поспешила в поликлинику. И только когда убедилась, что уплотнение увеличивается, обратилась к врачам. Была сделана операция. Но к этому времени опухоль уже дала метастазы в подмышечные лимфатические узлы. И, несмотря на комплексное лечение, включавшее послеоперационную лучевую и химиотерапию, через два года врачи констатировали: процесс генерализовался, появились метастазы в позвоночнике.
К сожалению, подобные случаи еще нередки: обнаружив у себя (чаще всего случайно) опухоль молочной железы, женщины медлят с обращением за медицинской помощью. Одни выжидают, надеясь, что, может быть, возникшее уплотнение рассосется, и даже занимаются самолечением: ставят компрессы, пьют настои трав. Другие боятся услышать подтверждение своей догадке, что возник рак, и инстинктивно отдаляют этот тяжелый момент. Третьи решают, что если уж обнаруженная ими опухоль—рак, значит, они обречены независимо от того, обратятся к врачу или нет. Четвертые боятся операции и даже не столько самой операции, сколько того, что из-за нее фигура лишится женственности. В конце концов женщины, как правило, все-таки обращаются за медицинской помощью. Но зачастую поздно.
Вот еще один, совсем недавний случай из моей практики. На маммографическое обследование была направлена пятидесятилетняя женщина, которой в прошлом трижды удаляли фиброаденомы—доброкачественные опухоли. Года полтора назад она снова обнаружила у себя уплотнение в молочной железе, но, боясь новой операции, медлила с визитом к врачу. А когда все же пришла, то обнаружилось, что опухоль распространилась на всю молочную железу. Это была уже не доброкачественная, а злокачественная опухоль…
И если бы эти женщины систематически проходили профилактические осмотры или хотя бы поторопились к врачу, как только обнаружили уплотнение в молочной железе, все могло бы быть иначе.
Доказано, что рак молочной железы излечим, если опухоль невелика и лечение начато до того, как она дала метастазы. Поэтому так важно выявить его как можно раньше. И не случайно врачи рекомендуют всем женщинам систематически, ежемесячно, на 3—7-й день после окончания очередной менструации (а тем, у кого наступила менопауза—в любое время), проводить самообследование молочных желез: сначала лежа, затем стоя перед зеркалом последовательно прощупывать все их отделы, проверяя, нет ли уплотнений, деформаций, местных втяжений кожи, втяжения сосков и выделений из них, увеличения подмышечных лимфатических узлов. Обнаружив хотя бы один из этих признаков неблагополучия, немедленно обращайтесь к врачу!
Однако самое важное—ежегодно (подчеркиваю: ежегодно!) проходить врачебные профилактические обследования молочных желез. Основным методом диагностики их заболеваний остаются осмотр и пальпация, то есть прощупывание. Но опухолевые образования величиной менее одного сантиметра прощупать не удается. Для их выявления в настоящее время используются инструментальные методы обследования. И прежде всего—рентгенологические.
Уже на протяжении ряда лет во время ежегодных профилактических поликлинических осмотров и диспансерных обследований на предприятиях делают флюорографию молочных желез, или флюоромаммографию. На такое обследование врачи направляют тех женщин (как правило, старше 35 лет), у которых при осмотре и пальпации не выявлено признаков заболевания молочных желез. И каждая женщина, достигшая этого возраста и считающая себя здоровой, должна проникнуться сознанием важности такого обследования. С его помощью можно выявить скрытые патологические изменения в молочных железах: асимметрию их структуры, мелкие узелковые образования, что позволяет заподозрить то или иное заболевание, в том числе и опухолевое.
Женщин моложе 35 лет на флюоромаммографию врачи, как правило, ме направляют. Почему? В этом нет необходимости: у молодых женщин опухоли молочных желез возникают значительно реже, а если и возникают, на фоне хорошо развитой железистой ткани их легче прощупать.
Не направляют врачи на флюорографию и тогда, когда обнаруживают во время осмотра (или когда женщина сама обнаруживает при самообследовании) явные изменения в молочной железе.
В этих случаях и в тех, когда изменения выявлены при флюорографическом обследовании, женщину направляют для уточнения диагноза на дополнительное обследование в маммологический центр (в последние годы такие центры созданы в Москве, Ленинграде, Киеве, Минске) или в другие специализированные учреждения, в частности онкологические.
Там диагноз уточняется с помощью других методов рентгенологического обследования, проводимого на специальных аппаратах—маммографах. В одних случаях достаточно так называемой обзорной маммографии. В других в дополнение к ней делают прицельные снимки отдельных участков молочных желез. Если, например, предполагается киста, исследование дополняют прицельной пункцией и пнев-мокистографией. А если у женщины, не беременной и не кормящей грудью, появились выделения из соска, особенно прозрачные, янтарно-желтые или кровянистые, применяют дукто-графию, то есть исследование млечных протоков с помощью введения контрастных веществ.
Все эти методы, получившие название маммографии, помогают выявлять даже очень маленькие, величиной от 3—4, а в млечных протоках—от 2 миллиметров, опухолевые узлы и скопления микрокальцинатов—мельчайших обызвествлений {фото 3), указывающие на возникновение начальных форм опухолей. Иными словами, позволяют обнаруживать заболевание на так называемой доклинической стадии развития. И не только обнаруживать, но и с очень высокой степенью точности определять, какой характер оно носит—доброкачественный или злокачественный.
Некоторые женщины опасаются рентгенологических обследований. Напрасно. Их не стоит делать только в период беременности, кормления грудью, а также в первые полгода после родов (даже если женщина не кормила грудью) и операции на молочной железе. В эти периоды происходит перестройка структуры молочной железы и на ее фоне трудно с помощью снимка выявить возникшие изменения.
В случае необходимости в специализированных учреждениях могут быть применены и нерентгенологические методы обследования, такие, как термография (тепловидение), эхография, или исследование с помощью ультразвука, цитологическое исследование.
Итак, современная медицина располагает весьма большими возможностями для раннего выявления любых заболеваний молочных желез, в том числе и самых опасных—злокачественных. И ни одна женщина не вправе пренебрегать этими возможностями. Особенно внимательны должны быть к себе те, у кого не было беременностей и родов; рано (до 12—13 лет) начались менструации и поздно (после 50 лет) прекратились; те, у кого имеются такие заболевания молочных желез, как мастопатия, фиброаденома, киста, кто перенес когда-либо операции по поводу мастита, а также те, у кого кто-либо из родственниц по материнской линии страдал раком молочной железы.
Разумеется, наличие всех этих факторов, даже вместе взятых, не означает, что у женщины непременно возникнет опухоль молочной железы. Но надо быть настороже, обязательно проходить диспансерные осмотры и рентгенологические обследования, чтобы выявить патологические изменения на самой ранней, доклинической стадии. Это обеспечит хорошие результаты лечения.
Можно ли пройти их в один день и в каких случаях это возможно
Маммография и флюорография одновременно могут проводиться, но только по рекомендации врача. Обе диагностики осуществляются с помощью рентгенологических лучей. Доза облучения при проведении каждой из этих процедур безопасна для пациента, но если сразу провести маммографию и флюорографию, количество радиации удваивается.
Единоразовое исследование молочных желез и органов грудной клетки в 1 день не станет причиной развития лучевой болезни, но иммунная система истощается.
Если диагностика проводится в плановом порядке или в профилактических целях, совмещать их не рекомендуется.
Показанием к маммографии и флюорографии в 1 день является подозрение на онкологию молочных желез или другое заболевание.
Как часто можно делать каждую из процедур
Через сколько можно сделать повторное сканирование, определяет маммолог или рентгенолог. Согласно нормам, интервал между лучевыми исследованиями должен быть не менее 3 месяцев.
В профилактических целях флюорографию рекомендуют проходить 1 раз в год. Есть профессии, которые требуют проведения исследования 1 раз в 6 месяцев. Необходимость в дополнительной медицинской диагностике возникает по причине повышенного риска развития заболеваний с последующим инфицированием окружающих.
Маммографию после 35 лет следует проходить не реже чем 1 раза в 2 года. Если у пациента наблюдаются изменения в структуре молочных желез (не опасные), то диагностика назначается 1 раз в полгода. Она позволяет отследить динамику развития патологии. Маммографию могут проводить и чаще, например, чтобы оценить эффективность терапевтического курса.
Чтобы снизить дозу радиационного излучения, обследование следует выполнять на современных цифровых томографах. На этих аппаратах дозировка в 3 раза меньше, чем в пленочных.
>Можно ли делать флюорографию и маммографию в один день?