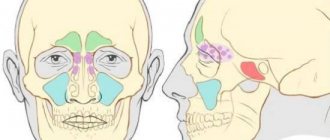
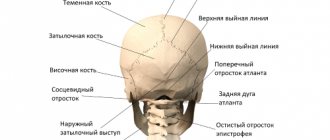
Голеностопный сустав соединяет кости голени (большеберцовую и малоберцовую) со стопой (таранной костью). Сустав обеспечивает все движения стопы, а через них отвечает за устойчивость нашего тела. При этом голеностопный сустав считается одним из самых уязвимых.
Рентгенография голеностопного сустава назначается при подозрениях на перелом, трещину или вывих сустава. Травма возможна, например, после сильного удара или неудачного падения на конечность. Также рентген голеностопного сустава делается при артрозе, артрите, остеомиелите, новообразованиях в суставе, а также при выраженной вальгусной или варусной деформации стопы при плоскостопии.
Как правило, исследование делается в двух проекциях – прямой и боковой. Специальной подготовки к процедуре не требуется.
Сделать рентген (рентгенографию) голеностопного сустава в Москве Вы можете в поликлиниках АО «Семейный доктор». Ниже Вы можете уточнить цены на исследование, а также выбрать поликлинику, расположенную в наиболее удобном для Вас районе Москвы.
Компьютерная томография голеностопного сустава, безопасность метода
Аппарат, на котором производится компьютерное исследование, называется томограф. Он состоит из нескольких частей, связанных между собой:
- трубка рентгеновского аппарата – непосредственный источник лучей, направляющий их сквозь толщу тела человека;
- рамка Гентри – рамка, которая получает обратный поток обработанных сигналов. Именно внутри неё находится механизм, благодаря которому идёт перемещение одной или нескольких рентгеновских трубок в процессе исследования пациента;
- система преобразования и анализа полученных данных – комплекс аппаратов, который оценивает полученную рентгенологическую шифровку и преобразует её в данные о состоянии исследуемого фрагмента тела;
- подвижной компьютерный операционный стол (транспортер) – непосредственное место укладки пациента на исследование. В процессе прохождения КТ стол сдвигает тело пациента относительно требуемого прибором смоделированного информационного поля;
- компьютерная программа расшифровки окончательного анализа и выдачи данных.
Получение информации о состоянии здоровья или наличии патологии в голеностопном суставе основано на способности разных видов тканей к поглощению и пропуску определённой дозы рентгеновского излучения, которое является потоком частиц с большим энергетическим и частотным зарядом.
Томограф, используемый в нашем центре
Специализированные датчики во время процедуры активно регистрируют уровни уменьшения или увеличения количества частиц во время их прохождения через разные среды человеческого организма. Наибольшей степенью поглощения высокочастотной энергии обладают костные ткани организма, а наименьшей – органы, содержащие единые или множественные воздушные полости.
Методика используется уже многие десятилетия и доказала свою высочайшую информативность в диагностике многих заболеваний, а также абсолютную безопасность при разумном подходе — КТ голеностопа выполняется только при наличии показаний, не стоит делать исследование просто так.
Рентгенологическая диагностика остеомиелита
Во время развития остеомиелита рентгенологическое исследование выполняется для того, чтобы установить окончательный диагноз, а также уточнить распространенность патологического процесса и проконтролировать динамику заболевания.
Остеомиелит на рентгеновском снимке
На снимке, выполненном на начальных стадиях заболевания, нельзя локализовать межмышечные и фасциальные перегородки, которые видны в норме у здоровых людей. При патологическом процессе исчезает грань между мышечной структурой и подкожной клетчаткой, также увеличивается насыщенность и объем мягкотканных структур.
Рентгенологическое обследование на начальных стадиях
Первые признаки патологии в костной структуре при гематогенном остеомиелите можно выявить на рентгене уже на шестой день течения болезни.
Для того чтобы диагностировать остеомиелит, обычно используется полипроекционный рентген. В случае, если остеопороз в очаге остеомиелита массивный и перешел на вторую или третью стадию, — используется рентген с жестким излучением.
Выбор жесткости рентгеновских лучей определяется течением, фазой и темпом развития остеомиелита. Например, острый гематогенный остеомиелит уже на начальных стадиях заболевания виден на рентгеновских снимках.
Характеризуется уплотнением и потерей резких границ глубоких слоев мышечной структуры, которые окутывают кость на уровне первичного очага остеомиелита, это свидетельствует о наличии очагов воспалительного процесса.
Особенности обследования
Рентген-диагностика остеомиелита является ключевым методом, но в случае если инфильтрационные воспалительные процессы затронули мягкие ткани, а именно мышцы, сухожилия или жировую структуру, рентген не является информативным. Тем не менее, медицинская литература описывает случаи, когда воспалительный процесс в мягких тканях диагностировался при помощи рентгена с пониженной жесткостью лучей.
Хронический рецидивирующий остеомиелит
Также необходимо помнить, что диагностика хронического остеомиелита должна включать в себя не только рентген, но и томографию для составления более полной клинической картины. Особенно рекомендуется томография в случае поражения крупных костей и суставов в области таза или позвоночника.
Когда специалист составляет клиническую картину, огромное значение имеет присутствие ключевых признаков остеомиелита на снимке, а именно:
Для того чтобы определить признаки их наличия используя рентген, необходимо обладать колоссальным опытом. Зачастую для этого используется повторный рентген или применение томографа.
Проявления заболевания на снимках
На начальных стадиях остеомиелит на рентген-снимке имеет следующие признаки:
- Кость отчётливо утолщена в местах развития воспалительного процесса.
- На рентгенограмме заметны секвестры — очаги, в которых наблюдается некроз кости или мышечной структуры. Они выглядят на рентген-снимке как темные круги на кости, или светлые на мягких тканях, имеющие неправильную форму.
- На рентгенограмме при остеомиелите невозможно обнаружить костномозговой канал.
Современный рентген позволяет использовать метод прямого увеличения рентгеновского изображения. Данный метод позволяет анализировать мелкие очаги некроза и полости, в которых локализуется хроническое воспаление.
Однако, когда воспалительный процесс зашел слишком далеко и образовался выраженный склероз кости, а также появились внутрикостные регенераты, рентген не дает пространственного представления о костной структуре и внутрикостных каналах.
В подобных случаях пациенту назначается фистулотомография.
Обследование при развитии хронического течения
Во время развития хронического гематогенного остеомиелита возникают дополнительные признаки со стороны костного мозга и надкостницы, на рентгене это выявляется очаговыми просветлениями и признаками реактивного остеопороза.
На фоне развития данного процесса, на рентгенологическом снимке появляются затемнения и тени секвестров, которые иногда с трудом обнаруживаются.
Хронический рецидивирующий мультифокальный остеомиелит
Их можно локализировать только при удачно выбранной проекции. В случае, если хроническое течение остеомиелита протекает длительно, трубчатая кость начинает перестраиваться в губчатую, на рентгене это выражается следующими признаками:
- Костномозговой канал полностью или частично замещается губчатым веществом кости.
- Надкостница становится заметно тоньше.
- На рентгене появляются дополнительные участки просветления.
В случае, если поражается костная структура таза, на рентгене наблюдается разволокнение надкостницы по типу губки, секвестры в тазу бывают редко. Подобная картина развивается также при поражении лопатки.
При поражении позвонков на начальных стадиях отмечается уменьшение щели между позвонками.
Рентгенодиагностика остеомиелита – это наиболее доступный и информативный метод диагностики для данного заболевания.
Источник: https://diagnostinfo.ru/rentgenografiya/kosti-i-sustavy/rentgen-pri-osteomielite.html
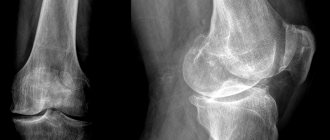
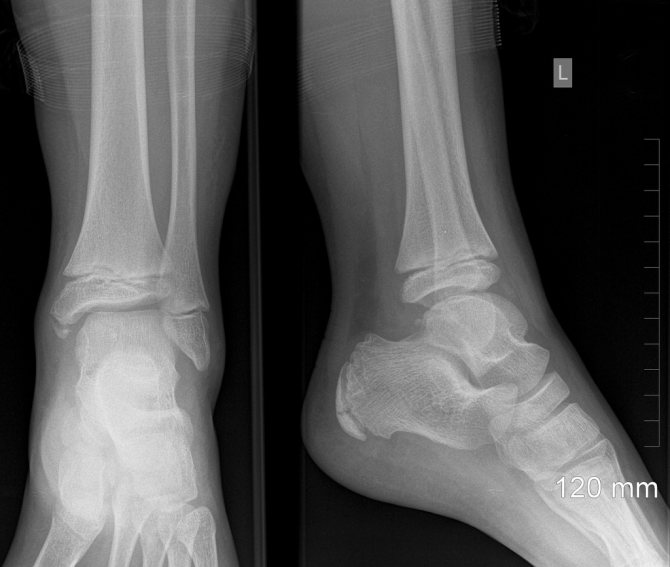
Виды поражений
Двух-лодыжечный перелом (1), фиброма наружной щиколотки (2), остеоартроз голеностопа (3)
Повреждения голеностопного сустава могут носить травматический или дегенеративно-дистрофический, воспалительный характер:
- К травмам голеностопа относят:
- ушиб;
- растяжение и разрыв связок и/или сухожилий;
- подвывих и вывих;
- трещина;
- внутрисуставной перелом, который может быть – закрытым или открытым, одно- или двух-лодыжечным, отрывным, оскольчатым, размозжённым, вколоченным, сочетанным с вывихом;
- термо-поражения – отморожения и ожоги.
- Самые часто встречающиеся воспалительные патологии это:
- артриты – воспалительные процессы инфекционного, обменного или посттравматического характера, который в первых двух случаях может поражать и другие органы;
- остеоартроз – дегенеративно-дистрофическое истончение хрящевой ткани, покрывающей внутренние суставные поверхности;
- передний и задний бурситы ахиллова сухожилия;
- полный или частичный анкилоз (неподвижность) из-за костного, хрящевого или фиброзного сращения суставных поверхностей;
- образование менисковидного тела, гигромы, липомы, фибромы, доброкачественной и злокачественной опухолей;
- синдром тарзального канала (невропатия большеберцового нерва);
- невралгия тыльно-промежуточного нерва кожи;
- теносиновит малоберцовых или задних большеберцовых мышечных волокон;
- тендиноз задней большой берцовой мышцы.
Фиброма голеностопного сустава на наружной лодыжке (см. фото у) – это одно из часто встречающихся последствий её повреждения. Возникать такое образование может и на внутренней косточке. Шишка плотно связана с костной тканью, склонна к быстрому разрастанию, требует рентгенографии и оперативного удаления.
Классификация переломов большой берцовой кости
В зависимости от механизма травмы переломы бывают:
- Инерционные – кость сломалась по инерции вследствие удара;
- Компрессионные – травма произошла из-за длительного сжатия тела кости;
- Импрессионные – трещина в результате вдавливания.
По типу переломы делят на следующие:
- Оскольчатый – перелом с образованием 2 и более обломков;
- Стабильный – присутствует незначительное смещение фрагментов кости;
- Винтообразный – линия перешиба охватывает кость по спирали;
- Поперечный – линия травмы перпендикулярна оси кости;
- Косой – линия травмы скошена;
- Смещённый – отломки кости смещаются относительно друг другу.
Перелом большеберцовой кости бывает закрытый – кожные покровы не повреждены, и открытый – нарушается целостность мышц и кожи.
В зависимости от строения большеберцовой кости переломы делят на медиальный (серединный), внутрисуставный (травма кости внутри сустава) и компрессионный.
В зависимости от расположения линии перелома выделяют следующие виды повреждений большеберцовой кости:
- Травма верхней части голени: Повреждение головки (мыщелки). Перешиб может возникнуть, если человек падает или прыгает с высоты на выпрямленные конечности, с отклонением ног в сторону или приземления на колено. Травма проявляется отёчностью, болью, ограничением движений в области колена. Кроме того, возникает кровоизлияние в коленный сустав, из-за чего он увеличивается. Деформация может присутствовать или нет. Если повреждён внутренний мыщелок, то голень отклоняется внутрь, а если наружный, то голень выворачивается наружу;
- Перелом бугристости. Во время травмы повреждается костный выступ, который размещён на передней верхней поверхности большой берцовой кости. Бугристость прикреплена к надколеннику сухожилиями бедренной мышцы. В результате травмы мышца сильно сокращается и бугристость отрывается. В группе риска этого вида переломов молодые активные люди. Травма проявляется болью на передней части голени, деформацией, отёчностью;
- Перелом диафиза большеберцовой кости (тело кости между эпифизами). Травму провоцирует прямой удар по голени. В результате пострадавший не может опереться на повреждённую ногу, голень деформируется, он ощущает боль, мягкие ткани отекают. Отломки двигаются, и слышится характерный хрустящий звук (крепитация);
Трещины верхних и нижних отделов кости разделяют на внутрисуставные и околосуставные.
В зависимости от характера возникновения перелома их разделяют:
- Инерционные – перелом кости произошел по инерции от удара
- Компрессионные – возник перелом в результате длительного сжатия кости
- Импрессионные переломы – результат вдавливания.
Травматологи выделяют переломы:
- Оскольчатый. Характерный перелом с отколом множественных частей кости.
- Стабильный. Перелом характеризуется незначительным смещением фрагментов кости.
- Винтовой или спиральный. Возникает вследствие силы скручивания или сжатия ноги, при получении непрямого удара, охватывает большеберцовую кость по спирали.
- Поперечный. Перелом или надлом возникает перпендикулярно оси кости.
- Косой. Характерна косая линия перелома.
- Смещенный. Отличительная черта перелома смещение фрагментов кости относительно друг к другу.
Различаются переломы:
- Закрытый вид перелома – отсутствует повреждение на кожных покровах;
- Открытые переломы – повреждены мышцы и кожные покровы.
В зависимости от строения большеберцовой кости переломы подразделяются:
- медиальный
- внутрисуставной
- компрессионный
По месту расположения выделяют:
- Переломы верхнего отдела голени.
- Перелом головки (мыщелков) большеберцовой кости. Травма в большинстве случаев возникает в результате падения или прыжка с высоты: на выпрямленные ноги, с отклонением ноги в сторону, при падении на колено. Характерное проявление перелома: отек и боль в области перелома, значительное увеличение сустава в размере, в коленном суставе отмечается ограничение движений и крепитация. Гемартроз – скопление крови в коленном суставе. Деформация не значительная или полностью не обнаруживается. В случае перелома внутреннего мыщелка большеберцовой кости характерно отклонение голени внутрь. Перелом наружного мыщелка характеризуется поворотом голени кнаружи. Диагноз устанавливается путем осмотра, рентгенологических снимков, диагностической пункции сустава. Лечение: обезболивание, извлечение крови из сустава, фиксация полусогнутого коленного сустава (гипсовая повязка). Иммобилизация длится один месяц. После снятия гипсовой повязки назначается проведение комплекса физиотерапевтических процедур и ЛФК.
- Перелом бугристости большеберцовой кости – это повреждение костного выступа, что находится в передней верхней поверхности большеберцовой кости. К бугристой поверхности прикрепляются сухожилия четырехглавой бедренной мышцы. Вследствие резкого и сильного сокращения мышцы возникает отрыв бугристости кости. Чаще всего страдают такого вида патологией люди молодого возраста. Клинические проявления: боль в передней части голени, деформация и сильный отек верхней части голени, частично сохраняется способность сгибать сустав, что расположенный выше. Уточнить диагноз можно после проведения рентгенологического снимка большеберцовой кости (боковая протекция). При сохранении функции сгибания и отсутствии смещения голень фиксируется гипсовой повязкой на срок от трех недель до одного месяца. В случае перелома со смещением проводится фиксация бугристой поверхности к кости при помощи винта и сшивание четырехглавой мышцы бедра. Период реабилитации в таком случае длится до шести месяцев.
- Переломы среднего отдела кости.
- Перелом диафиза большеберцовой кости – чаще возникает в случае прямого удара в голень. Характерный симптом отсутствие возможности опираться на поврежденную нижнюю конечность, деформация голени, боль в области травмирования, отек, патологическая подвижность отломков, крепитация.
- Переломы нижнего отдела кости – локализируются в районе голеностопного сустава. Переломы верхних и нижних отделов большеберцовой кости относятся к внутрисуставным и околосуставным. К причинам, что вызывают переломы большеберцовой кости, относятся:
- травматическое поражение кости;
- перекручивание голени, при неподвижной стопе;
- патологические деструктивные процессы костной ткани.
ПОДРОБНОСТИ: Оперативное лечение переломов костей конечностей
Консервативные методы
В самые первые часы лучше всего постараться уменьшить отек и снизить болевые ощущения. Для этого потребуется всего лишь приложить что-то холодное к месту травмы, например, пакетик со льдом.
Далее производится фиксация сустава. Это необходимо для предотвращения усугубления травмы. Повязка на голеностоп способствует фиксации поврежденных тканей и их скорейшему восстановлению в состоянии покоя. При тяжелых травмах следует наложить на ногу гипс.
Медикаменты назначаются лечащим врачом. Кроме того, он порекомендует определенную индивидуальную программу ЛФК. Физиотерапевтические процедуры в сочетании с физкультурой помогут быстрее восстановить поврежденный сустав.
Первая помощь при переломе большеберцовой кости
При переломе большой берцовой кости очень важно вовремя оказать грамотную доврачебную помощь пациенту.
Инструкция по оказанию первой помощи при переломе большеберцовой кости:
- В первую очередь пострадавшему дают анальгетик, который ослабит боль. Для этой цели можно использовать таблетированные препараты (Анальгин, Пенталгин) или растворы для уколов, которые вводят внутримышечно (Лидокаин, Ультракаин);
- С пострадавшей ноги снимают обувь, так как после перелома часто появляется отёчность, из-за чего сильнее сдавливаются ткани и усиливается боль. Ногу нужно двигать аккуратно, поддерживать руками ближе к месту трещины;
- Потом стоит открыть доступ к травмированной конечности, осмотреть повреждённый участок. Если присутствует венозное или артериальное кровотечение, то чтобы его остановить нужно ввести в рану тампон из отрезка ткани, бинта или ваты. Жгут применять запрещено, так как он натянет мышцы, из-за чего повышается вероятность смещения фрагментов кости, которые разорвут сосуд в другом месте. Капиллярное кровотечение останавливает самостоятельно. В таком случае ткани вокруг раны обрабатывают антисептическим раствором. На саму рану лить жидкость строго запрещено;
- Затем нужно иммобилизировать голеностопный и коленный сустав. Для этого берут 2 палки или другие длинные (не меньше 50 см) прямые предметы. Их прикладывают к внутренней и наружной поверхности ноги, так, чтобы нижний конец находился напротив пятки, а верхний – на уровне бедра. Затем предметы фиксируют с помощью бинтов, кусков ткани, галстуков и т. д. Предварительно рекомендуется обернуть ногу тканью, чтобы во время фиксации не повредить мягкие ткани.
После оказания догоспитальной помощи пострадавшего транспортируют в больницу или вызывают скорую помощь.
При переломе большеберцовой кости очень важную роль играет правильно и вовремя оказанная первая помощь пострадавшему. На догоспитальном этапе пострадавшему проводится:
- обезболивание – любой обезболивающий препарат в таблетках или уколах (Анальгин, Нимесулид, Лидокаин, Ультракан, Пентальгин);
- снять обувь с поврежденной конечности;
- провести надежную иммобилизацию голени при помощи специальной шины или подручных средств, размещается фиксатор с внешней и внутренней стороны с захватом голеностопного сустава и трети бедра;
- в случае открытого перелома с раны необходимо удалить загрязнение, инородные тела, обработать края раны антисептиком и наложить асептическую (стерильную) повязку;
- при обширном кровотечении проводится тампонада раны, только по показаниям на бедро накладывается жгут, так как он может способствовать большему смещению образовавшихся отломков. Если повреждения множественные и сочетанные возникает травматический шок, что требует срочных противошоковых мероприятий.
После оказанной первой помощи, необходимо быстро доставить пострадавшего в больницу, где ему будет проведено квалифицированное лечение.
Расшифровка результатов
Доктор сравнивает полученные снимки с эталонами нормы. Для полноты картины обычно требуется рассмотреть несколько проекций голеностопа. Перечень выводов, которые врач может сделать по снимкам, приведен далее в списке:
- Наличие гиперостоза или атрофии. Определяется по расположению, размеру и форме костей сустава.
- Поверхность костей. Различные злокачественные образования способны разрушать твердые ткани или же приводить к их окостенению и отслоению.
- Суставная щель. Неровное сужение отмечается при наличии у пациента артрита или артроза. На поздних этапах этих заболеваний может произойти сращивание суставной щели, из-за чего человек лишится возможности передвигаться самостоятельно.
- Структура костной ткани. Здесь фигурирует два заболевания — остеопороз и остеосклероз. В первом случае плотность костей уменьшается, а во втором — увеличивается.
Кроме того, врач обращает внимание на высоту и угол свода стопы. В норме данные показатели должны быть равны 35 мм и 130 градусам соответственно. Высота свода стопы может быть несколько меньше, указанное значение 35 мм является максимально допустимым. Если же в рентгене голеностопа имеются отклонения от нормы, то речь может идти, к примеру, о продольном плоскостопии.
Дополнительные исследования
Чаще всего они требуются при чрезмерно малой информативности проведенной процедуры. Среди альтернативных методов диагностики в дополнение к рентгену на сегодняшний день актуальны следующие виды:
- ультразвуковое исследование (УЗИ) для подробного рассмотрения прилегающих полостей суставов, а также обнаружении в них скопившейся жидкости;
- компьютерная томография (КТ), исследующая наиболее тщательным образом кости;
- магнитно-резонансная томография (МРТ), при которой хорошо видны все мягкие ткани просматриваемого участка.
Выявление плоскостопия
При подозрении на данную патологию необходимо проводить особый вариант исследования. В частности, наиболее актуальным является рентген стоп с нагрузкой. Отличия от обычной разновидности заключаются в самой процедуре. Для получения прямой и боковой проекции стопы пациенту требуется стоять на одной ноге, то есть давить всей массой тела на рассматриваемый сустав.
Часто к такому методу прибегают при обследовании детей младшего и подросткового возраста. При положительном результате пациенту предписывается ношение специальной ортопедической обуви. Такая мера снижает риск деформации стопы в будущем до минимума. Данная разновидность рентгена является одной из наиболее часто проводимых процедур, поскольку наличие плоскостопия определенной стадии дает возможность не попасть на службу в армии по призыву. По статистике, около 30-45 % взрослых людей имеют подобные проблемы с голеностопными суставами.

Процедура не требует длительных подготовительных мероприятий (в плане соблюдения специфического режима питания, отдыха, труда физической активности). Подготовка может сводиться исключительно к психологической и моральной подготовке к предстоящему исследованию.
Врач должен объяснить пациенту кто, каким образом, и с какой целью будет проводить исследование, а также рассказать о предполагаемых ожиданиях от процедуры. Пациент должен примерно представлять себе ход процедуры, понимать ее сущность и значимость. Он должен также иметь представление о том, с какой целью она проводится, какие риски возникают в связи с процедурой.
При проведении исследования пострадавший должен занять необходимую позицию на кушетке. При этом лаборант или врач, проводящий исследование, должен рассказать или показать пациенту позу, которую он должен занять. Ноги нужно согнуть в коленях, а стопы поставить на ровную поверхность. Если необходимо выявить голеностопную травму, рентген проводят в боковой проекции. Для этого пациента необходимо усадить. Поврежденная конечность должна располагаться на подставке.
Для того, чтобы определить степень поперечного или продольного плоскостопия, необходимо обеспечить повышенную нагрузку на голеностопный сустав. При исследовании свода стоп пациент должен стать на одну ногу, а вторую поджать.
Также в процессе подготовки необходимо собрать предварительный анамнез. К примеру, если 6 месяцев назад была уже проведена рентгенологическая процедура, то рентген повторно проводить нельзя, поскольку это ассоциировано с высоким уровнем лучевой нагрузки на организм. Также важно сообщить врачу о беременности, кормлении грудью, поскольку это является противопоказанием для проведения процедуры. Исключение составляют случаи тяжелых травм. В таком случае требуется специальный свинцовый фартук, который способен обеспечить защиту от излучения.
, ,
Почему появляется заболевание?
Специалисты выделяют ряд причин, причастных к проявлению патологии:
- Гормональные сбои.
- Генетическая предрасположенность.
- Нарушение обмена веществ (плохо усваивается кальций и витамины).
- Отсутствие взаимодействий костной ткани с сосудами.
- Изменения тока крови.
- Частое возникновение микротравм.
- Позвоночник и конечности находятся в неестественном положении длительное время (бывает чаще всего у спортсменов).
Считается, что основными факторами, ведущими к возникновению заболевания являются постоянные физические нагрузки, при которых происходят микротравмы кости и травмы колена (переломы, вывихи).
К группам риска относят детей, занимающихся спортом с большой нагрузкой на ноги, в особенности мальчиков в возрасте от 11 до 15 лет. К видам спорта, которые увеличивают риск возникновения болезни Осгуда-Шлаттера относят: футбол, хоккей, волейбол, баскетбол, балет, фигурное катание, спортивную гимнастику.
Примерно 15-20% подростков, занимающихся активной физической деятельностью, страдают от данной патологии. У непрофессиональных спортсменов эта цифра гораздо ниже — всего 3-5%.
Альтернативные способы
Если в процессе рентгенографии полученная картинка не показала имеющиеся патологии, то можно воспользоваться альтернативными методами:
- КТ. Применяется для более тщательной оценки состояние костной. Нельзя во время беременности и детям.
- МРТ. Позволяет добиться детального изучения мягких тканей.
- УЗИ. Назначают для оценки состояния мягких тканей и полости сустава, определения суставной жидкости.
Рентгенология – это эффективный метод исследования суставов. Полученные результаты позволяют получить полную картину о происходящих патологических изменениях. Таким образом, врач может составить эффективную схему лечения и предотвратить развитие осложнений.https://www.youtube.com/embed/IvR2lLTT6Y8
Показания и противопоказания
Для проведения процедуры рентгена существуют определенные предпосылки, которые рассматривают хирурги, ортопеды и травматологи. При наличии подозрений на подагру, остеофит, артрит, артроз или плоскостопие пациенту выписывается направление на соответствующее обследование. С другой стороны, врач может назначить рентген голеностопа и по другим причинам, например, наличии опухолевого заболевания, дегенеративного изменения в строении кости или же подозрения на трещину или перелом.
В ряде случаев проведение диагностики может быть не рекомендовано. Если с показаниями к рентгену голеностопа все понятно, то противопоказания могут быть на первый взгляд не так очевидны. В первую очередь не стоит обследоваться слишком часто. Допустимый максимум составляет один раз в течение шести месяцев. Некоторые люди имеют непереносимость контрастных веществ, однако, это актуально только в той ситуации, когда проводится рентген с контрастом. Беременным и кормящим матерям также следует воздержаться от проведения процедуры на данный период.

Есть ли альтернативы
Когда рентген противопоказан, а диагностировать заболевание необходимо, доктор может подобрать другие методы обследования, которые не запрещены пациенту. В таких случаях могут быть проведены следующие процедуры:
- КТ;
- МРТ;
- УЗИ.
КТ проводят с целью выявления жидкости в полости голеностопного сочленения и ее состава. Процедура имеет противопоказания, так как в незначительном количестве выделяет облучение.
При МРТ можно получить точные данные о состоянии все структур. Не сказывается отрицательно на состояние человека. Не проводится тем, у кого стоит кардиостимулятор. Отличается высокой стоимостью, а потому не всегда применяется.
УЗИ достоверно показывает состояние суставов. Невысокая цена и отсутствие противопоказаний делают процедуру незаменимой.
Подходы к лечению
При переломе в области голеностопного сустава есть два наиболее распространенных подхода к лечению – консервативный и оперативный. Каждый имеет свои показания и противопоказания, особенности и недостатки. Все зависит от типа перелома, степени смещения, наличия отломков. Решение принимается врачом совместно с пациентом.
Консервативное лечение
Методика показана в тех случаях, когда имеется перелом голеностопного сустава без смещения или пациенту противопоказана операция. В таких случаях есть два наиболее распространенных варианта. В первом случае врач может рекомендовать наложение гипсовой повязки, во втором – скелетное вытяжение.
Дополнительно при боли применяются нестероидные противовоспалительные препараты. При выраженном отеке врач назначает прием противоотечных средств в виде таблеток или капельниц. Ускорить сращение костной ткани позволят препараты кальция, а восстановить хрящ дадут возможность хондропротекторы.
Гипсовая иммобилизация
Если случай простой и отсутствует смещение, то показано наложение гипсовой лонгеты, которую придется относить примерно от 4 до 6 недель. Более точная информация зависит от каждого конкретного случая и рентгеновского контроля, на основании которого проводится реабилитация.
При смещении также накладывается гипс, только повязка носит название «сапожок». Внешним видом она действительно его напоминает, только обязательно оставляются открытыми пальцы, а голенище доходит до верхней трети голени. Подобная повязка накладывается после репозиции перелома (манипуляция проводится только под наркозом), после чего обязателен рентгеновский контроль. Длительность ношения повязки составляет в среднем от 6 до 8 недель, но может быть и больше, в зависимости от скорости сращения.
Скелетное вытяжение
В отдельных случаях может использоваться методика скелетного вытяжения. Недостаток его в том, что требуется лежать на протяжении длительного времени с подвешенными к конечности грузами. Однако положительная сторона заключается в том, что перелом голеностопного сустава со смещением может встать на свое место или его будет проще сопоставить вручную.
Также подобная методика может являться подготовкой к операции. На протяжении нескольких дней, пока пострадавшему берут необходимые анализы и проводят обследования связки и мышцы растягиваются, за счет чего сопоставить отломки в ране становится намного проще. Устранить смещение также помогают дополнительные грузы или изменение вектора силы тяги основного груза. В среднем человек проводит на вытяжении около 3-х месяцев, после чего накладывается гипс. Срок может варьировать в зависимости от типа повреждения. Недостатком является отсутствие прочной фиксации отломков, а также то, что ногу необходимо постоянно подтягивать.
Оперативное вмешательство
При переломе со смещением, сопровождаемом разрывом связок, показано лечение при помощи операции. Однако к ней могут быть некоторые противопоказания:
- истощение больного;
- хронические заболевания в стадии декомпенсации;
- сердечная, почечная, печеночная недостаточность;
- нарушения психики;
- если человек до травмы не передвигался;
- тяжелый сахарный диабет.
Среди относительных противопоказаний стоит отметить ссадины, царапины, раны в месте проведения вмешательства. Пока они не заживут, вмешательство откладывается, поскольку риск занесения инфекции в кость намного выше.
Вмешательство носит название металлоостеосинтеза и предусматривает сопоставление отломков и скрепление их при помощи специальных винтов и пластин. Выписывают пациента при отсутствии осложнений после заживления раны. Далее следует процесс реабилитации, однако, возможны и осложнения.
Остеомиелит на рентгене: признаки на рентгенограмме (снимке)
Рентгенография позволяет выявить наличие у больного остеомиелита костной ткани. Иногда заболевание видно прекрасно (особенно если оно широко распространилось), иногда очень плохо (на начальных этапах).
Рентгенограмма способна на выявление косвенных признаков его наличия (даже если и не сможет точно подтвердить остеомиелит на ранних этапах). То есть после такой процедуры может потребоваться проведение более информативной диагностики (компьютерной или магнитно-резонансной томографии).
Видно ли остеомиелит на рентгене, и как именно?
Рентгенография в большинстве случаев показывает косвенные и иногда (при распространенности процесса) прямые признаки остеомиелита. Нередко рентген используют для контроля динамики заболевания во время его активного (агрессивного) лечения.
Современные цифровые рентген-аппараты способны обнаружить остеомиелит на ранних стадиях. Это удается благодаря тому, что на рентгеновском снимке не видно межмышечных и фасциальных перегородок, которые в норме должны быть.
Использовать рентген в диагностике остеомиелита можно для любого участка костного аппарата. Особенно хорошо рентген покажет состояние голени и челюсти из-за их сравнительно больших размеров, удобства диагностики и отсутствии искажающих снимок тканей (например, связок).
Остеомиелит на рентгенографическом снимке
Обычно для диагностики используется узкопрофильная методика – полипроекционный рентген. Тем не менее, классическая рентгенография, проводимая на цифровом аппарате, также покажет заболевание (уже с шестого дня его развития).
Болезнь видна на рентгеновских снимках патологическими уплотнениями, визуализируемой потерей резких границ в глубоких слоях мышечных тканей. Проблемы могут возникнуть с диагностикой инфильтратов в сухожилиях и мышцах – рентгенография не предназначена для исследования таких тканей.
Имеется возможность определения болезни в мягких тканях по косвенным признакам. Например, по понижению жесткости лучей, проходящих сквозь мышечные слои. Но такое описание снимка требует перепроверки более чувствительными методиками (например, с помощью МРТ).
Сравнение с другими методами диагностики
Рентгенография является хорошей, но не самой лучшей методикой диагностики остеомиелита, протекающего в тканях костей. Проблемы возникают с диагностикой осложнений остеомиелита в виде гнойных затеков в мягкие ткани или в нагноения ран.
Поэтому полноценная диагностика по одной рентгенографии не представляется возможной, даже на самых современных аппаратах. В связи с этим могут применяться иные методы визуализации:
- Магнитно-резонансная томография – позволяет визуализировать не только костные, но и мягкие ткани (хрящи, мышцы, связочный аппарат/сухожилия).
- Компьютерная томография – значительно лучше визуализирует костные ткани, нежели рентген.
- Фистулография – используется для обнаружения осложнений остеомиелита в виде секвестров и свищей.
Томография обязательна для дифференциальной диагностики остеомиелита с иными воспалительными заболеваниями (включая злокачественные новообразования). Только томография может обнаружить признаки раннего остеонекроза и секвестров.
Обнаружение таких ранних осложнений существенно улучшает прогноз, так как чем раньше их обнаружили, тем раньше начнется их лечение. Томография также способна обнаружить на ранних стадиях слоистый периостит, являющийся свидетельством повторного обострения заболевания.
Острый остеомиелит на рентгеновском снимке
Выходит, что рентгенодиагностика отлично подходит для первичной диагностики остеомиелита и для ведения (мониторинга) больных. Но для полноценного обследования в обязательном порядке требуется томография, нередко с дополнением в виде фистулографии.
Показания и противопоказания для процедуры
Рентгенодиагностика для выявления остеомиелита проводится в тех случаях, когда у пациента наблюдается симптоматика заболевания. Проблема в том, что на начальных этапах остеомиелит может проявляться по-разному: от легкого дискомфорта, до ургентных состояний, требующих немедленной реакции.
Общий список симптомов-показаний к рентгену:
- повышение температуры тела вплоть до 40 градусов;
- тяжелое общее состояние больного на фоне интоксикации;
- эпизоды синкопе (потери сознания), сопор, бред;
- немотивированная гиперкальциемия или гиперкалиемия;
- наличие у пациента метаболического ацидоза, гипонатриемии;
- разлитое гнойное поражение (гнойники локализуются в различных участках костной ткани, развитие гнойной деструктивной пневмонии или перикардита);
- при молниеносной (адинамической) форме остеомиелита наблюдается выраженный токсикоз, судороги со сменой на адинамию, тяжелое понижение артериального давления, сбои в работе сердца;
- подозрение на наличие в суставном мешке серозного или гнойного экссудата;
- гиперемия (покраснение, пальпируемое ощущение жара) кожных покровов, находящихся над пораженной костной или суставной тканью.
Противопоказания (относительные) к процедуре:
- Тяжелое состояние пациента, кахексия, лихорадка (более 39 градусов).
- Наличие в обследуемом месте татуировок, сделанных с применением металлосодержащих веществ.
- Агрессивность и повышенная нервная возбудимость пациента, буйство.
- Сильные воспалительные процессы в обследуемом месте (могут исказить рентгеновский снимок).
Что надо обследовать, и сколько это стоит?
Обследованию подлежит тот участок костной или суставной ткани, в котором локализуются патологические процессы. При генерализации (системности) заболевания обследует все или большинство участков, в которых наблюдается симптоматика (например, гнойники).
Рентген-визуализация остеомиелита
При поражении отдельных костных элементов (челюсти, стопы, голени) следует проводить их полноценную диагностику, не акцентируясь только на месте патологического очага. То есть если поражена нижняя челюсть, то обследуется и здоровая верхняя – там уже может быть начат патологический процесс (субклинически).
Проводят диагностику при подозрении на остеомиелит в поликлиниках и стационарах. Процедура проводится бесплатно (при минимальной выраженности симптомов – обследование проводят в порядке очереди).
Также можно пройти процедуру в частных медицинских учреждениях, однако далеко не в каждом частной клинике имеется рентгенографический аппарат. Стоимость процедуры в частных клиниках составляет 300-700 рублей. Стоимость в государственных поликлиниках или стационарах редко превышает 300 рублей.
Остеомиелит: общие сведения (видео)
Источник: https://osankino.ru/diagnostika/osteomielit-na-rentgene.html