Предпосылки для развития нейропатии
Если неврит возник в верхней части бедренного нерва, до его выхода из таза, клиническая картина заболевания будет наиболее яркой. Возникают все возможные симптомы бедренного неврита:
- Нарушение сгибания бедра. Из-за этого становится сложно поднимать тело из положения сидя и лежа.
- Нарушение разгибания голени. Становится сложно ходить, бегать, подниматься по лестнице. Человек старается лишний раз не сгибать ногу в колене, потому что после этого её сложно разогнуть. Нога постоянно сильно разогнута, из-за этого изменяется походка – больной выбрасывает вперед прямую ногу и ставит на пол сразу всю подошву.
- Атрофия мышц бедра. Пораженная нога становится тоньше здоровой, это может быть заметно внешне.
- Нарушение чувствительности. Человек не чувствует прикосновений, боли на передней поверхности бедра, внутренней поверхности голени.
- Боли. Возникают в тех же местах, где происходят нарушения чувствительности.
Опытный врач-невролог сможет разобраться в беспокоящих вас симптомах, назначит правильное лечение.
Во время приема врач-невролог беседует с пациентом, выясняет жалобы, проводит неврологический осмотр. Помимо нарушений движений и чувствительности, при неврите бедренного нерва выявляют другие характерные симптомы:
- Снижение коленного рефлекса. Это тот самый, для проверки которого врач ударяет по колену молоточком.
- Симптом Вассермана. Пациента просят лечь на живот и разгибают его ногу в тазобедренном суставе. Возникает боль в паху и на передней поверхности бедра.
- Симптом Мицкевича. Пациента также просят лечь на живот и сгибают его ногу в колене. Возникает аналогичная боль.
Уже во время осмотра невролог может примерно определить, в зависимости от симптомов, на каком уровне возник неврит. Для уточнения уровня поражения применяют электронейромиографию – исследование, во время которого изучают прохождение нервных импульсов при помощи специальных электродов.
Развитию нейропатии подвержены анатомические образования с поверхностной локализацией или проходящие в узких костных, мышечных или связочных каналах. К таким анатомическим образованиям относится бедренный нерв. Его часть расположена между поясничными мышцами, а затем он проходит непосредственно под паховой связкой. Такая топография обусловливает его частое вовлечение в патологический процесс.
Причины нейропатии феморального нерва:
- Травма мышц поясницы и ее спазм вызывает сдавление бедренного нерва.
- Сдавливание извне оказывают гематомы, абсцессы, опухоли забрюшинного пространства.
- Нейропатия левого бедренного нерва развивается при повреждении во время операции на мочеточнике и почке слева, где эти органы расположены ниже. Травма правого нерва встречается при операции аппендэктомии.
- Компрессия нерва у женщин возникает при длительном литотомическом положении в родах.
- Метаболические нарушения при сахарном диабете.
- Алкогольная длительная интоксикация.
Поражения N. femoralis на подвздошно-поясничном уровне часто обусловлены следующими факторами.
Возникает чаще с левой стороны, так как здесь мочеточник и почка расположены ниже.
Поражение N. femoralis под паховой связкой и в области бедренного треугольника связывают с другими ситуациями.
К этим положениям относятся: чрезмерное отведение, сгибание или наружная ротация бедра.
Появление нейропатий n. femoralis увеличивается при наличии сахарного диабета или алкоголизма в анамнезе больного.
Нейропатия развивается постепенно. Первая жалоба пациента – слабость в ноге, ее подгибание и нарушение работы.
Для поражения n. femoralis характерна следующая клиническая картина:
- Приступообразная резкая боль по ходу нерва. Может отдавать в пах. Интенсивность ее нарастает при ходьбе, а также в положении лежа на спине с вытянутыми ногами или при вставании.
- Перемежающаяся хромота. Вследствие нарушения чувствительности нервного ствола работоспособность пораженной конечности страдает.
- Для бедренной нейропатии характерна частичная дисфункция подвздошно-поясничных мускулов. Однако из-за наличия их альтернативной иннервации функция бедренного сустава фактически не изменяется.
- Отмечается парез четырехглавой мышцы, которая обеспечивает подвижность коленного сустава. Затрудняется сгибание и разгибание ноги. Больному становится сложно ходить, бегать, садиться, приседать, подниматься и спускаться по лестнице.
- При сдавливании пальцем зоны выхода n. femoralis на бедре отмечается жгучая резкая боль.
- Нарушается тактильная, температурная и болевая чувствительность в области передней и внутренней поверхности бедра, голени и медиальном крае стопы.
- Слабость мышц и постепенная их атрофия.
Симптомы поражения бедренного нерва зависят от степени деструкции волокна. Даже незначительный дискомфорт при ходьбе может указывать на патологию.
Не существует конкретного признака – провокатора поражения бедренного нерва. В большинстве случаев любая нейропатия возникает по ряду следующих причин:
- Сахарный диабет. При этом заболевании страдают периферические сосуды и нервные волокна вследствие повышенного содержания в крови глюкозы и липидов. Чаще симптомы нейропатии появляются не сразу, а нарастают постепенно. Существует даже отдельно выделенная патология – диабетическая полинейропатия, которая считается осложнением основного заболевания.
- Травмы. Любое травматическое поражение приводит к сдавлению нервных окончаний. Если острая травма локализована в проекции бедренного нерва, вполне возможно развитие посттравматической нейропатии.
Заметим, что лечение нейропатии бедренного нерва – процесс длительный и не всегда успешный. Конечно, применяются комплексные подходы, которые учитывают, прежде всего, причину заболевания.
Режим и образ жизни пациента имеет огромное значение при лечении любых патологий, нейропатии в том числе. Здоровые привычки – самая лучшая профилактика. Это аксиома.
Клинический симптомокомплекс бедренной невропатии зависит от топики процесса. При возникновении патологии на подвздошно-поясничном уровне развивается полный комплекс симптомов, включающий сенсорные, двигательные и вегетативно-трофические расстройства на всей иннервируемой бедренным нервом области. В редких случаях, при высоком разделении нерва, могут наблюдаться только сенсорные или только двигательные нарушения, иногда — мозаичная картина двигательных и чувствительных нарушений.
К сенсорным нарушениям относятся расстройства тактильного и болевого восприятия на передне-внутренней поверхности бедра и голени, медиальном крае стопы. В этой же зоне наблюдаются трофические и вегетативные изменения, возможны ирритативные боли. В положении лежа на животе выявляются симптомы натяжения — боль по передней поверхности бедра при попытке максимально поднять прямую ногу (симптом Вассермана) или согнуть ногу в коленном суставе (симптом Мицкевича).
Невропатия бедренного нерва при его поражении в области паховой связки в общих чертах сходна с описанной выше клиникой. При высоком отхождении подкожного нерва могут наблюдаться преимущественно двигательные расстройства. Наряду с симптомами натяжения выявляется болезненность при надавливании посредине паховой связки.
Компрессия ствола бедренного нерва в канале Гунтера характеризуется болевой и тактильной гипестезией кожи медиального края коленного сустава, передне-внутренней поверхности голени и внутреннего края стопы. В этой же области наблюдаются парестезии и боли, которые усиливают свою интенсивность при разгибании голени. Последнее вынуждает пациента ходить и стоять, немного согнув ногу в колене.
Невропатия бедренного нерва с изолированным поражением поднадколенниковой ветви проявляется парестезиями и онемением кожи над надколенником, болезненностью точки подкожного нерва и положительным симптомом Тинеля.
Развитию невропатии бедренного нерва подвергаются анатомические образования с поверхностным расположением, а также те, которые проходят в узких костных, связочных и мышечных каналах. К данным анатомическим образованиям имеет отношение и бедренный нерв. Его часть находится между поясничными мышцами, а далее он лежит под паховой связкой. Такое расположение обусловливает его частую подверженность патологическим процессам. Причины невропатии бедренного нерва следующие:
- Травмы мышц поясницы наряду с ее спазмами могут вызывать сдавливание бедренного нерва.
- Сдавливание также оказывают абсцессы, гематомы и опухоли забрюшинного пространства.
- Невропатия левого бедренного нерва может развиваться при повреждении во время проведения операции на почке слева. Травмы правого бедренного нерва встречаются при операции аппендэктомии.
- Компрессия нерва возникает у женщин при продолжительном литотомическом положении в родах.
- Вследствие метаболических нарушений при сахарном диабете.
- На фоне алкогольной длительной интоксикации.
- боль тянущего характера вдоль всего нерва, особенно чувствуется, если происходит надавливание в месте появления нерва чуть ниже паховой связки на бедре;
- слабо выраженное понижение чувствительности (например, онемение, покалывание, ощущение «мурашек») внутренней или же передней поверхности бедра;
- мышечное ослабление в ближайшей к нерву области: от минимального пареза до серьезного паралича и атрофии: нога в бедре колене и в районе колена плохо двигается или «подгибается»;
- неярко выраженный либо отсутствующий сухожильный коленный рефлекс;
- слабая отечность в области колена, голеностопа;
- незначительная местная депигментация кожи;
- возможно локальное выпадение волос;
- редко — проявление трофических язв.
Диагностика
Нейропатия большеберцового нерва
Нейропатия большеберцового нерва в функциональном отношении большеберцовый нерв в значительной мере является антагонистом малоберцового нерва. Двигательные волокна большеберцового нерва иннервируют мышцы сгибатели стопы, мышцы сгибатели пальцев и мышцы ног, поворачивающие стопу кнутри.
Чувствительные волокна большеберцового нерва иннервируют заднюю поверхность голени, подошву и подошвенную поверхность пальцев с заходом на тыльную поверхность концевых фаланг и наружный край стопы, состоящий из волокон малоберцового и большеберцового нервов.
Симптомы нейропатии большеберцового нерва- двигательные симптомы поражения большеберцового нерва: паралич сгибающих стопу и пальцы мышц (подошвенная флексия) и мышц, поворачивающих стопу кнутри. Ахиллов рефлекс при нейропатии большеберцового нерва утрачен.
Чувствительные расстройства при нейропатии большеберцового нерва наблюдаются на задней поверхности голени, подошве, подошвенных поверхностях пальцев, на тыле их концевых фаланг.
При нейропатии большеберцового нерва происходит значительная атрофия задней группы мышц голени и подошвы (симптомы – углубленный свод стопы, западение межплюсневых промежутков), стопа находится в разогнутом положении, походка немного затруднена.
Диагностика нейропатии большеберцового нерва- тесты для определения двигательных расстройств большеберцового нерва:
- Невозможность подошвенного сгибания стопы и пальцев и поворота стопы кнутри.
- Невозможность ходьбы на носках.
На неврологическом осмотре поражение большеберцового нерва можно заподозрить по:
- типичной “пяточной” стопе;
- снижению амплитуды движений в голеностопном суставе (обращают внимание на затруднение сгибания стопы, ее приведения, невозможность подъема внутреннего края);
- снижению силы и тонуса мышц-сгибателей стопы;
- атрофии мышц-сгибателей стопы и мышц подошвенной поверхности стопы;
- наличии нарушений ходьбы (ходьба на пятках, невозможность стояния и ходьбы на носках).
Боли при нейропатии больше берцового нерва (и его волокон в составе седалищного нерва) часто бывают крайне интенсивными.
Ранения большеберцового нерва и пучков его в стволе седалищного нерва могут вызывать каузалгический синдром. Вазомоторно-секреторно-трофические расстройства также обычно значительны. В этом отношении существует определенное сходство большеберцового нерва со срединным нервом. Травматический неврит большеберцового нерва может возникнуть при переломе большеберцовой кости.
Нейропатия малоберцового нерва
Нейропатия малоберцового нерва малоберцовый нерв отвечает и за движение и чувствительность. Малоберцовый нерв является одной из двух основных ветвей седалищного нерва и состоит в основном из волокон L4, L5 и S1–спинальных нервов.
Двигательные волокна малоберцового нерва иннервируют, главным образом, мышцы разгибатели стопы, разгибатели пальцев и мышцы, поворачивающие стопу кнаружи.
Симптомы нейропатии малоберцового нерва- стопа при поражении малоберцового нерва свисает, слегка повернута кнутри, пальцы несколько согнуты. Заметно исхудание мышц на передненаружной поверхности голени.
Походка больного при неврите малоберцового нерва становится весьма типичной («перонеальная, петушиная», «стэпаж»): больной, чтобы не задевать пола носком свисающей стопы высоко поднимает ногу и сначала ступает носком, затем наружным краем стопы и, наконец, подошвой.
Диагностика поражения большеберцового нерва
Существуют следующие основные тесты для малоберцового нерва:
- Невозможно разгибание (тыльная флексия) и поворот стопы кнаружи, а также разгибание пальцев.
- Невозможно становиться на пятки и ходить на пятках.
На неврологическом осмотре поражение малоберцового нерва можно заподозрить по:
- типичной “свисающей” стопе;
- снижению амплитуды движений в голеностопном суставе (затруднение разгибания стопы и пальцев, отведение стопы, подъем ее наружного края);
- снижение силы и тонуса мышц-разгибателей стопы и мышц, отводящих стопу;
- атрофии мышц-разгибателей стопы и группы малоберцовых мышц (мышц передненаружной поверхности голени);
- нарушению ходьбы по типу “петушиной походки”, невозможность становиться и ходить на пятках.
Диагностика уровня повреждения малоберцового и большеберцового нерва, а также результат лечения при нейропатиях проводится при помощи электронейромиографии – ЭНМГ.
Лечение нейропатий большеберцового и малоберцового нерва
В лечении используют нестероидные противовоспалительные препараты, сосудистую терапию, дегидратацию, антиоксиданты, витамины группы В, антихолинэстеразные препараты, введение лекарств в биологически активные точки, рефлексотерапию, амплипульс, массаж.
В зависимости от тяжести нейропатий лечение может проводиться амбулаторно, в стационаре, отделении нейрореабилитации. В восстановительном периоде – санаторно-курортное лечение.
Источник: //bmportal.ru/categories/neyropatiya-bolshebertsovogo-nerva.html
Клиническая картина
Заболевание развивается постепенно. Первой жалобой больных становится слабость в ноге («не слушается, как будто подгибается») (100%), нарушение ходьбы (60%). Также беспокоит боль в ноге, усиливающаяся при разгибании (90%). Реже отмечают снижение чувствительности по передневнутренней поверхности бедра (40%).
При объективном осмотре пациента выявляют болезненность ниже паховой складки, по передневнутренней поверхности бедра (70–90%), гипалгезию в области иннервации бедренного нерва; снижение коленного рефлекса, слабость передней группы мышц бедра, мышечную атрофию.
При поражении бедренного нерва возникают следующие симптомы:
- постепенно нарастает слабость в ноге, она «перестает слушаться, подгибается»;
- возникают боли в паху с распространением на переднюю и внутреннюю поверхности бедра;
- нарушается болевая и температурная чувствительность передневнутренней поверхности ноги;
- нарушается сгибание ноги в колене, затруднены бег и ходьба, тяжело дается подъем и спуск по лестнице;
- нарушается походка.
Заболевание развивается постепенно. Первой жалобой больных становится слабость в ноге («не слушается, как будто подгибается») (100%), нарушение ходьбы (60%). Также беспокоит боль в ноге, усиливающаяся при разгибании (90%). Реже отмечают снижение чувствительности по передневнутренней поверхности бедра (40%).
При объективном осмотре пациента выявляют болезненность ниже паховой складки, по передневнутренней поверхности бедра (70–90%), гипалгезию в области иннервации бедренного нерва; снижение коленного рефлекса, слабость передней группы мышц бедра, мышечную атрофию.
Основная симптоматика патологии
На фоне поражения бедренного нерва у людей возникают следующие симптомы:
- Может постепенно нарастать слабость в ноге, которая при этом как бы перестает слушаться человека и подгибается.
- Возникновение боли в паху с ее распространением на внутреннюю и переднюю поверхность бедра.
- Нарушение болевой и температурной чувствительности передневнутренней поверхности ноги.
- Нарушение сгибания ноги в колене. При этом может быть затруднен бег и ходьба, а, кроме того, очень тяжело осуществляется подъем и спуск по лестнице.
- Нарушение походки.
Симптомы невропатии бедренного нерва не должны остаться незамеченными.
В рамках неврологического осмотра специалисты выявляют признаки поражения нерва. При этом внимание обращается на болезненность в районе паховой связки, атрофию мышц, снижение и угнетение рефлексов.
Причины и симптомы невропатии бедренного нерва взаимосвязаны.
Как правило, клиническая картина данного синдрома состоит из следующих проявлений:
- Наличие парестезии, то есть частых покалываний, а, кроме того, чувства ползания мурашек в районе иннервации больного нерва. Зачастую такое явление как парестезии возникают по ночам, что напрямую связано с развитием венозного застоя в дистальных районах конечности в период сна. В свою очередь венозный застой способствует нарушению кровяного обращения в области туннельного поражения нерва.
- Наличие спонтанных болей, которые также типичны для развития туннельного поражения. В медицинской практике наблюдается обширный диапазон характера и интенсивности болевых ощущений, начиная от слабо выраженной тупой боли в районе туннеля до острых проявлений, не позволяющих выполнять даже малый объем движений в близлежащих с туннелем суставах. Характерна к тому же иррадиация боли в районе иннервации нерва.
- У подавляющего большинства пациентов выявляется расстройство чувствительности в форме участков гипестезии (то есть сниженной чувствительности) и гипалгезии (сниженная болевая чувствительность) в районе иннервации соответствующего нерва. Намного реже могут наблюдаться участки гипералгезии и гиперпатии. Возникновение расстройства чувствительности на поздней стадии заболевания объясняется медленным нарастанием тканевого давления в районе туннеля. В том случае, если острое поражение нерва происходит из-за компрессии структурами, которые образуют туннель, то расстройство чувствительности развивается относительно быстро из-за двигательных нарушений.
Как предотвратить компрессионно-ишемическую невропатию бедренного нерва?
Симптомы
Ишиас: невралгия седалищного нерва
Заболевание часто протекает с наличием ярко выраженной симптоматики. Что такое ишиас, интересно многим людям, столкнувшимся с подобным диагнозом. Данная патология развивается в одном из отделов седалищного нерва. Появляется характерный воспалительный процесс.
Болезнь ишиас возникает по ряду провоцирующих факторов. Патология может встречаться практически в любом возрасте. Причины ишиаса могут быть разные. Самостоятельным заболеванием он не является, а часто становится следствием других патологий.
Ишиас, причины которого могут заключаться в дегенеративных процессах в позвоночнике, проявляется болевыми ощущениями разной интенсивности. Основные факторы:
- остеохондроз;
- межпозвоночная грыжа;
- опухоли;
- защемления;
- травмы;
- искривления позвоночника.
Вторичными факторами подобной симптоматики могут быть воспалительные заболевания матки и придатков. Ишиас при беременности нередко возникает при значительном давлении на позвоночник, которое развивается вследствие увеличения веса плода.
Невралгия седалищного нерва может появляться в результате стойкого напряжения поясничной области. Это возникает по разным причинам. Одной из них являются длительные физические нагрузки, основа которых приходится на область крестца. Поднятие тяжестей также может спровоцировать подобный синдром. Все объясняется особенной уязвимостью пояснично-крестцовой зоны.
Невралгия седалищного нерва не представляет трудностей в диагностике. Ее очень легко определить, и опытному специалисту данная манипуляция не представляет сложности.
Ишиас симптомы имеет разные, основными из которых являются болевые ощущения в седалищном нерве. Дискомфорт берет свое начало от поясничной области. Затем плавно переходит на ягодичную зону, оттуда — в бедро, икру и стопу. Ишиас седалищного нерва сопровождается жгучей, колющей и стреляющей болью, которая может продолжаться в течение длительного времени.
Факторы, которые могут спровоцировать обострение симптомов, следующие:
- переохлаждение;
- чрезмерные физические нагрузки на поясницу;
- резкие неловкие движения;
- растяжение;
- психоэмоциональные потрясения;
- запоры.
При ишиасе боль может распространяться на всю ногу или присутствовать только в определенной зоне. Многим интересно, сколько времени длится обычно приступ. Все зависит от начала лечения и стадии протекания основного заболевания.
Признаки ишиаса лечащий врач также определяет по возникающему онемению в нижних конечностях. Дискомофортные ощущения часто появляются при различных движениях ноги, сгибании колена. Возникает чувство натяжения, длительность которого зависит от времени нахождения в неудобной позе.
Заболевание ишиас само по себе пройти не может. Длительный патологический процесс часто провоцирует возникновение хромоты. Симптомы ишиаса при этом дополняются некоторой атрофией мышц причинной конечности. Своевременное обращение к врачу является очень важным при данном патологическом процессе. Насколько раньше оно будет осуществлено, настолько лучше будет прогноз лечения.
Если проходить с данным синдромом достаточное количество времени и запустить патологию, то возникают крайне неприятные симптомы в виде недержания мочи и кала. Довольно часто подобное заболевание затрагивает какую-либо одну конечность. Хотя бывают случаи и двустороннего поражения, которые приносят ужасный дискомфорт.
Наличие подобного заболевания предусматривает следующие виды диагностики:
- опрос больного;
- рентген позвоночника;
- магнитно-резонансная томография.
Как правило, выявить недуг можно уже со слов больного. При этом проводится несложный тест, который заключается в наклоне корпуса к прямым ногам. Если подобная манипуляция дается пациенту с трудом и вызывает значительные болевые ощущения, то диагноз может быть установлен. Дополнительные методы исследования применяются для выявления причины заболевания, которая вызвала подобную симптоматику.
Нередко боль в ноге сопровождается подобными ощущениями в позвоночнике, особенно в поясничной области.
Основным признаком воспаления седалищного нерва является интенсивная боль, распространяющаяся по ходу пораженного нервного ствола и называемая ишиалгией. Она локализуется в ягодичной области и задней поверхности бедра, отдает в голень и стопу до самых кончиков пальцев. Характер этой боли описывается пациентами как «удар кинжалом», боль простреливающая или жгучая.
Воспаление седалищного нерва проявляется ишиалгией – болью в области ягодицы и задней поверхности бедра
При объективном осмотре определяют затрудненное сгибание ноги в коленном суставе, что объясняется парезом полусухожильной, полуперепончатой и двуглавой мышц. На этом фоне начинает преобладать тонус четырехглавой мышцы бедра, и нога фиксируется в разогнутом в коленном суставе положении. Поэтому типичным симптомом воспаления седалищного нерва является ходьба пациента с выпрямленной ногой.
При проведении неврологического обследования отмечают снижение или отсутствие ахиллова и подошвенного сухожильных рефлексов, парез мышц стопы. Длительно протекающее заболевание может стать причиной атрофии этих мышц.
Расстройства болевой чувствительности при воспалении седалищного нерва охватывают наружную и заднюю поверхность голени, а также стопу. Ослабление мышечно-суставного чувства отмечается в голеностопе и межфаланговых суставах, а в области наружной лодыжки исчезает или резко ослабевает вибрационная чувствительность.
Другими признаками воспаления седалищного нерва являются:
- болезненность в точке выхода седалищного нерва на бедро;
- болезненность в точках Валле и Гара;
- положительный симптом Бонне (симптом натяжения), заключающейся в возникновении у пациента резкой простреливающей боли при попытке в положении лежа на спине пассивно отвести в сторону ногу, согнутую в коленном и тазобедренном суставе;
- положительный симптом Ласега (резкая боль, возникающая на определенном этапе медленного поднятия выпрямленной ноги в положении лежа на спине).
В некоторых случаях воспаление седалищного нерва сопровождается вазомоторными и трофическими нарушениями. Это проявляется похолоданием кожи стопы, ее цианозом, нарушением потоотделения в подошвенной области (гипергидроз, ангидроз).
Рекомендован постельный режим, причем пациентов с воспалением седалищного нерва необходимо укладывать на твердую поверхность. Оптимальной является поза на животе с подложенной под грудь небольшой подушкой. При необходимости больного можно укрыть теплым одеялом. Использовать грелки и согревающие компрессы не следует, так как тепло усиливает приток крови к месту поражения, в результате чего отек мягких тканей нарастает, усиливается сдавление седалищного нерва, соответственно, боль становится интенсивнее.
Медикаментозное лечение воспаления седалищного нерва проводится только по назначению невропатолога. В схему терапии включают:
- Нестероидные противовоспалительные средства. Данные препараты обладают выраженным противовоспалительным и обезболивающим действием. Для предупреждения возможного развития побочных эффектов не следует увеличивать дозировку, рекомендованную врачом.
- Анальгетики центрального действия. Применяются для купирования интенсивного болевого синдрома, коротким курсом, так как способны вызвать формирование у пациента психической зависимости.
- Кортикостероиды. Оказывают мощное противовоспалительное и противоотечное действие. В тяжелых случаях, когда иные средства оказываются малоэффективными, лекарственные препараты этой группы могут вводиться инъекционно в эпидуральное пространство, что способствует быстрому улучшению состояния пациента.
- Антидепрессанты. Уменьшают выраженность страха и тревоги, успокаивают пациента, нормализуют сон.
- Витамины. Витаминные комплексы оказывают благотворное влияние на функции нервной системы, способствуют восстановлению поврежденных нервных волокон.

Лечение воспаления седалищного нерва проводится с применением целого комплекса лекарственных средств

Также в лечении воспаления седалищного нерва широко применяются мази, обладающие либо противовоспалительным эффектом (Вольтарен, Диклофенак, Нурофен), либо местным раздражающим действием (Финалгон, Апизатрон).
На стадии ремиссии прибегают к физиотерапевтическим методам воздействия, используются электро- и фонофорез лекарственных препаратов, УВЧ-терапия, магнито- и лазеротерапия, иглорефлексотерапия, парафиновые аппликации.
В случае неэффективности консервативной терапии рассматривается вопрос о хирургическом лечении ишиаса. Выбор метода хирургического вмешательства зависит от того, какое именно состояние послужило причиной поражения седалищного нерва.
Предлагаем ознакомиться: Остеохондроз тазобедренного сустава — симптомы и лечение
Воспаление седалищного нерва – это защитная реакция на действие раздражителя, проявляющаяся в выраженных болезненных ощущениях в области поясницы, ягодиц и ног.
Седалищный нерв является одним из самых крупных, которые имеются в организме человека. Именно он обладает повышенной чувствительностью и воспаляется чаще остальных. Его функция – отвечать за движение нижних конечностей.
Нерв представляет собой пучок нервных волокон, которые покрыты оболочкой, носящей название эндоневрий. Эндоневрий, в свою очередь, пронизан мельчайшими кровеносными сосудами – капиллярами. Под ним располагается второй слой, носящий название – перинервий. В нем также имеются сосуды, но они крупнее. Каждый сосуд покрыт слоем соединительной ткани, именно она защищает седалищный нерв от разного рода повреждений, выполняя функцию своеобразного амортизатора.
Сам нерв располагается в нервной трубке, которая очень плотная, так как тоже покрыта соединительной тканью, носящей название эпинервий.
Анатомо-физиологическая справка
Бедренный нерв отходит от поясничного сплетения. Его образуют волокна II, III, IV пар люмбальных спинномозговых корешков.
Топография N. femoralis начинается на уровне LI-LII, где сверху он прикрывается большой поясничной мышцей. Выйдя из-под ее наружного края, волокно попадает в борозду между двумя мышцами: большой поясничной и подвздошной. Сверху его прикрывает подвздошная фасция. Далее из тазовой полости N. femoralis выходит через мышечную лакуну в бедренный треугольник.
В мышечной лакуне от бедренного нерва отходят ветви:
- Мышечные.
- Передние кожные ветви.
- Подкожный нерв ноги – самое длинное ответвление, достигающее стопы.
В анатомии пути пролегания бедренного нерва отмечаются два критических места, где есть риск передавливания его волокон. Это промежуток между костями таза и подвздошной фасцией, а также бедренный треугольник, покрытый листком широкой фасции бедра.
Диагностика
Диагноз невропатии бедренного нерва, как правило, основан на жалобах, а, кроме того, на истории болезни и неврологическом статусе пациента. Для уточнения степени поражения проводят электронейромиографию, являющуюся исследованием нервного импульса. Эта методика позволяет определить тип повреждения и дает возможность проконтролировать динамику терапии. Дифференциальную диагностику невропатии проводят с инсультом, синдромом Рейно и рассеянным склерозом.
Лечение невропатии бедренного нерва определяется причинами, которые ее вызвали. В том случае, если недуг появился от сдавливания гематомой или опухолью, то без хирургического вмешательства не обойтись, так как необходимо устранить компрессию. На фоне невропатии диабетического или алкогольного типа необходима терапия основного заболевания.
К основным медикаментозным методам для лечения невропатии относятся следующие способы терапии:
- Лечение с помощью нестероидных противовоспалительных препаратов, например, в этом случае используются средства в виде «Мелоксикама», «Диклофенака», «Кеторолака», «Ксефокама» и так далее. Они снимают болевые ощущения, устраняют отеки и воспаление.
- Применение комплекса витаминов из группы «В» в целях восстановления миелиновых оболочек. Что еще применяется при Лечении невропатии бедренного нерва?
- Применение средств для улучшения проводимости импульса. Для этих целей подходит «Прозерин» и «Нейромидин».
- Лекарствами для улучшения системы кровообращения выступают «Трентал» и «Пентоксифиллин».
- Применение антиоксидантов и антигипоксантов в виде «Берлитиона», «Эспа-липона» и «Тиогаммы».
Для профилактики невропатии людям, прежде всего, не следует употреблять алкоголь. Помимо этого необходимо принимать защитные препараты в случае работы с токсическими веществами. К тому же, весьма полезно в рамках профилактики подобных заболеваний есть свежие продукты, при покупке необходимо проверять срок годности с датой изготовления для того, чтобы впоследствии не отравиться.
Очень важно во время проведения лечения того или иного заболевания соблюдать дозировку лекарств, но лучше всего не пить их без наличия на то острой необходимости. Нужно своевременно лечить гайморит, грипп, синусит и прочие инфекции. Подобные недуги ни в коем случае нельзя переносить на ногах.
Каждому человеку следует заниматься плаванием, танцами, бегом или фитнесом. Это весьма полезно, так как практически любые занятия спортом значительно улучшают циркуляцию крови. Не менее важно избегать травм и ожогов. Очень полезно регулярно выполнять ванночки для ног в течение пятнадцати минут. Помимо всего прочего следует ходить только в удобной обуви и не носить каблуки выше пяти сантиметров.
Мы рассмотрели симптомы и лечение невропатии бедренного нерва.
Диагностирование аксонопатии проходит поэтапно. Начинается установление диагноза с расспроса пациента о проявлениях заболевания и его осмотра. Далее необходимо провести лабораторные и инструментальные исследования.
К диагностическим методам при аксонопатии относятся: электронейромиография (устанавливают уровень поражения и исследуют проведение электро сигнала), общий клинический анализ крови, мочи, биохимический анализ крови на уровень глюкозы, пункция спинномозговой жидкости с ее последующим исследованием, рентгенография грудной клетки, ультразвуковое исследование всех органов брюшины, анализы на инфекцию ВИЧ.
В медицине нет определенного мнения и ответа на вопрос о причинах возникновения и развития в организме человека аксонопатии. Следовательно, разработать методику профилактики данного заболевания пока никому не удалось.
Медики – ученые советуют людям, склонных к данному заболеванию, максимально избегать стрессовых ситуаций, и большую часть времени пребывать в состоянии спокойствия.
Постановка диагноза бедренной невропатии требует от невролога внимательного и тщательного изучения топики поражения. Рентгенография позвоночника малоинформативна, поскольку зачастую невропатия бедренного нерва возникает у пациентов уже имеющих изменения позвоночного столба (спондилоартроз, остеохондроз и т. п.
) и выявленная рентгенологически патология позвоночника никак не исключает наличие невропатии. В таких случаях в пользу невропатии свидетельствует невральный, а не сегментарный, характер выявленных при неврологическом осмотре расстройств. Разрешению спорных диагностических ситуаций способствует ЭМГ.
Относительно новым, но перспективным методом исследования периферических нервных стволов является УЗИ, с помощью которого можно оценить целостность нерва, выявить его опухолевые изменения, отек, рубцово-спаечную деформацию и дегенеративные процессы. Ультразвуковая диагностика бедренного нерва (УЗИ нерва) с проведением динамических проб позволяет определить степень его подвижности в приводящем канале.
Поражение бедренного нерва нуждается в дифференциации от вертеброгенных радикулопатий L2-L4, пояснично-крестцовой плексопатии (особенно возникшей на фоне сахарного диабета), травмы колена или гонартроза. Для исключения патологии забрюшинного пространства обязательно проведение его УЗИ, КТ или МРТ.
Диагностика компьютерная/магнитно-резонансная томография забрюшинного пространства (забрюшинная гематома или другие объемные образования).
Дифференциальный диагноз:
- Дискогенная радикулопатия L4.
- Поясничная плексопатия.
Для предупреждения невропатий любой этиологии рекомендуется заботиться о своем здоровье.
Достаточно следовать несложным профилактическим мерам:
- Активный образ жизни. Систематические занятия спортом, танцами, йогой или гимнастикой предупреждает защемление нервов.
- Регулярные пешие прогулки не менее 30 мин в день.
- Следует избегать стрессов и физического перенапряжения.
- Не допускайте травм поясничной области и бедра.
- Коррекция осанки. Остеохондроз и другие патологии позвоночника – риск защемления спинальных корешков.
- При метаболических заболеваниях рекомендуется придерживаться правильного питания.
При появлении первых симптомов невропатии бедренного нерва необходимо срочно обратиться к неврологу.
Ортопед: в сотый раз говорю, не мажьте мази и и не колите химию в больную СПИНУ и СУСТАВЫ.
Бедренный нерв (Nervus femoralis) самый крупный их всех нервов поясничного сплетения, основная его функция – иннервация нижних конечностей. Как и любой нерв, снаружи Nervus femoralis покрыт миелиновой оболочкой, хорошо защищающей структуру непосредственно нервного волокна. При дефектах поверхностного слоя (миелина) развивается патология, которая называется нейропатия или невропатия.
Нейропатия бедренного нерва представляет собой процесс, при котором в нервной ткани, большей частью именно в ее миелиновой оболочке происходят дегенеративно – дистрофические нарушения. В результате нервные импульсы проводятся хуже, что приводит к возникновению болей в иннервируемой области и двигательным дефектам.
При появлении первых симптомов невропатии бедренного нерва необходимо срочно обратиться к неврологу.
Ортопед: в сотый раз говорю, не мажьте мази и и не колите химию в больную СПИНУ и СУСТАВЫ.
- ежедневно гулять не менее 30 минут;
- избегать травм, стрессов и физического перенапряжения;
- следить за осанкой;
- своевременно купировать воспаление в области малого таза;
- соблюдать принципы правильного питания.
Предупредить воспаление бедренного нерва достаточно сложно, так как заболевание развивается на фоне воздействия множества факторов. При этом эффект от лечения будет максимальным, если к терапии приступают на начальной стадии развития воспалительного процесса. Поэтому, если защемило ногу в бедре, важно своевременно обратиться за помощью к врачу.
Очень важно во время проведения лечения того или иного заболевания соблюдать дозировку лекарств, но лучше всего не пить их без наличия на то острой необходимости. Нужно своевременно лечить гайморит, грипп, синусит и прочие инфекции. Подобные недуги ни в коем случае нельзя переносить на ногах.
Мы рассмотрели симптомы и лечение невропатии бедренного нерва.
Прогноз при лечении зависит от провоцирующего болезнь фактора и стадии невропатии. Устранение причины приводит и к полному излечиванию. Тяжелое течение возникает, если болезнь носит генетический характер или выявлена на этапе значительного повреждения нервных волокон. Основными мерами профилактики считаются: своевременная терапия всех заболеваний, отсутствие вредных привычек, полноценное питание.
Большеберцовый нерв. Малоберцовый нерв. Невралгия, воспаление, невропатия, травма – Медицинский
Как будет построено лечение:
- Установим место и причину поражения нерва. Мы проводим электромиографию малоберцового, большеберцового и других нервов ног и УЗИ нервов.
Определить потенциальную пользу нехирургического лечения или жёсткие показания к операции (риск полной гибели нерва) можно с помощью игольчатой миографии. - Выясним и обсудим с Вами возможность нехирургического лечения и перспективу восстановления функции нерва. Здесь могут быть применены медикаменты, в т.
ч. введение противовоспалительных и рассасывающих препаратов непосредственно в точку сдавления или повреждения нерва.Для восстановительного лечения седалищного, большеберцового и малоберцового нервов весьма эффективна магнитная стимуляция нервов ног: улучшение бывает заметно сразу или спустя несколько дней после проведения процедуры.
- Если шансы восстановить малоберцовый или большеберцовый нерв без операции невелики – рекомендуем хирургическое лечение. Большую часть операций мы проводим амбулаторно. Вы сможете уехать домой в день операции. Бюджет на операцию без госпитализации существенно меньше. Если потребуется госпитализация – направим к проверенному специалисту. После хирургического лечения предложим курс восстановительного лечения.
Каковы причины поражения большеберцового и малоберцового нервов?
Большеберцовый и малоберцовый нервы проходят в узких каналах, образованных костями, связками, сухожилиями и мышцами. Ткань нерва очень нежна и уязвима. Часто мы обнаруживаем страдание нерва даже при небольшом сужении или деформации канала нерва.Сужение или деформация каналов большеберцового и малоберцового нервов происходит:
- При травме (перелом костей, ушиб, кровоизлияние, растяжение или рана); часто при травме нерв втягивается в рубцово-измененные ткани или сдавливается костным отломком; травма нерва может быть представлена также ушибом нерва, частичным или полным его перерывом.
- При сдавлении в неудобной позе (подвернутая или сдавленная нога при нахождении в неудобной обуви, позе, в бессознательном состоянии или опьянении, в наркозе);
- При утолщении и деформации коленного и голеностопного суставов и связок, при хронической травме и перегрузке суставов, часто связанной с родом деятельности (спорт, ходьба, вынужденная поза, вибрация, вес). Очень часто таким изменениям способствуют заболевания и деформации позвоночника. Такие виды невропатии называются туннельными синдромами локтевого, лучевого и срединного нервов;
- При деформации стоп при плоскостопии (синдром тарзального канала, мералгия).
Функция нервов – проведение электрических импульсов от мозга к мышцам и органам, и к мозгу от чувствительных рецепторов тела. Любое повреждение нерва приводит к нарушению проведения возбуждения по нерву, а значит – к отключению пострадавшей части тела от мозга.
Поэтому при страдании большеберцового и малоберцового нервов возможны:
- Снижение силы и похудание мышц ноги, подворачивание стопы при ходьбе и даже переломы;
- Снижение чувствительности (онемение)
- Боль по ходу нерва или в стопе, пальцах.
Симптомы страдания большеберцового и малоберцового нервов
Возможны один или несколько из перечисленных симптомов:
- Боль под коленом и по задней поверхности голени;
- Боль и/или жжение, “прострелы током” в голени, стопе, пальцах;
- Слабость мышц голени, слабость мышц стопы, частое подворачивание стопы;
- Слабость сгибания или разгибания пальцев;
- Онемение части голени и/или стопы;
- Похудание мышц голени и стопы.
Диагностика невропатий большеберцового и малоберцового нервов
Наиболее успешное лечение невропатии – лечебные воздействия непосредственно в точке повреждения нерва. Для успешного лечения Ваш лечащий доктор выяснит:
- В какой именно точке поврежден (сдавлен) нерв; это помогает нам проводить прицельное лечение;
- Что именно привело к страданию нерва (травма, рубец, сдавление);
- Степень страдания нерва (полное или частичное поражение, наличие процесса восстановления, наличие полной гибели нерва и др.).
Часто для установления причины страдания нерва достаточно детального неврологического осмотра, при котором оценивается сила мышц, управляемых нервом, возможность определенных движений, чувствительность, наличие болевых точек и уплотнений по ходу нерва. Вспомогательные методы диагностики – электронейромиография, рентгенография и компьютерная томография.
Электронейромиография позволяет оценить скорость и объем проведения импульсов по нерву, обнаружить место повреждения/сдавления, определить прогноз восстановления. Электромиография помогает нам оценить эффект от тех или иных видов лечения и выбрать из них наиболее подходящие. В клинике «Эхинацея» работает современный компьютерный электронейромиограф.
Рентгенография и компьютерная томография суставов и стопы даст полную информацию о деформации суставов и костных каналов нервов, о причинах и точках сдавления нерва.
Стимуляционная электромиография нижних конечностей
Лечение поражения большеберцового и малоберцового нервов в клинике Эхинацея
Когда понятно, где, как и почему происходит сдавление нерва, местное лечение в виде физиотерапии, лечебных блокад, массажа, мануальной терапии, становится гораздо более эффективным. Поэтому лечение в нашей клинике начинается с выяснения причины и места повреждения нерва.
Основные задачи лечения при сдавлении нерва:
- Устранить сдавление нерва. Для этого мы применяем мощную рассасывающую терапию: используем ферменты, рассасывающие и размягчающие рубцовую ткань, костные и хрящевые наросты (фермент Карипазим и т.п.), массаж, инъекционное введение лекарств непосредственно в место сдавления нерва. Иногда для освобождения нерва достаточно мануальной терапии и массажа мест сдавления большеберцового и малоберцового нервов (позвоночника, суставов ноги и др.).
- Ускорить заживление и восстановление нерва. Для этого мы используем современные лекарства, способствующие восстановлению освобожденного от сдавления у рубцов нерва
- Восстановить функцию и объем мышц. Здесь используются специальные упражнения, электростимуляция мышц, физиотерапия. Реабилитолог подробно расскажет и покажет, как выполнять восстановительные процедуры в домашних условиях.
Когда необходима операция?
При травме нерва очень важно вовремя решить вопрос о целесообразности консервативного либо оперативного лечения.
Ответ на этот вопрос можно получить после проведения игольчатой миографии, которая ответит на вопрос, какова степень повреждения нерва, имеет ли он тенденцию к восстановлению.
Если при этом исследовании выясняется, что хотя бы частично нерв сохранен, мы проводим активное консервативное лечение, после курса которого обязательно повторяем исследование, чтобы удостовериться, что лечение возымело эффект.
Если же при проведении игольчатой миографии выясняется, что нерв полностью поврежден и восстановление его невозможно, мы прибегаем к помощи нейрохирурга, который производит сшивание нерва либо освобождение его из значительно суженных каналов. Затем мы выполняем весь комплекс восстановительных процедур.
воспалениеневралгиянервузиэлектронейромиография
Источник: //ehinaceya.ru/nevrologiya/bolshebercovyj-nerv-malobercovyj-nerv-nevralgiya-vospalenie-nevropatiya-travma/
Последствия
Небольшой дискомфорт, возникающий в начале нейропатий бедренного нерва, может не беспокоить пациента. Однако по мере прогрессирования патологии возникают осложнения. Они существенно снижают уровень жизни больного.
Отсутствие лечения заболеваний бедренного нерва приводит к следующим возможным последствиям:
- Невыносимая боль постоянного характера истощает резервы организма. Страдает психика человека. Вероятно появление агрессии, плаксивости, раздражительности и психоза.
- Поражение других анатомических структур. Кожные ветви бедренного нерва образуют соединения с латеральным кожным нервов бедра и с бедренно-половым нервом, напрямую отходящими от поясничного сплетения. Через этот «мост» неврит может распространиться на поясничное сплетение и выше. Нарушение иннервации органов обуславливает сбой в их работе.
- Паралич. При поражении n. femoralis в основном страдает мышечный массив бедра, коленный сустав и голень. Если воспаление захватит нервы поясничного пояса, нижняя конечность парализуется полностью, начиная от тазобедренного сустава.
- Нарушение сна.
- Снижение либидо. Сексуальное влечение подавляют боли, отдающие в пах.
- Полная мышечная атрофия.
Своевременно начатое комплексное лечение предупреждает появление осложнений.
Небольшой дискомфорт, возникающий в начале нейропатий бедренного нерва, может не беспокоить пациента. Однако по мере прогрессирования патологии возникают осложнения. Они существенно снижают уровень жизни больного.
Без адекватного и своевременного лечения повреждения бедренного нерва возникают следующие осложнения:
- Интенсивные болезненные ощущения в нижних конечностях. Постоянный дискомфорт провоцирует изменения в психическом состоянии пациента. Если нога часто болит, то больной становится агрессивным, раздражительным.
- Распространение воспаления на другие структуры. При защемлении нерва бедра без своевременного определения симптомов и назначения правильного лечения, поражаются сплетения в области поясницы и выше.
- Паралич. Это осложнение возникает в случае распространения воспалительного процесса на нервные волокна в области поясницы.
Из-за частых болей в области паха снижается половое влечение, как у мужчин, так и у женщин. Этот же симптом мешает нормальному сну. В запущенных случаях из-за слабой иннервации развивается атрофия мышечных волокон ног.
Показания для проведения исследования
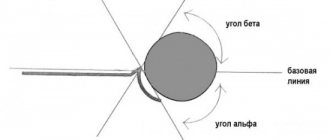
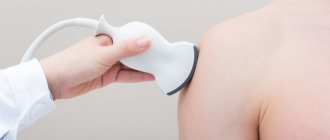
Цель исследования заключается в определении анатомической, функциональной состоятельности нервных стволов. УЗИ периферических нервов, в отличие от других методов визуализации, позволяет определить взаимоотношения между структурами сосудисто-нервного пучка.
Показания для проведения УЗИ:
- онемение или жжение в конечностях;
- прострелы;
- туннельный синдром;
- вялые парезы;
- изменения чувствительности;
- подозрения на опухолевые заболевания;
- травмы, оказывающие влияние на двигательную функцию, чувствительность.
Особое внимание следует уделить поражению ишиаса (седалищного нерва). Эта патология распространена среди лиц старше 40 лет. Она проявляется стреляющими болями по задней стороне бедра, которые могут иррадиировать в голень или стопу. Позднее болезненные ощущения угасают. Появляется слабость в стопе, которая мешает нормальной ходьбе.
У пожилых пациентов данная патология часто ассоциирована с переломом шейки бедра. При этом наблюдается разрыв ствола на различных уровнях, что показывает УЗИ седалищного нерва.
Смотрите как проводится ультразвуковая диагностика седалищного нерва:
Другие методы
На этапе восстановительной терапии при лечении невропатии бедренного нерва идеально подойдут лечебная физкультура, иглоукалывание и массаж. Когда консервативное лечение не приносит эффекта, врачи, как правило, прибегают к нейрохирургической помощи. Обычно операцию назначают при травматических повреждениях. В подобных случаях, чем раньше выполнить операцию, тем благоприятнее будет прогноз восстановления функциональности конечности.
При компрессионно-ишемической невропатии бедренного нерва массаж и гимнастика также имеют важное значение.
При компрессионно-ишемической невропатии бедренного нерва массаж и гимнастика также имеют важное значение.
Какой врач лечит воспаление седалищного нерва?
Полное выздоровление больного при любых повреждениях в области позвоночника, всегда зависит от правильного поставленного диагноза и комплексного подхода, потому ни один профессиональный врач никогда однозначно не ответит на вопрос, какое лечение при воспалении седалищного нерва будет эффективным. Перед назначением оздоровительных процедур обязательно будет определена первичная причина заболевания, место локализации повреждения, характер боли, давность развития болезни и степень поражения.
В кабинете МануалМед будет проведено качественное обследование и составлена индивидуальная программа, учитывающая особенности организма и сопутствующие заболевания, чтобы дать четкое представление пациенту, как лечить ишиас, то есть воспаление седалищного нерва в его случае.Мануальная терапия и вытяжение позвоночника на сегодняшний момент являются одними из самых эффективных методов избавления от боли даже без обезболивающих препаратов и снятия спазма мышц, возникающих в результате физического перенапряжения, протрузии диска или грыжи межпозвоночных дисков, костных нарастаний и других дегенеративных изменений в позвоночнике.
Лечебная методика включает в себя выравнивание и растяжение позвоночного столба, что не только ликвидирует болевой синдром, но и улучшает кровообращение и обменные процессы в тканях и суставах. Дополнительно может быть назначена физиотерапия и лечебная гимнастика в качестве мер, подготавливающих мышцы и суставно-связочный аппарат к будущим нагрузкам.
Есть два врача, которые лечат воспаление седалищного нерва. Это невропатолог, который назначает фармакологическую симптоматическую терапию, и мануальный терапевт, который устраняет саму причину патологии.
Предлагаем ознакомиться: Остеохондроз тазобедренного сустава — симптомы и лечение
Также может помочь врач-вертебролог
Автор статьи:Соков Андрей Владимирович | Врач-невролог
Образование: В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
Другие врачи
‹
11 лучших продуктов для очищения организма
11 лучших продуктов для очищения организма
›
Польза массажа
Проведение специального точечного массажа помогает снимать боль и исправляет нарушения двигательной системы. При невропатии бедренного нерва массажи весьма эффективно помогают восстанавливаться в рамках комплексного лечения.
Возможно также выполнение баночного массажа, который не менее эффективно хорошо помогает при невропатии. Благодаря такому методу активизируется кровообращение, а, кроме того, стимулируется насыщение клеток питательными веществами и активным кислородом, что благоприятствует улучшению работы нервных волокон.
Проведение специального точечного массажа помогает снимать боль и исправляет нарушения двигательной системы. При невропатии бедренного нерва массажи весьма эффективно помогают восстанавливаться в рамках комплексного лечения.
Возможно также выполнение баночного массажа, который не менее эффективно хорошо помогает при невропатии. Благодаря такому методу активизируется кровообращение, а, кроме того, стимулируется насыщение клеток питательными веществами и активным кислородом, что благоприятствует улучшению работы нервных волокон.
Гимнастика
Немаловажную роль в лечении невропатии бедренного нерва играет и физкультура. В рамках гимнастического курса могут быть использованы следующие упражнения (выполняют в положении лежа):
- Нужно поочередно в коленных суставах сгибать ноги, выполняя скользящие движение пятками по полу. При этом коленные суставы надо разгибать полностью. Выполнять упражнение восемь-десять раз.
- Сначала нужно разворачивать ноги ко внутренней стороне бедра, затем возвращаться в исходное положение, далее стопы повернуть врозь. Повторять упражнение восемь раз.
- Затем занять исходное положение, руки — на пояс. Далее развести в стороны ноги и скользить по полу пятками, после чего возвращаться в исходное положение. Повторять упражнение восемь раз.
- Лежа на животе, за спиной пальцы рук сцепить в замок. Затем поднять голову и плечи и удерживать их в этом состоянии две секунды, после чего вернуться в исходное положение. Выполняя это упражнение резко прогибаться ни в коем случае нельзя. Повторять шесть раз.
- Лечь на живот, держать на ягодицах сцепленные в замок руки. Поочередно поднимать выпрямленные ноги. Выполнять упражнение шесть раз.
- Снова лечь на живот. Приподнимать верхнюю часть корпуса, совершая руками 2-3 плавательных движения (развести их в стороны). Повторить упражнение шесть раз.
- В рамках выполнения заключительного упражнения лечь на здоровый бок, поддерживать голову рукой, согнутой в локте. Затем поднимать вверх больную конечность. Когда человек будет опускать ногу, он должен расслабить мышцы. Повторять упражнение восемь раз.
Многим интересно, как лечить компрессионно-ишемическую невропатию бедренного нерва?
Немаловажную роль в лечении невропатии бедренного нерва играет и физкультура. В рамках гимнастического курса могут быть использованы следующие упражнения (выполняют в положении лежа):
- Нужно поочередно в коленных суставах сгибать ноги, выполняя скользящие движение пятками по полу. При этом коленные суставы надо разгибать полностью. Выполнять упражнение восемь-десять раз.
- Сначала нужно разворачивать ноги ко внутренней стороне бедра, затем возвращаться в исходное положение, далее стопы повернуть врозь. Повторять упражнение восемь раз.
- Затем занять исходное положение, руки — на пояс. Далее развести в стороны ноги и скользить по полу пятками, после чего возвращаться в исходное положение. Повторять упражнение восемь раз.
- Лежа на животе, за спиной пальцы рук сцепить в замок. Затем поднять голову и плечи и удерживать их в этом состоянии две секунды, после чего вернуться в исходное положение. Выполняя это упражнение резко прогибаться ни в коем случае нельзя. Повторять шесть раз.
- Лечь на живот, держать на ягодицах сцепленные в замок руки. Поочередно поднимать выпрямленные ноги. Выполнять упражнение шесть раз.
- Снова лечь на живот. Приподнимать верхнюю часть корпуса, совершая руками 2-3 плавательных движения (развести их в стороны). Повторить упражнение шесть раз.
- В рамках выполнения заключительного упражнения лечь на здоровый бок, поддерживать голову рукой, согнутой в локте. Затем поднимать вверх больную конечность. Когда человек будет опускать ногу, он должен расслабить мышцы. Повторять упражнение восемь раз.
Компьютерная томография
КТ крестца, поясницы и таза позволяет установить точную причину ишиаса практически во всех случаях. Она оказывается малорезультативной лишь в тех ситуациях, когда фактором-провокатором заболевания становятся патологии спинного мозга, его оболочки, корешков, а также сосудов крестцово-нервного сплетения. В этом случае применяется МРТ.
Для получения достоверных результатов к процедуре нужно готовиться:
- За день до обследования из меню исключаются продукты, способные вызвать повышенное газообразование.
- Вечером накануне проводится очистительная клизма.
- Непосредственно перед сеансом женщинам во влагалище вставляется тампон (сухой или смоченный в контрастном веществе).
Проводить КТ необходимо с полным мочевым пузырем. Больной укладывается на специальный стол в положение лежа на спине, тело фиксируется валиками или ремнями. Если необходимо провести компьютерную томографию с контрастным веществом, оно вводится в вену непосредственно перед началом обследования.
Стол с пациентом перемещается в кольцо томографа, во время процедуры оно вращается и создает определенный шум, который переносится вполне комфортно. На руки пациент получает сами снимки и заключение специалиста.
При диагностике патологических изменений нервных структур КТ используется часто — она оптимальна для визуализации состояния позвоночного столба и его окружающих структур. При этом лучевая нагрузка сравнима с силой, которая создается при помощи обычного рентгена.
В списке противопоказаний беременность, почечная недостаточность, вес больше 150 кг, неадекватное состояние больного, присутствие повязок из гипса, наличие металлических элементов в проекции исследуемых органов.
Обследование пояснично-крестцового отдела позвоночника в среднем обойдется в 3300-3500 рублей.