Строение сводов стопы
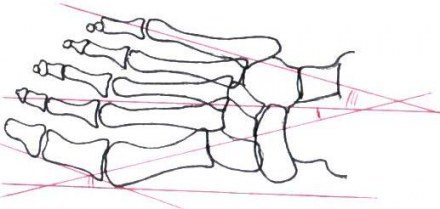
Каркас стопы представлен костными и мягкими соединительными тканями. Его конфигурация включает в себя продольные и поперечные своды, имеющие дугообразную форму с вершиной, направленной вверх. Ориентирами, по которым проходят эти линии, являются костные образования.
Поперечный свод образован головками костей плюсны. Опорой служат боковые 1 и 5 кости, а центральные располагаются по дуге. Самая высока точка поперечного свода – головка 3 кости.
Продольный свод имеет 2 отдела: наружный и внутренний. Наружный отдел образован пяточной, кубовидной, таранной, 4, 5 костями плюсны. Внутренний свод образован 1, 2 плюсневыми, таранной, клиновидной и ладьевидной костями.
Рентгенология – раздел науки, изучающий распознавание заболеваний с помощью электромагнитного излучения. Скелет содержит большое количество кальция, благодаря чему задерживает лучи. Контуры костей на пленке имеют белый цвет. Рентгенологическая диагностика плоскостопия помогает установить факт заболевания, степень выраженности нарушений.
Исследование проводят при обращении с жалобами на боли в ногах, при подозрении на плоскостопие во время призыва на военную службу. Выявление болезни может стать препятствием к поступлению в военные учебные заведения и послужить причиной оформления в запас.
Методы лечения искривления стопы
Если плоскостопие сопровождается выраженным болевым синдромом, могут назначаться обезболивающие препараты. Тактика лечения заключается в назначении ношения ортопедической обуви, стелек, физиотерапевтических процедур, лечебной гимнастики. При наличии деформации большого пальца 1-2 степени — вальгус, ортопед рекомендует использование специального бандажа, для устранения дефекта.
Рентгенография стопы — простой, доступный и информативный метод диагностики патологий дистального отдела, выявляет даже незначительные изменения и определяет эффективную тактику терапии.
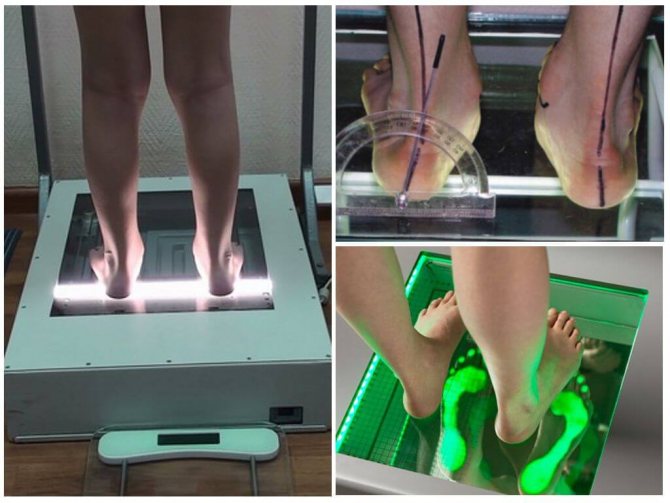
Диагностика поперечного плоскостопия
Поперечный вид плоскостопия приводит к укорочению и распластыванию ступни в ширину с отклонением первой плюсневой кости и образованием между ней и основной фалангой большого пальца угла. Поперечный свод начинает опираться на все головки плюсны.
Методика проведения рентгена
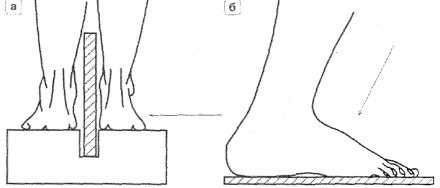
Выполняют снимки двух стоп с нагрузкой в прямой проекции.
- Пациент встает на кассету с пленкой 24*18 см одной ногой, вторую отводит назад. Дополнительной опорой служит стул, за который исследуемый держится одной рукой.
- Выполняют рентген переднего и среднего отделов стопы (пальцы и плюсневые кости).
- Центральный луч проходит через центр кассеты.
- Выполняют рентген второй конечности.
На высохшей пленке измеряют следующие углы:
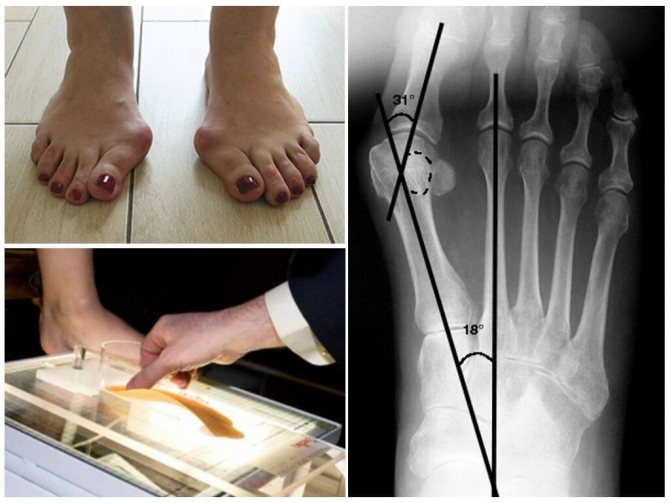
- Угол между телом основной фаланги большого пальца стопы и первой плюсневой костью. В норме он менее 15 градусов.
- Угол, образованный телами первой и второй костями плюсны. Нормальное значение не превышает 10 градусов.
- Угол расхождения костей плюсны. Измеряют между 1 и 5 костями, продлив линии в направлении заднего отдела стопы. На поперечное плоскостопие укажет величина более 18 градусов.
Анализ результатов
При оценке данных рентгена поперечного плоскостопия степень выраженности заболевания оценивают по измерению двух параметров:
| Степени поперечного плоскостопия | 1 | 2 | 3 | 4 |
| Значение угла между первой и второй костями плюсны (в градусах) | 11-13 | 13-15 | 16-19 | Более 19 |
| величина угла между первой плюсневой и основной фалангой большого пальца (в градусах) | 15-19 | 20-29 | 30-29 | Более 40 |
Плоскостопие на рентгене может проявляться и в виде компенсаторной гипертрофии 2 и 3 костей плюсны, изменении конфигурации первого пястно-фалангового сустава с образованием экзостозов.
Артроз дугоотросчатых суставов — симптоматика и лечение недуга.
Причиной частых болей в спине часто становится артроз дугоотросчатых суставов. Заболевание возникает как осложнение остеохондроза, как следствие сколиоза или лордоза. Чаще всего развивается у людей среднего и старшего возраста, локализуется в шейном, грудном, поясничном отделах.
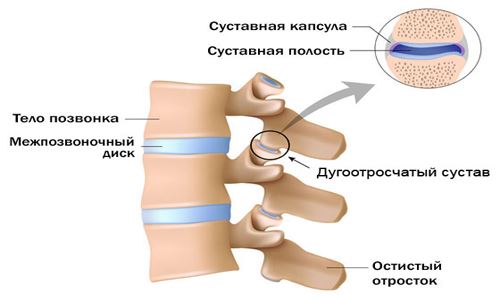
Обзор строения дугоотросчатых суставов.
Дугоотросчатые суставы образованы соединением верхних и нижних отростков позвонков. Они устроены достаточно просто, основные составные части – суставная полость и капсула. Эти соединения ограничивают движения суставов, препятствуя повреждениям позвоночного столба при сгибании и разгибании.
С возрастом, из-за травм позвоночника или при наличии опасности развития заболевания, хрящевая ткань дугоотросчатых суставов истончается, суставные поверхности костей разрастаются и деформируются. Все это приводит к развитию воспаления и возникновению болезненных ощущений в спине.
Этиология и симптоматика
Основой развития заболевания считаются:
- Возраст (45-50 лет);
- Травмы, микротравмы позвонка;
- Врожденные аномалии развития сочленений;
- Нарушение метаболических процессов;
- Избыточная масса тела, частые перегрузки позвоночника;
- Остеохондроз;
- Плоскостопие.
Проявления артроза дугоотросчатых суставов зависят от локализации заболевания – чаще всего страдают шея, поясничный отдел позвоночника.
Шейный отдел:
- тупая, ноющая боль в шее, появляющаяся преимущественно вечером;
- хруст, скрип при наклонах головы, вращении;
- снижение подвижности шеи, вплоть до полной обездвиженности из-за мышечных контрактур.
Поясничный отдел:
- боли в спине, возникающие после длительного пребывания в положении сидя;
- ограниченность движения, невозможность согнуться и разогнуться;
- при 3 степени развития артроза боль в пояснице становится постоянной.
Кроме этого, артроз может возникать в грудной части позвоночного столба, однако встречается крайне редко.
Как происходит диагностика артроза?
Первичный диагноз врач-ортопед поставит сразу после опроса и осмотра пациента. Для подтверждения, уточнения диагноза необходимо провести ряд обследований:
- рентген;
- магнитно-резонансная, компьютерная томография;
- анализ крови (общий, биохомический);
- электрокардиография;
- УЗИ.
Все эти тесты необходимы для правильной постановки диагноза. Боли в спине могут вызывать заболевания внутренних органов, артрит позвоночных соединений, миопатии. После глубокой диагностики можно с уверенностью говорить об артрозе дугоотросчатых соединений.
Эффективные методы лечения.
Для лечения артроза дугоотросчатых суставов доктор-ортопед назначает комплексное лечение, направленное на:
- Снятие болезненности и воспаления.
- Восстановление, поддержка хрящевой ткани.
- Возвращение подвижности позвоночника.
Убрать болевой синдром и воспаление помогают нестероидные противовоспалительные лекарственные средства (НПВС). Часто назначают диклофенак, ибупрофен, фенилбутазон, индометацин. Они хорошо купируют болевой синдром, снимают воспаление. Курс приема таких препаратов не больше 10 дней.
Для местного обезболивания и согревания назначаются мази на основе НПВС, змеиного или пчелиного яда, красного перца. Они снимают боль, усиливают кровообращение в области, пораженной артрозом, усиливают обменные процессы.
Восстановить и поддержать хрящевую ткань помогут хондропротекторы. Они доставляют необходимые для синтеза и регенерации хрящей вещества, запускают обменные процессы. Принимают их курсами от месяца до полугода, в зависимости от стадии деградации хряща.
При отсутствии результатов консервативного лечения, назначаются инъекции кортикостероидов внутрь суставных капсул. Они быстро купируют болевые ощущения и воспаление. Применяют их не чаще 3 раз в год.
Для возвращения подвижности позвоночнику назначаются физиотерапевтические процедуры и лечебная физкультура:
- Массаж;
- Электрофорез;
- Магнитная, лазерная терапия;
- Рефлексотерапия (иглоукалывание);
- Лечебные ванны (грязевые, солевые).
Подбор методов проходит строго индивидуально. Физиотерапевт должен учитывать наличие аллергии у пациента, стадию артроза, наличие хронических и врожденных болезней сердечно-сосудистой, эндокринной и нервной систем.
Лечебная физкультура проводится строго под наблюдением врача в условиях стационара. Доктор контролирует правильность выполнения упражнения, нагрузку, состояние пациента. При малейшем ухудшении самочувствия больного занятия прекращаются.
Рецепты народной медицины при артрозе.
Рецепт №1: Компресс из капусты
Для снижения болевых ощущений в домашних условиях можно использовать компресс из капусты. Смочить шерстяную ткань в свежевыжатом капустном соке, приложить к больной спине и утеплить. Делать такие компрессы лучше каждый день перед сном.
Рецепт №2: Компресс из хрена
Такой компресс хорошо разогревает больную спину, усиливает кровообращение и обмен веществ в области артроза. Для приготовления необходимо измельчить хрен, пропарить на водяной бане. Обернуть получившуюся кашицу в хлопковую ткань и приложить к больному месту, утеплить. Оставить такой компресс на 3-4 часа или на ночь.
Рецепт №3: Мазь на основе меда
Средство помогает избавиться от боли, снизить воспаление в области артроза дугоотросчатых сочленений. В мед можно добавить 2-4 капли эфирного масла ели, сосны, сандала. Втирать аккуратными массажными движениями в течение 10-15 минут перед сном. После массажа утеплить, оставить на ночь. Утром смыть теплой водой.
Заключение
Развитие такого заболевания, как артроз дугоотросчатых суставов, происходит постепенно. Своевременная постановка диагноза и правильное лечение способны остановить заболевание, при хорошем раскладе – вылечить. Поддержание здоровья спины лежит в основе долгой и качественной жизни
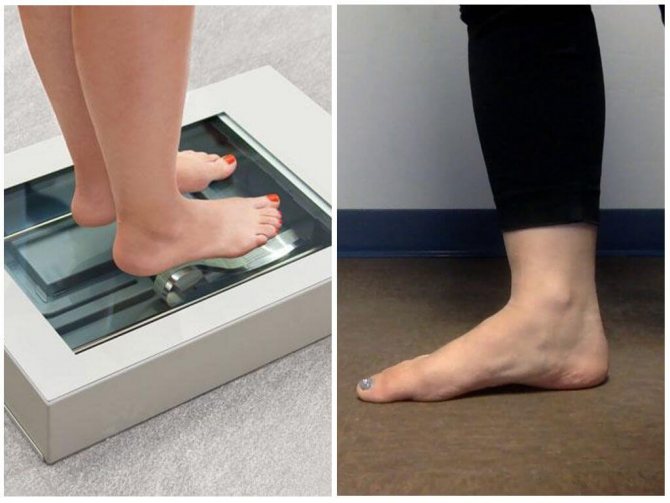
Диагностика продольного плоскостопия
Продольный вид плоскостопия характеризуется деформацией продольных сводов стопы. Ступня меняет свою конфигурацию, становится увеличенной в длину, распластывается и начинает соприкасаться с опорой не только наружным, краем, а всей плоскостью.
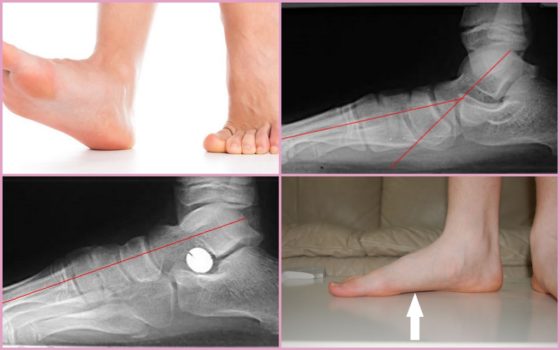
Рентгенодиагностика продольного плоскостопия заключается в выполнении снимков двух стоп с нагрузкой. Для выполнения исследования используют боковую проекцию.
Как проводят процедуру
- Пациент встает на специальную подставку, опираясь на исследуемую ногу, а вторую отводит назад. Для сохранения равновесия рукой он держится за спинку стула.
- Параллельно длине исследуемой стопы у внутреннего края вертикально ставят и фиксируют кассету стандартных размеров – 18*24 см или 24*30 см. Длинная сторона пленки располагается вдоль ступни.
- Центральный луч рентгена проходит в направлении от наружной стороны внутрь на кассету. Его расположение выставляют в проекции места соединения клиновидной и ладьевидной костей.
- Аналогичным образом выполняют рентген второй ноги.
Оценка результатов
На полученных рентгеновских снимках проводят следующие прямые:
- первая горизонтальная, соединяющая бугор пяточной с головкой первой кости плюсны;
- вторая прямая на рентгене начинается в точке пересечения первой линии с пяточным бугром и поднимается к ладьевидно-клиновидному соединению;
- третья линия на рентгене выходит из пересечения головки 1 кости плюсны с первой прямой и поднимается к ладьевидно-клиновидному суставу.
В полученном на рентгене треугольнике оценивают следующие параметры:
- Высота свода. Это длина перпендикуляра, опущенного из верхней точки треугольника к его основанию. Нормой будет значение высоты свода более 35 см.
- Угол свода. Он находится между второй и третьей линиями на снимке. У здорового человека этот угол измеренный рентгенографически, находится в интервале от 125 до 130 градусов.
Кроме этих величин обращают внимание на состояние тканей, размер суставных щелей, наличие разрастаний (экзостозов).
Определить степень плоскостопия по рентгенограмме поможет следующая таблица.
| Степени плоскостопия | Высота свода (мм) | Угол свода (градусы) | Наличие деформаций |
| 1 | От 34 до 25 | 131-140 | Нет или начальные признаки артроза таранно-ладьевидного сустава (1 стадии) |
| 2 | От 24 до 18 | 141-155 | Артроз таранно-ладьевидного соединения (2 стадии) с разрастанием костной ткани размером более 1 мм |
| 3 | Менее 18 | Более 155 | Появление признаков артроза таранно-ладьевидного сустава 3 стадии, разрастание костной ткани превышает 1 мм |
Появление экзостозов на рентгене свидетельствуют о перегрузке суставов стопы. Начальными симптомами продольного плоскостопия при минимальных изменениях считают уменьшение высоты свода.
Методы лечения искривления стопы
После оценки степени плоскостопия на снимке рентгена врач подбирает для пациента наиболее эффективный метод лечения и исправления искривлений.
Тактика заключается в ношении пациентом специальных ортопедических приспособлений, обуви. Главная задача – правильное распределение нагрузки на стопу, снятие перенапряжения с суставов, связочного аппарата.
При запущенных процессах, когда у человека явные деструктивные и воспалительные симптомы, назначают медикаментозное лечение. Для снятия болей и воспаления прописывают нестероидные противовоспалительные средства. С целью восстановления хрящевой ткани назначают хондропротекторы, витаминные комплексы.
При крайне тяжёлой степени плоскостопия показано хирургическое лечение. Прибегают к малоинвазивным методикам коррекции деформации стопы (внесуставной подтаранный артроэрез).
Основные направления в профилактике плоскостопия:
- выбор правильной обуви детям;
- исключение тяжёлых, длительных физических нагрузок на ноги;
- своевременное лечение ожирения уже на начальных стадиях;
- занятия активными видами спорта, правильно развивающими стопу и всю опорно-двигательную систему – велосипед, коньки, лыжи, плавание;
- регулярный профессиональный массаж стоп для людей, входящих в группу риска.

Для правильного формирования стоп у ребёнка необходимы полноценное сбалансированное питание, обогащенное кальцием, в зимнее время – получение витамина D.
Где проходят рентгеновское обследование, какова его цена
Рентген стоп проходят в медицинских учреждениях, занимающихся лучевой диагностикой. Сделать снимки можно в рентгенологическом кабинете поликлиники по месту жительства за счет средств ОМС.
Обследованием призывников для выявления плоскостопия также занимаются государственные лечебные учреждения. Районный военкомат сотрудничает с рентген кабинетами, где выполняют снимки стоп и проводят их описание. Для призывника это обследование будет бесплатным. При наличии сомнений в достоверности результатов он может выполнить рентген стоп в другом учреждении. При обращении в частную клинику диагностика будет проведена за полную стоимость.
Можно ли увидеть различные степени плоскостопия на рентгене
Плоскостопие – наиболее распространённое заболевание опорно-двигательного аппарата. Оно встречается как в детском, так и во взрослом возрасте.
Точная диагностика основывается на изучении фото, полученных при использовании лучевой трубки. Ортопед без затруднений определяет степени плоскостопия на снимке рентгена.
Рентгенологическое исследование позволяет назначить адекватное лечение и предотвратить деформационные процессы.
Есть ли противопоказания
Лучевая нагрузка при исследовании стоп пациентов минимальна.
Рентгенография стоп противопоказана детям в первые 8-12 месяцев жизни, беременным женщинам. О целесообразности проведения диагностики у пациентов с тяжёлыми хроническими заболеваниями внутренних органов принимает решение лечащий врач. При этом учитывают все возможные риски.
Как правильно делать снимок на плоскостопие
Рентген проводится в трёх проекциях:
- профильной − в положении стоя с целью создания нагрузки на стопу;
- дорсно-плантарной – производится в положении сидя с нагрузкой на стопу (при отсутствии нагрузки возможны погрешности в диагностике – до 20 %), визуализирует фаланги пальцев, передний отдел стопы;
- задней осевой фасной – оценка голеностопного сустава и заднего отдела стоп.
Алгоритм проведения исследования
Подготовка к исследованию и сама процедура не занимают много времени. Пациент находится в положении лёжа, сидя или стоя, в зависимости от того, какой снимок стопы назначен при плоскостопии. Перед входом в рентгенологический кабинет нужно снять металлические украшения. Стопа должна располагаться горизонтально, полностью прижавшись к ПЗС-матрице.
Последовательность процедуры такова.
- Пациент ложится на кушетку, сгибает ногу в колене так, чтобы стопа стала на поверхность (угол в голеностопном суставе − 90°), или садится на стул и ставит ногу на специальную платформу.
- Бёдра и паховую область закрывают специальным защитным фартуком или юбкой.
- Рентгенолог делает несколько снимков в заданной проекции.
- После проявления фото врач выдаёт описание на специальном бланке с заключением.
- Окончательный диагноз ставит лечащий ортопед (травматолог).
Достоверность определения степени плоскостопия по снимку
Рентгеновские снимки при плоскостопии дают чёткую клиническую картину. Фото служит важным аргументом при постановке диагноза. При визуализации открывается возможность оценить все детали патологического процесса.
Рентген подтверждает или опровергает результаты плантографии (отпечаток стопы, окрашенной краской) и контурографии (очерчивание стопы карандашом в положении стоя).
Результативность рентгенологического исследования при плоскостопии составляет 78-96 %.
Профилактика плоскостопия
Основные направления в профилактике плоскостопия:
- выбор правильной обуви детям;
- исключение тяжёлых, длительных физических нагрузок на ноги;
- своевременное лечение ожирения уже на начальных стадиях;
- занятия активными видами спорта, правильно развивающими стопу и всю опорно-двигательную систему – велосипед, коньки, лыжи, плавание;
- регулярный профессиональный массаж стоп для людей, входящих в группу риска.
Для правильного формирования стоп у ребёнка необходимы полноценное сбалансированное питание, обогащенное кальцием, в зимнее время – получение витамина D.
Где проходят рентгеновское обследование, какова его цена
Сделать рентгенологический снимок при плоскостопии можно как в государственной поликлинике, так и в частных диагностических центрах. При направлении лечащего врача в государственное лечебное учреждение пациент платит только за плёнку для снимка. Возможно бесплатное обследование для льготников, а также всех групп населения при поддержке и финансировании местных органов управления.
Стоимость обследования в частных клиниках зависит от метода диагностики, вида диагностического оборудования, количества проекций. Если используется цифровой рентген-аппарат с минимальной лучевой нагрузкой, цена исследования будет выше.
Альтернативные методы диагностики
Если невозможно провести рентген, или обследование с применением облучения противопоказано, пациенту назначают альтернативные методики:
- ультразвуковое исследование связок, сухожилий, суставного аппарата;
- компьютерную томографию (КТ);
- магнитно-резонансную томографию (МРТ).
Наиболее информативным методом является КТ. Костная ткань из-за высокой плотности чётко просматривается при 3D-визуализации. На компьютерном мониторе видны все деструктивные изменения. Наименее информативный метод – УЗИ, так как ультразвук не проходит через плотные структуры.
Источник: https://iDiagnost.ru/issledovaniya/rentgen/mozhno-li-uvidet-razlichnye-stepeni-ploskostopiya-na-rentgene
Противопоказания к обследованию
Лучевая нагрузка при выполнении рентгена стоп невысока. Не рекомендовано использование метода диагностики:
- во время беременности;
- у пациента, находящегося в тяжелом и угрожающем жизни состоянии.
Ограничением к проведению обследования служит невозможность находиться в положении стоя.
Статья 68 (из положения) предусматривает приобретенные фиксированные деформации стопы.
| Наименование болезней | Категория годности к военной службе | |||
| Плоскостопие и другие деформации стопы: | I графа | II графа | III графа | IV графа |
| а) со значительным нарушением функций | Д | Д | Д | НГ |
| б) с умеренным нарушением функций | В | В | В, Б-ИНД | НГ |
| в) с незначительным нарушением функций | В | В | Б | НГ |
| г) при наличии объективных данных без нарушения функций | Б-3 | Б | СС-ИНД | НГ, офицеры, мичманы, индивид. |
К пункту «а» относятся:
- патологические конская, пяточная, варусная, полая, плосковальгусная, эквино-варусная стопы и другие, приобретенные в результате травм или заболеваний необратимые резко выраженные искривления стоп, при которых невозможно пользование обувью установленного военного образца.
Важно. Патологически полой считается стопа, имеющая деформацию в виде супинации заднего и пронации переднего отдела при наличии высоких внутреннего и наружного сводов (так называемая резко скрученная стопа). Передний отдел стопы распластан, широкий и несколько приведен, имеются натоптыши под головками средних плюсневых костей и когтистая или молоточкообразная деформация пальцев. Наибольшие функциональные нарушения возникают при сопутствующих эверсионно-инверсионных компонентах деформации в виде наружной или внутренней ротации всей стопы или ее элементов.
К пункту «б» относятся:
- продольное III степени или поперечное III-IV степени плоскостопие с выраженным болевым синдромом, экзостозами, контрактурой пальцев и наличием артроза в суставах среднего отдела стопы;
- отсутствие всех пальцев или части стопы на любом ее уровне;
- стойкая комбинированная контрактура всех пальцев на обеих стопах при их когтистой или молоточкообразной деформации;
- посттравматическая деформация пяточной кости с уменьшением угла Белера свыше 10°, болевым синдромом и артрозом подтаранного сустава II стадии.
Важно. При декомпенсированном или субкомпенсированном продольном плоскостопии боли в области стоп возникают в положении стоя и усиливаются обычно к вечеру, когда появляется их пастозность. Внешне стопа пронирована, удлинена и расширена в средней части, продольный свод опущен, ладьевидная кость обрисовывается сквозь кожу на медиальном крае стопы, пятка вальгирована.
Важно. Отсутствием пальца на стопе считается отсутствие его на уровне плюснефалангового сустава, а также полное сведение или неподвижность пальца.
К пункту «в» относятся:
- умеренно выраженные деформации стопы с незначительным болевым синдромом и нарушением статики, при которых можно приспособить для ношения обувь установленного военного образца;
- продольное плоскостопие III степени без вальгусной установки пяточной кости и явлений деформирующего артроза в суставах среднего отдела стопы;
- продольное или поперечное плоскостопие II степени с деформирующим артрозом II стадии суставов среднего отдела стопы;
- деформирующий артроз первого плюсневого сустава III стадии с ограничением движений в пределах подошвенного сгибания менее 10° и тыльного сгибания менее 20°;
- посттравматическая деформация пяточной кости с уменьшением угла Белера от 0 до -10° и наличием артроза подтаранного сустава.
К пункту «г» относится:
- продольное или поперечное плоскостопие I или II степени с деформирующим артрозом I стадии суставов среднего отдела стопы при отсутствии контрактуры ее пальцев и экзостозов.
Важно. Стопа с повышенными продольными сводами при правильной ее установке на поверхности при опорной нагрузке часто является вариантом нормы.
При вынесении экспертного решения, согласно требованиям данной статьи, особых трудностей с диагностикой и экспертизой таких деформаций стопы, как патологическая конская, пяточная, варусная, полая, плоско-вальгусная, эквино-варусная стопы и других, приобретенных в результате травм или заболеваний, необратимых резко выраженных искривлений стоп, при которых не возможно пользование обувью установленного военного образца, не возникает. Рентгенологу необходимо только установить факт и вариант деформаций стопы.
Достаточно большие трудности и разночтения возникают при рентгенологической диагностике и вынесении экспертного решения при определении степени продольного и поперечного плоскостопия, а так же определении стадии артроза суставов стопы при плоскостопии.
Сначала остановимся на методике рентгенологического исследования пациентов с подозрением на наличие продольного и поперечного плоскостопия. Для этих целей выполняются рентгенограммы стоп в состоянии максимальной статической нагрузки на стопу, т.е. в положении стоя (рентгенография стоп под нагрузкой).
| Рисунок 1. Схемы рентгенографии стоп под нагрузкой: а — для определения продольного плоскостопия; б — для определения поперечного плоскостопия. |
|
Как развить плоскостопие 3 степени: методы и способы
/ Лечение
Назад
: 08.02.2020
0
1
- 1 Механизм развития плоскостопия
- 2 Как делают рентген и расшифровывают результат поперечного плоскостопия
- 3 При какой форме противопоказано служить в армии
- 4 Какие факторы могут усугубить плоскостопие
- 5 Можно ли симулировать плоскостопие
- 6 Лечение плоскостопия
Показания к назначению
Здоровая стопа обеспечивает опору и смягчает резкие механические нагрузки, а также играет важную роль в балансировке тела. Боли, возникающие в стопе, указывают на развитие заболеваний костно-суставной системы. Можно выделить самые распространенные из них:
- Вывихи. Нередко сопровождаются поражением сустава, а также разрывом связок. В основном наблюдаются в области голени.
- Остеоартроз. Нарушение обмена веществ, а также интенсивные нагрузки вызывают преждевременное разрушение тканей хрящей. При этом заболевании ухудшается кровообращение и откладываются соли. Это приводит к развитию воспалительного процесса.
- Переломы. Нарушение целостности стопы негативно влияет на функционирование всей конечности. Переломам подвержены все элементы стопы.
- Плоскостопие. Слабость мышечного аппарата приводит к уплощению стопы, которая начинает искривляться.
- Плантарный фасциит. Образуется костный нарост, который напоминает шип. Пяточная шпора возникает на подошве около ахиллова сухожилия.
- Последствия сопутствующих патологий, например подагры или диабета.
- Остеомиелит. Заболевание характеризуется образованием свища. Рентген определит область кости, в которой происходит разрушительный процесс, места нахождения гнойных образований.
- Злокачественные новообразования. Рентгенография позволит обнаружить опухоль на первой стадии развития.
Основные предпосылки для проведения рентгенографии:
- частое проявление боли в области стопы без предшествующих интенсивных нагрузок;
- присутствие в анамнезе разных травм;
- явные изменения внешнего вида стопы: нарушение размера, формы и цвета кожи;
- пациент подвержен риску развития болезней двигательного аппарата (большая масса тела, профессиональный спорт, генетическая предрасположенность);
- инфекционное заболевание суставов;
- воспалительный процесс в костях;
- при подозрении на плоскостопие.
Кроме этого, рентген назначают в период терапии для контроля эффективности схемы лечения.
httpv://www..com/watch?v=embed/a6kUawT01rA
httpv://www..com/watch?v=embed/a6kUawT01rA
Какие факторы могут усугубить плоскостопие
Плоскостопие — серьезное заболевание, может привести к деформации стопы, позвоночника, суставов. В тяжелых случаях у больных развивается артроз. Даже при таких обстоятельствах сделать видимое плоскостопие 3 степени мечтают молодые люди. Позволит избежать призыва! Основные факторы для развития болезни:
- наследственные факторы, если родители страдали расстройством, то существует большой риск, что дети столкнуться с опасной проблемой;
- ежедневное ношение узкой, неудобной обуви, плоская подошва не подходит для стопы;
- систематические нагрузки на ноги, в первую очередь связано с профессиональной деятельностью человека;
- высокий уровень гибкости, суставы больного становятся гипермобильными;
- диагностирование рахита (увеличение болезни), неправильный подход в лечении лишь ухудшает расстройство;
- мышечные структуры, голень становятся парализованными вследствие полиомиелита, ДЦП, зарабатывать осложнения опасно для здоровья человека;
- сильное травмирование ног, непосредственно стопы.
Чтобы патология развивалась, необходимо снизить общий тонус мышц. Выберите стратегию малоподвижного образа жизни. Минимальный уровень физической активности через время спровоцирует проблемы опорно-двигательной системы. В результате продольный свод проседает. Альтернативный подход – огромные спортивные нагрузки на стопу (прыжки в высоту.) Влиять на деформацию следует постепенно.
Избыточные килограммы тела человека создают предпосылки для дополнительной нагрузки на ноги. Ожирение негативно сказывается на работе системы пищеварения, двигательном аппарате. Суставы, связки изнашиваются, усиливая деформационные процессы.
Эффективный вариант, чтобы развивать плоскостопие — использование низкокачественной обуви. Чтобы усугубить деформацию стопы, носите узкие, высокие на платформе изделия.
В продаже есть специальные модели, которые не имеют каблуков. Ровная подошва негативно сказывается на развитии болезни. Искажение связок, суставов повлияет на развитие недуга.
Усиленный бег с поднятием тяжестей приводит к формированию патологии.
Предлагаем ознакомиться Атеросклероз сосудов лечение народными методами
Вырабатывать привычку к тяжелым нагрузкам, малоподвижному образу жизни следует постепенно. В противном случае рискуете заработать дополнительные расстройства, осложнения. Для возникновения плоскостопия понадобится 1-3 месяца усилий. Симулирование заболевания на рентгене ни к чему не приведет!
Как проходит исследование
Рентгенография стоп занимает немного времени и не требует специальной подготовки. Тело пациента, за исключением интересующей врача области, в момент проведения процедуры должно быть защищено специальным фартуком, экранирующим рентгеновское излучение.
Проводят рентген стопы в двух проекциях: прямой и боковой. Если 2-х проекций недостаточно для постановки диагноза, делают рентген в косых проекциях (под разными углами), а также рентген стопы с нагрузкой.
Рентген стоп с нагрузкой является хорошим способом диагностики многих патологических состояний и может делаться по направлению целого ряда специалистов: хирургов, травматологов, ортопедов.
При этом стопы снимаются по очереди в то время, как пациент стоит на исследуемой конечности (весь его вес приходится на одну ногу).
Информация, полученная таким образом, более всего касается угла и высоты свода стопы и позволяет более точно определить степень продольного плоскостопия.
Данные, получаемые при рентгене с нагрузкой, можно считать достоверными, только если исследование было проведено правильно:
- Пациент должен перенести весь свой вес на одну конечность.
- Другая нога должна быть согнута в колене и прижата.
Наиболее информативными при рентген-диагностике с нагрузкой являются боковая и косая проекции снимков.
Тревожные симптомы
Снимок стопы может потребоваться, если:
- Имела место травма данной области.
- Наблюдаются боли, жжение, усталость к концу дня, различные неприятные ощущения в стопе, голеностопном суставе.
- Есть отек стопы или голеностопа.
- Изменена форма самой стопы.
- На стопах есть выросты, «шишки», «косточки».
- Беспокоят судороги икроножных мышц.
- Есть болезненные ощущения и нарушения подвижности в голеностопном и других суставах.
Но и во всех остальных перечисленных случаях следует обратиться к врачу. Только он, осмотрев пациента, может грамотно провести дифференциальную диагностику между многими заболеваниями и принять решение о необходимом дальнейшем обследовании или лечении.
Необходимость рентгенографии при деформации стопы
Плоскостопие – заболевание, при котором нарушается биомеханика стопы в связи с потерей амортизационной способности. Когда человек стоит или идёт, половина нагрузки приходится на пятку.
Если же имеют место перегрузки (например, у спортсменов, занимающихся бегом, или лиц, профессиональная деятельность которых предполагает длительное стояние), связки ослабевают, свод уплощается, а вес тела частично переносится с пятки на середину стопы.
В связи с нарушением биомеханики включается механизм компенсирования усилия. Это происходит за счёт позвоночника, тазобедренного и голеностопного суставов. Из-за повышенной нагрузки поверхности хрящей в суставах и межпозвонковые диски постепенно стираются. В итоге суставы деформируются, что выражается в болевом синдроме, возникающем при ходьбе в стопах, икрах, пояснице, спине.
Со временем у пациента развиваются:
- артроз;
- варикозная болезнь, вызванная ослаблением насосной функции икроножных мышц из-за нарушения биомеханики стопы;
- плантарный фасциит;
- искривление позвоночника сколиозного типа.
Развившиеся вторичные заболевания проявляются специфической симптоматикой.
Так, артрозы коленного и тазобедренного суставов со временем делают невозможным самостоятельное передвижение, приводят к инвалидизации пациента.
При пяточной шпоре человек страдает от интенсивных болей в пятке по утрам, особенно выраженных, когда он пытается наступить на неё. Варикоз сопровождается отёками и ощущением тяжести в икрах.
В большинстве случаев деформация ступней является врождённой патологией. Приобретённая форма заболевания встречается реже у людей, чья деятельность связана с регулярными тяжёлыми нагрузками на нижние конечности.
Источник: https://medspina.ru/osteohondroz/ploskostopie-rentgen.html
Продольное плоскостопие
Для определения продольного плоскостопия выполняются боковые рентгенограммы стоп под нагрузкой (смотри рисунок 1). На сухих рентгенограммах врач проводит графический расчет продольного свода стопы (смотри рисунок 2).
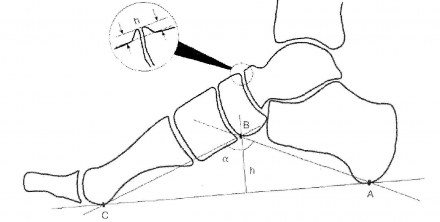
| Рисунок 2. Схема графического расчета продольного плоскостопия. Продольный свод стопы определяется двумя ориентирами — высотой свода (h) и углом свода (а). Их определяют на боковой рентгенограмме стопы путем построения вспомогательного треугольника, вершинами которого являются: А — нижняя точка пяточной кости; В — нижний полюс ладьевидно-клиновидного сочленения; С — нижний край головки 1-й плюсневой кости. Угол ABC составляет угол свода, а перпендикуляр, опущенный из точки В на линию АС является высотой свода (h). |
|
В различных источниках указывается, что исходной точкой В для построения вспомогательного треугольника может быть нижний полюс таранно-ладьевидного сочленения или нижняя точка ладьевидной кости. Как показала практика, при построении таких треугольников появляется несоответствие получаемых при таком расчете показателей высоты и угла свода цифрам высоты и угла свода, указанным в статье 68 Постановления. Поэтому следует учитывать, что основным параметром для решения вопроса о степени продольного плоскостопия является высота свода стопы, а не угол свода. Это связано с различной длиной 1-й плюсневой кости у каждого индивидума (проще сказать различный размер обуви). Вследствие этого у пациентов с одинаковой высотой свода стопы, но различным размером обуви угол свода стопы будет разниться.
Важно. В норме угол продольного свода равен 125-130°, высота свода — 39 мм.
Степень продольного плоскостопия
- Плоскостопие I степени: угол продольного внутреннего свода 131-140°, высота свода 35-25 мм;
- Плоскостопие II степени: угол продольного внутреннего свода 141-155°, высота свода 24-17 мм;
- Плоскостопие III степени: угол продольного внутреннего свода больше 155°, высота свода — менее 17 мм.
Важно. Продольное плоскостопие I или II степени, а также поперечное плоскостопие I степени без артроза в суставах среднего отдела стопы, контрактуры пальцев и экзостозов не являются основанием для применения настоящей статьи, не препятствуют прохождению военной службы, поступлению в военно-учебные заведения и училища.
Степени деформирующего артроза таранно-ладьевидного сустава
- Артроз I стадии: сужение суставной щели менее 50%, краевые костные разрастаниями не превышают 1 мм от края суставной щели.
- Артроз II стадии: сужение суставной щели более 50%, краевые костные разрастания превышают 1 мм от края суставной щели, деформация и субхондральный остеосклероз суставных концов сочленяющихся костей.
- Артроз III стадии: суставная щель рентгенологически не определяется, выраженные краевые костные разрастания, грубая деформация и субхондральный остеосклероз суставных концов сочленяющихся костей.
Посттравматическая деформация пяточной кости
В статье 68 нового Постановления появилось требование по определению посттравматического продольного плоскостопия в результате травмы пяточной кости. Рекомендуют выполнять боковые рентгенограммы стоп под нагрузкой (смотри рисунок 1). На сухих рентгенограммах врач проводит графический расчет по методике Белера обязательно обеих конечностей.
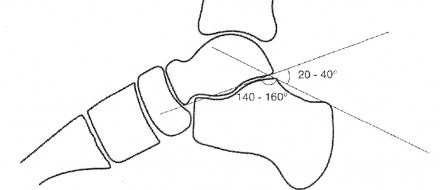
| Рисунок 3. Схема графического расчета степени посттравматического смещения и величины уплощения поперечного свода стопы по методике Белера. Пяточно-таранный угол и угол суставной части бугра пяточной кости (угол Белера) образуются пересечением двух линий, одна из которых соединяет наиболее высокую точку переднего угла подтаранного сустава и вершину задней суставной фасетки, а другая проходит вдоль верхней поверхности бугра пяточной кости. |
|
Важно. В норме пяточно-таранный угол 140-160°, угол Белера 20-40°. Уменьшение угла Белера от 0 до 10° свидетельствует об умеренной деформации пяточной кости. При уменьшении угла Белера более чем на 10° говорят о выраженной деформации пяточной кости.
Уменьшение угла Белера свидетельствует о смещении отломков и уплощении продольного свода стопы. Обычно сопровождает посттравматическое продольное плоскостопие.
Важно.
Наиболее информативной для оценки состояния подтаранного сустава является компьютерная томография, выполненная в коронарной плоскости, перпендикулярной задней суставной фасетке пяточной кости.
Альтернативные методы диагностики
Если невозможно провести рентген, или обследование с применением облучения противопоказано, пациенту назначают альтернативные методики:
- ультразвуковое исследование связок, сухожилий, суставного аппарата;
- компьютерную томографию (КТ);
- магнитно-резонансную томографию (МРТ).
Наиболее информативным методом является КТ. Костная ткань из-за высокой плотности чётко просматривается при 3D-визуализации. На компьютерном мониторе видны все деструктивные изменения. Наименее информативный метод – УЗИ, так как ультразвук не проходит через плотные структуры.
Плоскостопие является распространенным заболеванием, от которого страдает примерно 40-60% населения, независимо от возраста и пола. Врожденная или приобретенная деформация стоп причиняет значительный дискомфорт и приводит к развитию тяжелых нарушений опорно-двигательной системы, воспалению суставов, варикозному расширению вен. Эффективное лечение патологии консервативным путем возможно только на начальной стадии, поэтому особое внимание должно уделяться своевременной диагностике, наиболее точным методом которой является рентгенография. Рассмотрим, как проводится рентген стоп при плоскостопии, и какие показатели свидетельствуют о наличии нарушения.
Поперечное плоскостопие
Для определения поперечного плоскостопия выполняются рентгенограммы переднего и среднего отделов стопы в прямой проекции под нагрузкой (смотри рисунок 1). На сухих рентгенограммах врач проводит графический расчет поперечного плоскостопия (смотри рисунки 4, 5).
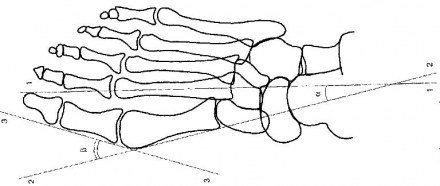
| Рисунок 4. Схема графического расчета поперечного плоскостопия согласно требованиям статьи 68: Первая линия проводится по продольной оси II плюсневой кости, вторая линия проводится параллельно продольной оси I плюсневой кости по касательной к внутренней ее поверхности, и третья линия проводится по касательной внутренней поверхности основной фаланги I пальца. Углы между проведенными прямыми являются искомыми: а — угол Metatarsus varus; бета — угол Hallux valgus. |
|
Степени деформирующего артроза в I плюснефаланговом суставе
- I степень: угол между I-II плюсневыми костями — 10-12°, а угол отклонения I пальца — 15-20°;
- II степень: угол между I-II плюсневыми костями — 13-15°, а угол отклонения I пальца — 21-30°;
- III степень: угол между I-II плюсневыми костями — 16-20°, а угол отклонения I пальца — 21-40°;
- IV степень: угол между I-II плюсневыми костями — более 20°, а угол отклонения I пальца — более 40°.
Таблица. Определение степени поперечного плоскостопия согласно требований статьи 68
| Норма | I степень | II степень | III степень | IV степень | |
| Metatarsus varus | 10° | 10-12° | 15° | 20° | Более 20° |
| Hallux valgus | 10° | 15-20° | 30° | 40° | Более 40° |
Представленная выше методика определения поперечного плоскостопия применяется с экспертными целями согласно требованиям статьи 68 Постановления. Однако с диагностическими целями рекомендуется применять методику графического расчета поперечного плоскостопия, которая используется на кафедре военной травматологии и ортопедии ВМА имени Кирова (смотри рисунок 5).
| Рисунок 5. Схема графического расчета поперечного плоскостопия методом ВМА им. Кирова: 1 — ось стопы через второй межплюсневый промежуток; 2 — ось I плюсневой кости (проводится через середину кости); 3 — линия, касательная к головке 1-го пальца по наружной поверхности; 4 — линия, паралельная оси стопы; 5 — ось V плюсневой кости. |
|
Таблица. Определение степени поперечного плоскостопия методом ВМА им. Кирова
| Угол | Норма | I степень | II степень | III степень |
| 1. Metatarsus varus а | 10° | 12-15° | 15-20° | Более 20° |
| 2. Hallux valgus b | 10° | 15-20° | 20-25° | Более 25° |
| 3. Отклонение 5-го пальца | 4-5° | 7-8° | 12-15° | Более 20° |
| 4. Угол с между I и V плюсневыми костями | 15° | 20° | 25° | Более 25° |