Неразвивающаяся беременность по типу анэмбрионии — это беременность, при которой развивается плодное яйцо без эмбриона. В народе такое отклонение называют «пустая яйцеклетка». Но в медицинских кругах такого определения следует избегать, поскольку в большинстве случаев в плодном яйце все-таки обнаруживается гистологический материал эмбриона.
При нормальной беременности, сперма оплодотворяет яйцеклетку вскоре . В течение нескольких часов оплодотворенная яйцеклетка начинает делиться, сначала образуя две клетки, затем четыре, восемь, и так далее. 10 дней спустя, разросшееся скопление клеток сформирует эмбрион внутри плодного яйца.
После имплантации яйцеклетки в стенку матки, организм начинает активно вырабатывать . Но стоит отметить, что может наблюдаться рост хгч и при анэмбрионии. В течение следующих нескольких недель, эмбрион активно растет, и примерно через месяц после оплодотворения может быть обнаружен .
Но в некоторых случаях клетки останавливают свое деление в первые дни после оплодотворения. В результате чего, оплодотворенная яйцеклетка никогда не развивается в зародыш, но имплантируется в матку. Так возникает анэмбриональная беременность.
Анэмбриония: причины возникновения и последствия
Отсутствие эмбриона в плодном яйце не означает, что яйцеклетка была полностью пустая. Исследования генетического материала из аномальных яйцеклеток позволили узнать, что почти 95% тканей имели дефектные хромосомы.
Причины анэмбриональной беременности:
- во время деления клеток, значительно изменился здоровый хромосомный набор;
- яйцеклетка или сперматозоиды, которые образовали зиготу, обладали дефектными генами;
- генетические мутации.
Анэмбриония очень часто диагностируется у пожилых женщин с . Последние яйцеклетки настолько истощены, что им просто не хватает энергии для нормального деления. Если у женщины старше 35 лет диагностирована анэмбриония когда надежды уже нет, можно обратиться к услугам суррогатной матери или . Иногда для профилактики назначают дюфастон и анэмбриония отступает.
К сожалению, если поставлен диагноз анэмбриония-лечение лишь одно: чистка матки. Но если анэмбриония заканчивается , то не стоит сильно горевать. Это означает лишь то, что организм самостоятельно распознал хромосомные аномалии в яйцеклетке и отторг генетический мусор. В таком случае можно быть уверенным практически на 100 %, что следующая беременность после анэмбрионии будет здоровой.
Стоит насторожиться в том случае, если врач самостоятельно определил околоплодное яйцо без эмбриона, а организм не спешит отторгать его. К сожалению, это означает, что следующая беременность после анэмбрионии может закончиться рождением ребенка с лишней хромосомой. Организм просто не сможет распознать отклонение на ранних сроках, когда прерывание беременности еще будет возможно. Чтобы предотвратить такие страшные последствия, необходимо тщательно вместе с врачом генетиком.
Плодное яйцо без эмбриона: признаки и явные симптомы
Даже после того, как оплодотворенная яйцеклетка перестает развиваться, организм продолжает готовиться к вынашиванию ребенка. Подготовка проявляется в усиленной выработке гормонов, что вызывает ранние симптомы беременности (утреннее недомогание, боли в груди и вздутие живота). Рост хгч при анэмбрионии приводит к тому, что уже через 7 дней после оплодотворения, тест на беременность покажет 2 полоски.
Выделяют следующие явные признаки анэмбрионии:
- сильное вагинальное кровотечение, похожее на обильные месячные;
- болезненные спазмы в животе (этот симптом также может указывать на другие осложнения, в том числе внематочную беременность, поэтому необходимо срочно обратиться к врачу);
- через пару недель после положительного теста, на полоске появляется отрицательный результат (хгч при анэмбрионии перестает вырабатываться уже через несколько дней после имплантации);
- УЗИ на 7-й неделе беременности, показывающее плодное яйцо без эмбриона.
Диагностика и признаки анэмбрионии на УЗИ
Если проявились симптомы анэмбрионии, назначается трансабдоминальное или трансвагинальное УЗИ. Диагноз анэмбриония ставится, когда надежды уже нет, и врач четко видит один или несколько следующих признаков:
- невозможно четко определить эмбрион с помощью ультразвукового трансабдоминального исследования;
- контур плодного яйца на снимке нечеткий либо имеет разорванные границы;
- на снимке видна лишь однородная жидкость внутри плодного яйца (без затемнений и точек).
На ранних сроках, когда кажется, что проявились симптомы анэмбрионии, ультразвуковое исследование может не выявить никаких отклонений. Ведь здоровый эмбрион не всегда заметен на снимке УЗИ в первые недели после оплодотворения. Поэтому, даже если есть причины подозревать анэмбрионию, необходимо подождать пока околоплодное яйцо не вырастет. Диагностику и лечение анэмбрионии не начинают, пока околоплодное яйцо не достигнет размера 25 мм. Если анэмбриония подтверждена, назначают дюфастон сразу после прерывания беременности.
Если врач во время УЗИ обнаружил в полости матки плодное яйцо, то можно поздравить женщину с наступлением беременности. Это образование в полости матки – самый первый и важнейший признак развития беременности.
Формирование вмещает в себя эмбрион, а также околоплодные воды. В зависимости от того, какую форму, величину и расположение имеет структура, врач определяет характер течения беременности.
Узнав о своей беременности, многие любопытные будущие мамы начинают задавать врачу вопросы, как и на каком сроке видно плодное яйцо и как оно выглядит. Постараемся ответить на них.
Плодное яйцо, диаметр которого в первые дни беременности весьма мал, можно разглядеть уже через две-три недели после задержки менструации. Сформированная структура в большинстве случаев располагается в верхней части полости матки, имеет темный (серый) оттенок и круглую или оваловидную форму. Эмбрион в это время имеет еще микроскопические размеры, поэтому при он не выявляется.
Развитие и строение
Рост плодного яйца начинается с момента зачатия. Оплодотворенная яйцеклетка начинает движение по маточной трубе, во время которого происходит дробление клеток. Проделывая путь до матки, оплодотворенному дробящемуся яйцу необходимы питательные вещества и кислород, поэтому спустя неделю сверху начинает образовываться хорион, который впоследствии трансформируется в .
Поверхность хориона имеет ворсинки, которые помогают формированию прикрепиться к матке. В дальнейшем эти ворсинки содержаться только в месте имплантации образования в стенку матки. Остальная часть структуры теряет ворсинки и остается гладкой. Хорион обеспечивает плод всеми жизненно важными функциями, одна из которых — защита от инфекций.
Величина меньше 7 мм указывает на наступление середины пятой недели. Это один из важнейших периодов, когда происходит активное формирование сосудов, сердца и нервной системы. Размеры зародыша обычно составляют 2 мм.
Когда на УЗИ видно плодное яйцо величиной 10 мм – это свидетельствует о том, что сердечко и сосуды уже полностью сформированы и у зародыша имеется нервная трубка с небольшим утолщением на конце (будущий мозг).
6 акушерская неделя визуализирует величину 12 мм. На 6 акушерской неделе плодное яйцо размером 12 мм, обладает сферической формой, эмбрион выглядит как белая полоска длиной около 5-6 мм. К этому моменту частота ударов сердца составляет 110-130 в минуту. При выявлении какого-либо отклонения во время шестой недели рекомендуется повторное исследование через неделю.
Для исправления ситуации врачи снимают после чего яйцо принимает правильную форму. Как выглядит плодное яйцо при выкидыше, зависит от срока вынашивания. На сроке 1-2 недель выкидыш может выглядеть, как кровяное выделение менструации. На более поздних сроках формирование выглядит как сгусток крови. Если выкидыш происходит на сроке 7-9 недель, то женщина может обнаружить кусочки тканей плода.
Если структура имеет овальную и в то же время плоскую форму – это также может указывать на . Однако при отсутствии боли и других недомоганий имеет смысл продолжать наблюдать за беременностью. Повторное обследование позволит врачу сделать правильный вывод.
Неправильное расположение
Низкое плодное яйцо не говорит о серьезной патологии, но требует более внимательного наблюдения в течение всей беременности. Если образование находится очень близко к шейке матки, тогда может наступить шеечная беременность, что чревато удалением матки.
Пустое плодное яйцо
При можно обнаружить пустое плодное яйцо, когда внутри полости содержится только жидкость или сгусток крови.
Отсутствие визуализации
Плодное яйцо формируется до 6 недели, а иногда и раньше. Все зависит от вида исследования. Такую гарантию дают все гинекологи без исключения. Бывают случаи, когда состояние беременности подтверждено и тестом, и гинекологом, но на ультразвуке еще не видно плодное яйцо в матке.
Почему не видно эмбриона в плодном яйце:
- преждевременное обращение на УЗИ;
- неправильные сроки гестационного возраста зародыша;
- устаревшее оборудование, некомпетентность врача;
- трансабдоминальный метод обследования;
- выкидыш, принятый за менструацию.
Если с момента оплодотворения прошло мало времени, эмбриона не видно на УЗИ. Важную роль играет опыт специалиста, ведь если его недостаточно, то диагноз может быть поставлен не правильный.
Еще одна причина, о которой упоминалось – выкидыш. Если на таких сроках замершую беременность врач не диагностировал, то женщиной она может расцениваться как обычные месячные. В этот же период тест на беременность может показывать положительный результат, а на УЗИ даже на 6-8 неделе эмбриона не видно. Дело в том, что после выкидыша уровень гормона ХГЧ может еще не прийти в норму.
На 5 неделе плодное яйцо 5-6 мм и может быть еще без эмбриона, причин для этого есть только две: его просто пока не видно на УЗИ или есть повод для тревоги.
1 месяц после зачатия – это идеальный период для определения внематочной беременности, ведь если все сделать вовремя, то здоровью пациентки ничего не будет угрожать. Если в плодном яйце нет эмбриона, это может свидетельствовать об опухолях, кистах или замершей беременности – диагнозы, подтверждение которых должно быть вовремя. Но если после обращения к высококвалифицированному специалисту причин для опасения нет, то лучше проводить первое УЗИ на 8-9 неделе на хороших аппаратах.
Виды УЗИ. Что такое СВД и КТР?
Для определения параметров плодного яйца проводятся различные виды УЗИ:
- Трансабдоминальное – обследование происходит через наружную брюшную стенку.
- Трансвагинальное – обследование осуществляется через влагалище.
При ТА-обследовании отчетливое выявление формирования возможно начиная с 5 акушерской недели. В это время плодное яйцо имеет размер 5-8 мм. Применяя второй метод исследования, определить размер плодного яйца можно на 3-6 день задержки менструации, а это 4-5 неделя вынашивания.
Эмбрион визуализируется начиная с 5-й недели беременности при ТВ-обследовании, а при ТА – с 6-й недели в виде линейного образования.
Для оценки размеров и роста образования и эмбриона используются такие показатели, как:
- СВД – средний внутренний диаметр плодного яйца.
- КТР – копчико-теменной размер зародыша/плода.
СВД показывает размеры плодного яйца по неделям и измеряется в миллиметрах. Так показатель размера плодного яйца по неделям беременности постоянно варьируется, более точным для определения достоверного срока вынашивания является показатель КТР.
При данном исследовании ошибка может составить три дня в большую или меньшую сторону. В основном исследование проводится до 12 недель вынашивания плода.
Величина плодного яйца помогает быстро определить, на каком сроке находится беременность и как развивается плод в утробе.
Первые три месяца развития являются самыми важными, ведь именно в это время активно закладываются все органы и системы будущего малыша. Соответственно, важно вовремя проходить плановое УЗИ, которое помогает выявить возможные отклонения и провести оптимальную коррекцию сложившейся ситуации.
Обследование
На какой неделе появляется эмбрион в плодном яйце? Ультразвук показывает наличие плода примерно в 4-6 недель. Хотя беременность может подтвердиться уже на 3 день задержки менструаций.
После зачатия на протяжении 14 дней оплодотворенная яйцеклетка закрепляется на слизистой матки. После этого в организме женщины начинается активная выработка хорионического гонадотропина. Это гормон, который помогает будущей матери определить признаки беременности. Также его высокая концентрация в мочи позволяет увидеть результат теста положительным.
В этот период еще тяжело распознать беременность, а как такового зародыша в принципе не существует. Эмбрион виден в матке на УЗИ не раньше, чем в 5 недель. Поэтому если нет для этого показаний, не имеет смысла делать раньше обследование.
Когда формируется эмбрион в плодном яйце, очень важно вовремя его заметить. В этом поможет УЗИ. Аппарат должен иметь хорошее разрешение, ведь требуется распознать объект менее 2 мм. Так же важную роль играет компетентность врача и уровень его профессионализма.
Точно узнать, сколько недель беременности практически невозможно. Дело в том, что в гинекологической терминологии сроки измеряются в акушерских неделях. Их подсчет идет с первого дня после последних месячных. Иногда разница с реальными сроками может быть в две недели.
Обследование в первом триместре, а, желательно до 9 недели возможно 2 способами. Первый – это обычное УЗИ, совершенно безболезненная процедура для будущих мам, когда трансабдоминальным датчиком через переднюю стенку брюха, выводят изображение на экран.
Второй метод обследования считается наиболее результативным в период формирования эмбриона. Это трансвагинальный осмотр при помощи узкого трансдюсора, датчик которого имеет высокую частоту волн. Поэтому он может передать на экран даже самые мелкие части сформировавшегося зародыша.
При каком размере плодного яйца виден эмбрион? Зачастую это происходит на 5 неделе, когда размер плодного яйца равен 7 мм, а сам эмбрион достиг 3 мм. В некоторых случаях возможно, что беременность на этом сроке не просматривается. Это еще не повод для беспокойств. Организм каждой женщины и развитие малыша – это уникальный процесс, поэтому врач может назначить повторное УЗИ на 7 неделе, когда диаметр плодного яйца может достигать 20 мм. Именно в этот период уже будет ясно, развивается ли беременность правильно.
Полезное видео об УЗИ на раннем сроке беременности
Ответа
После положительного результата теста на беременность, женщина в краткие сроки должна обратиться в женскую консультацию, где на протяжении девяти месяцев, будет находиться под присмотром врача, периодически сдавать лабораторные анализы, проходить обследования, которые помогут следить за развитием плода, состоянием здоровья женщины.
Одним из необходимых, достоверных и информативных методов диагностики считается УЗИ обследование, которое позволяет подтвердить наличие беременности, следить за ее течением, также при подозрении на осложнения или аномалии плода, своевременно устранить причину или принять меры для сохранения здоровья женщины.
Плановое УЗИ обследование на протяжении беременности должно проводиться трижды, (10 – 13; 16 – 21; 32 – 36 недель) но, иногда по желанию женщины, или по направлению врача, проводится не раньше, чем на 3 – 6 неделе после зачатия, когда яйцеклетка крепко прикрепилась в полости матки.
Этот период позволяет увидеть наличие маточной или внематочной беременности, прикрепление плодного яйца, и другие важные элементы, от которых зависит развитие плода и состояние здоровья женщины.
После зачатия, наиболее точным методом УЗИ считается (датчик вводится во влагалище) или трансабдоминальное (проводится через переднюю стенку брюшной полости) – в ходе обследования определяется визуализация плодного яйца в полости матки или вне ее полости, что свидетельствует о внематочной беременности.
Иногда ультразвуковая аппаратура не определяет оболочку плода до 5-ти , но при этом опытный врач должен заметить изменения в слоях матки, где видно утолщения и уплотнения маточных стенок, что характерно для беременных . В таких случаях назначается повторное обследования через одну или две недели.
Имплантация плодного яйца после зачатия:
Плодное яйцо
– это оболочка эмбриона, которая в первом триместре беременности способствует развитию будущего ребенка, и в норме должно соответствовать размеру и диаметру эмбриона.
После оплодотворения яйцеклетка должна на протяжении 10 – ти дней закрепится в слизистой матке, где начинает выделяться хорионический гонадотропин, который позволяет тесту на беременность показывать положительные результаты, а женщине заподозрить первые признаки беременности. На этом сроке УЗИ обследование не сможет дать объективных показателей, поэтому данную диагностику можно проводить не раньше, чем на четвертой недели после зачатия, когда в плодном яйце развивается эмбрион.
Трансвагинальная ультразвуковая диагностика эктопической беременности
Кимсанбаева, К. А. Трансвагинальная ультразвуковая диагностика эктопической беременности / К. А. Кимсанбаева, Н. А. Акрамова.
— Текст : непосредственный, электронный // Новые задачи современной медицины : материалы III Междунар. науч. конф. (г. Санкт-Петербург, декабрь 2014 г.). — Санкт-Петербург : Заневская площадь, 2014. — С. 44-47.
— URL: https://moluch.ru/conf/med/archive/153/6690/ (дата обращения: 07.04.2020).
Один из самых грозных гинекологических диагнозов, до недавнего времени звучавший, как приговор — эктопическая беременность. Причинами возникновения аномальной локализации беременности могут послужить заболевания, вызывающие нарушение транспорта и патологию имплантации плодного яйца.
Чаще всего, в 97.7 % случаев внематочная беременность развивается в маточных трубах. Также плодное яйцо может развиваться в брюшной полости, в углу матки (интерстициальная эктопическая беременность), в шейке матки, в яичниках.
Если беременность развивается в маточной трубе, то около 80 % случаев составляет локализация в ампуллярном отделе (расширенная часть маточной трубы), 12 % — в перешейке маточной трубы — истмическая форма, 5 % — в области фимбрий (бахрома на краях маточных труб), 2 % в углу матки и 2 % в толще матки в области угла (интерстициальная форма).
Трансвагинальное ультразвуковое исследование (ТВИ) — важнейший способ определения эктопической беременности. Это исследование проводится с 1986 года, когда впервые появились высокочастотные 7-МГц зонды.
С тех пор используется во многих областях акушерства и гинекологии, является обязательной частью обследования женщин, направленных в стационар с кровотечением и/или болями на ранних сроках беременности.
В дополнение к ТВИ целесообразно оценивать количественные уровни ХГТ.
Цель исследования.
Трансвагинальное ультразвуковое исследование эктопической беременности (ЭБ) в сочетании с цветовым допплеровским картированием (ЦДК).
Материалы и методы.
Обследовано 30 женщин с подозрением на ЭБ, поступивших в Ташкентскую медицинскую академию. По возрасту, пациентки распределились следующим образом: 18–20 лет — 3 человека (10 %), 21–25 лет — 12 человек (40 %), 26–31 лет — 10 человек (33 %), 32- 36 лет — 5 человек (17 %).
Все пациентки поступили по скорой помощи с жалобами на тянущие боли внизу живота и нарушением менструального цикла (задержкой на 7–25 дней).
Ультразвуковое исследование проводилось в течении 5–10 суток после поступления на аппаратах с использованием трансвагинального датчика 5,0- 9,0 МГц и применением триплексного сканирования зон интереса (В-, ЦДК).
Всем женщинам определялось наличие хорионического гонадотропина (ХГЧ) в моче (тест на беременность). У 21 пациентки ультразвуковое исследование было проведено однократно, у 6 — двукратно и у 3 — трехкратно.
Результаты исследования.
У всех 30 поступивших женщин с подозрением на ЭБ зарегистрирован положительный ХГЧ в моче.
При первичном трансвагинальном обследовании у 5-и пациенток (16,6 %) визуализировалось плодное яйцо в полости матки, что позволило исключить внематочную беременность.
У 2 пациенток (6,6 %) с подозрением на ЭБ в проекции яичников визуализировалось плодное яйцо с живым эмбрионом (регистрация сердцебиения).
Б-я Ш. 25 лет. Эхографические признаки внематочной беременности. Эктопически расположенное плодное яйцо с живым эмбрионом (в 5–10 %) (развивающаяся беременность)
Б-я Н. 24 г. Цветовая допплерография развивающейся внематочной беременности. Цветовые пятна отражают кровообращение эмбриона (1) и в эктопически расположенном трофобласте (2)
У 14 пациенток (46,6 %) в проекции придатков матки визуализировалось полостное образование с неоднородной структурой и гиперэхогенным ободком, оно встречалось у пациенток с подозрением на трубную беременность, из них у 8 (57,2 %) — с наличием умеренного количества свободной жидкости в Дугласовом пространстве (эхографический признак прерывающейся трубной беременности). При цветовом допплеровском картировании в придатковом образовании определяется зона гиперваскуляризации, которая представляет собой трофобластический кровоток.
При прерывающейся трубной беременности интенсивность цветовых сигналов значительно снижалось и определялся венозный тип кровотока у 8 пациенток (26,6 %).
У 9-и пациенток (30 %) при трансвагинальном исследовании отмечалось увеличение размеров матки, утолщение срединного М-эха, из них «ложное» плодное яйцо в полости матки визуализировалось только у 2-х пациенток (22,2 %).
При повторном трансвагинальном обследовании через 5 дней после первого осмотра у 6-и пациенток (20 %) визуализировалось плодное яйцо в полости матки, что подтвердило маточную беременность раннего срока. У остальных 3-х пациенток (10 %) внематочная беременность подтвердилась на операции.
Эхокартина внематочной беременности. После оперативного лечения — небольшая гематома в дугласовом пространстве (1).
Для более ранней диагностики внематочной беременности оценивается кровоток в эндометрии. Выявление артериального кровотока отрицает наличие внематочной беременности, а присутствие венозного кровотока не исключает эктопическую беременность. Во всех случаях эктопической беременности выявлен венозный кровоток в эндометрии.
Обсуждение.
Диагностика эктопической беременности не простая. Обычно сомнения возникают тогда, когда при положительном тесте на беременность и других признаках беременности, в матке не находят плодного яйца при УЗИ, а в проекции маточных труб определяется объемное образование. В сомнительных случаях наблюдают за ростом уровня хорионического гонадотропина человека (ХГЧ).
Несмотря на улучшение диагностики эктопической беременности при использовании цветовой допплерографии, обнаружение только некоторых особенностей васкуляризации образований в придатках не позволяет вынести окончательного заключения их принадлежности.
В частности, выявление лютеинового характера артериального кровотока в яичниках при отсутствии возможности визуализации плодного яйца той или иной локализации или области перитрофобластического кровотока в эндометрии может указывать на маточную беременность очень раннего срока, а также неразвивающуюся маточную или эктопическую беременность.
Таким образом, после тщательного, но безуспешного поиска образования в придатках, свидетельствующего о внематочной беременности у пациентки с описанными выше эхографическими и допплерографическими данными, результаты обследования должны расцениваться как неопределенные и возможность эктопической беременности продолжает быть не исключена.
Реальное возрастание клинического значения, связанного с преимуществами комплексного использования цветовой допплерографии и трансвагинальной эхографии у пациенток с подозрением на эктопическую беременность, варьирует в зависимости от популяционных характеристик и принятых диагностических критериев.
По данным J. S. Pellerito et al. было обнаружено, что комплесное применение трансвагинальной эхографии и ЦДК повышало информативность диагностики по сравнению с использованием осмотра только в В-режиме (чувствительность 87 % по сравнению с 71 % соответственно).
Наибольшие преимущества заключались в способности цветовой допплерографии, несмотря на неопределенные данные при трансвагинальной эхографии, исключить эктопическую беременность у части пациенток путем обнаружения нормальной или неразвивающейся маточной беременности. В противном случае эти пациентки подвергались бы дальнейшему дополнительному обследованию, возможно, с применением хирургических методов диагностики.
Существенное дополнительное значение ЦДК заключалось также в подтверждении, что выявленное при ультразвуковом осмотре объемное образование придатков является действительно эктопическим плодным яйцом благодаря определению характерных признаков его васкуляризации и исключению таких сосудистых изменений эндометрия, которые могли бы свидетельствовать о маточной беременности.
Обеспечиваемое с помощью ЦДК повышение достоверности диагностики эктопической беременности является важным компонентом при осуществлении неинвазивных методов лечения таких пациенток.
При эктопической беременности степень общей васкуляризаци матки варьирует от слабой до умеренной, не выявляется перитрофобластический кровоток, венозный кровоток вокруг эндометрия минимальный, и лютеиновый артериальный кровоток определяется в одном или обоих яичниках. Даже при наличии картины «ложного» плодного яйца в полости матки перитрофобластический кровоток не регистрируется. Не имеется никаких различий в параметрах кровотока желтого тела при маточной беременности по сравнению с эктопической.
На стороне локализации эктопического плодного яйца в 95 % случаев определяется желтое тело, поэтому оно может служить ориентиром при поиске патологического образования в трубе.
При обнаружении с помощью эхографии в области придатков эктопического плодного яйца в 79 % будет регистрироваться типичный перитрофобластический кровоток, в 6 % кровотока вообще не обнаруживается, и в 15 % он будет иметь патологический (по отношению к состоянию беременности) характер. Регистрация перитрофобластического по виду кровотока не гарантирует, что данное объемное образование является плодным яйцом, поскольку такой спектр кровотока очень похож на лютеиновый артериальный кровоток.
Однако, по данным A. Kurjak et al., было показано, что индекс резистентности (ИР) сосудов хориона имеет более низкие значения (менее 0,4), чем ИР сосудов желтого тела (более 0,4).
Кроме того, несмотря на общее представление, что наличие сплошного периферического кровотока при цветовом картировании характерно для образования придатков при внематочной беременности, он также постоянно регистрируется вокруг желтого тела.
Таким образом, такие признаки, как сосудистое «цветовое кольцо» и перитрофобластический характер кровотока, могут быть полезны для диагностики эктопической беременности только после точного определения с помощью обычной трансвагинальной эхографии, что образование располагается вне яичника и поэтому, с малой вероятностью, может оказаться желтым телом.
Имеется прямая взаимосвязь между уровнями ХГ в крови пациентки и возможностью визуализации эктопического перитрофобластического кровотока и обратная зависимость между концентрацией ХГ и ИР этого кровотока.
Особенности васкуляризации эктопического плодного яйца при его различных состояниях позволили предположить, что данные ЦДК и ИД могли бы помогать определять тактику лечения, которая может варьировать от хирургической до медикаментозной консервативной или даже консервативно-выжидательной.
Выводы.
Данные трансвагинального эхографического исследования при подозрении на эктопическую беременность с применением допплеровских методик являются высокоинформативными и позволяют дифференцировать раннюю маточную беременность, развивающуюся эктопическую яичниковую и прерывающуюся трубную беременность.
Основные термины(генерируются автоматически)
: эктопическая беременность, внематочная беременность, плодное яйцо, пациентка, желтое тело, артериальный кровоток, эктопическое плодное яйцо, полость матки, маточная беременность, венозный кровоток.
Источник: https://moluch.ru/conf/med/archive/153/6690/
Развитие плодного яйца
С помощью УЗИ можно визуализировать оболочку эмбриона, его форму, размеры с 3 – 6 недель. Это зависит от особенностей организма женщины, квалификации врача и качества аппаратуры. Для оценки размеров и роста плодного яйца используются такие показатели:
- средний внутренний диаметр (СВД);
- копчико-теменной размер (КТР).
Результаты данного обследования фиксируются в карту беременной женщины.
- Начиная с 3-х недель после зачатия, яйцо имеет овальную форму, при нормальном течении беременности, размер которого СВД 15 мм, при этом отмечается утолщение стенок матки, что позволяет врачу подтвердить зачатие.
- В 5 недель оболочка значительно увеличивается в объеме, обретает удлиненную форму, и занимает всю полость матки. СВД на этом сроке составляет от 18 мм. В этот период у эмбриона, начинает развиваться сердечно – сосудистая система.
- При ультразвуковом исследовании в 6 недель яйцо имеет сферическую форму, и СВД составляет 21 -23 мм, также на этом сроке можно определить КТР в размере от 6 мм и частоту сердечных сокращений.
- В 7 недель — обретает овально-удлиненную форму. СВД 23 — 24 мм, КТР 10 -11 мм. В этот период врач может хорошо увидеть движение плода, определить прикрепление плаценты.
- Начиная с 8 недель, эмбрион имеет овально-удлиненную форму, СВД составляет 29-30 мм, КТР 16 мм и занимает большую часть матки, также структуру эмбриона четко видно на УЗИ.
- В 9 недель — сохраняется овально-удлиненная форма. СВД достигает 33 мм, КТР 23 – 31 мм. В этом периоде УЗИ обозначает место прикрепления плаценты, также видно активность эмбриона, меряется форма головы и туловища у плода.
- В 10-11 недель — плод занимает всю полость матки. СВД имеет 39 – 41 мм, КТР 31 – 41мм. В этом периоде происходит исчезновение эхопозитивной оболочки, плод начинает развиваться в плаценте, которая хорошо просматривается на УЗИ.
- С 12 – 13 недель плод хорошо визуализируется, можно измерить бипариетальные размеры головы, туловища, внутренние органы. СВД достигает 56 мм, КТР 53 мм. На этом периоде видно точный срок беременности и другие важные показатели первого триместра.
На самых ранних сроках беременности некоторые показатели могут отходить от нормы или плохо диагностироваться с помощью ультразвукового исследования, это зависит от качества аппаратуры, опыта работы врача.
Также при многоплодной беременности выявить два плодных яйца намного сложнее и возможно не раньше, чем на 6-й – 8-й . При наличии значительных отклонений от нормы, возможно развитие аномалий. Ультразвуковое исследование до 9-ти недель проводят если женщина или врач не уверены в зачатии, или в анамнезе есть заболевания яичников, матки, или когда в прошлом наблюдались выкидыши на ранних сроках.
Аномалии плодного яйца
Существует несколько разновидностей аномалий и патологических процессов при развитии оболочки плода. Многих женщин интересует вопрос: – Почему, и по каким причинам могут наблюдаться аномалии?
Существует огромное количество причин, по которым плодное яйцо не может развиваться правильно. Это и хронические заболевания матери, наследственность, внутренние инфекции, неправильное прикрепление яйцеклетки и другие неблагоприятные факторы. К аномалиям относятся:
- изменение формы — может происходить при частичной отслойке плаценты, или при нарушении тонуса матки. При своевременном диагностировании деформации плодного яйца и нормализации тонуса матки, оно начинает обретать правильную форму и не угрожает жизни эмбриона и женщины;
- нарушение процесса имплантации — неправильное прикрепление яйцеклетки;
- аномалия расположения – прикрепляется в нижней части внутреннего зева;
- нарушения величины – когда яйцо не соответствует нужным параметрам;
Аномалии встречаются довольно часто, но большинство из них не является угрозой для жизни женщины если их вовремя диагностировать. Также не исключается возможность при несостоявшейся беременности в будущем зачать и родить здорового ребенка.
Более опасными считаются следующие патологии, которые не позволяют сохранить плод, и могут угрожать жизни женщины:
- замершая беременность – оболочка будущего плода перестает расти и развиваться, при этом эмбрион гибнет. При данной патологии проводится выскабливание эмбриона из полости матки.
- трофобластическая болезнь эмбриона – характеризуется образованием доброкачественной опухоли внутри плодного яйца. Причиной развития патологии чаще стает децидуальный эндометрит или другие гинекологические заболевания.
- анэмбриония – патология, которая характеризуется отсутствием эмбриона в плодном яйце, которое увеличивается в объеме, может наполняться серозной жидкостью, но при этом не содержать внутри эмбриона. Выявить такую патологию можно только с помощью ультразвукового исследования не быстрее чем на седьмой неделе после предполагаемого зачатия.
- многоводие — избыточное накопление в амниотической полости околоплодных вод. Такое состояние может привести к отслойке плаценты, гибели эмбриона.
- маловодие – встречается намного реже и характеризуется недостаточным количеством околоплодных вод в амниотической полости. Диагностировать данную аномалию можно уже на 9 – 11 неделе беременности.
Проходить УЗИ обследования следует у высококвалифицированного специалиста, также следует обращать внимание на возможности и качество оборудования. Не следует особо верить в достоверность обследования на 3 – 4 недели после зачатия, так как часто и аппаратура может ошибиться.
Поэтому врачи рекомендуют проходить ультразвуковое обследование только тогда, когда можно точно увидеть эмбрион (6 – 9недель). При подозрении на наличие аномалий врач повторно назначает обследование через одну или две недели.
Если во время обследования женщины на аппарате УЗИ в маточной полости обнаруживают плодное яйцо, специалист констатирует наступление беременности. По размеру и форме образования врач может установить срок гестации и возможные проблемы вынашивания плода. Как выглядит плодное яйцо? Каким оно должно быть на разных сроках после зачатия?
В какие сроки УЗИ видят эмбрион
Самый ранний срок, когда можно достоверно увидеть беременность на УЗИ, – пятая неделя. Хороший врач на качественной аппаратуре сможет рассмотреть плодное яйцо, эмбрион в нем (он будет выглядеть как маленькая темная полоска длиной 3-5 мм), околоплодные воды; измерить его, оценить форму и прослушать сердцебиение эмбриона. Многоплодную беременность с уверенностью можно будет увидеть на более поздних сроках – примерно на 8-9 неделе.
Что означает, если он не обнаружен или деформирован
Если врач не может увидеть плодное яйцо УЗИ и нет других признаков, например утолщения слизистого слоя стенок матки, это может означать, что либо оплодотворения не произошло, либо срок еще слишком маленький. Но также отсутствие яйца в матке может означать, что оно прикрепилось в маточной трубе или где-либо еще, а внематочная беременность опасна для жизни женщины.
Причин для деформации может быть много. Самая частая – тонус матки. При отсутствии болевых, тянущих ощущений в животе и пояснице, кровянистых выделений и раскрытия шейки матки это состояние не является опасным – при расслаблении мышц плодное яйцо примет правильную форму. Но если изменение формы сопровождается такими неблагоприятными симптомами, это означает непосредственную угрозу выкидыша и требует немедленного принятия мер. Во многих случаях своевременная терапия может сохранить беременность и позволит женщине выносить и родить здорового ребенка.
Но может случиться и так, что деформация вызвана гибелью эмбриона (замершая беременность), анэмбрионией (отсутствием эмбриона в яйце) или опухолью, развившейся на хорионическом слое яйца. Такие опухоли бывают доброкачественные и злокачественные и ведут к гибели зародыша. В таких случаях женщине делают чистку и отправляют на реабилитацию.
В каких случаях назначается повторное ультразвуковое исследование
В случае подозрений на патологию назначается повторное исследование с целью подтвердить или опровергнуть сомнения. Лучше всего пройти обследование у другого врача, так как ошибки на таком раннем сроке беременности случаются часто – по невнимательности врача, из-за некачественного оборудования либо из-за неправильно проведенной диагностики.
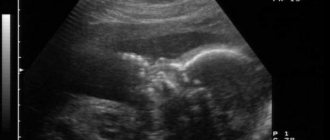
Также придется пройти УЗИ еще раз в том случае, если по каким-то причинам на первом обследовании не удалось прослушать сердцебиение эмбриона или срок не позволяет различить зародыш.
Делать УЗИ каждые 2-3 дня нежелательно, достаточно повторного исследования через 1-2 недели. Раньше этого срока ультразвуковое обследование назначают только при обоснованных подозрениях на внематочную беременность.
Понятие плодного яйца и его роль в организме беременной женщины
Плодное яйцо – это структура, которая образуется после слияния яйцеклетки и сперматозоида, трансформирующаяся в плод и околоплодные оболочки. Сначала формируются 2 клетки, потом 4, 8 и т.д. Они преобразуются в зиготу, далее — в бластоцисту, зародыш. На 7–10 сутки сформированное плодное яйцо внедряется в полость матки.
Плодное яйцо выполняет следующие функции:
- сохраняет развивающийся плод;
- обеспечивает эмбрион необходимым питанием;
- поддерживает кровообращение растущего зародыша на раннем этапе развития;
- закрепляет будущий плод в маточной полости;
- формирует околоплодные оболочки;
- создает основу для образования плаценты;
- активирует выработку гормона беременности – ХГЧ.
Из чего состоит и как выглядит?
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать у меня, как решить именно Вашу проблему — задайте свой вопрос. Это быстро и бесплатно
!
Плодное яйцо выглядит как небольшое овальное тело. Как видно на фото, цвет формирования — темный. Это многокомпонентное образование состоит из следующих элементов:
- Хорион — внешняя оболочка плодного яйца, выполняющая защитную функцию. На ней есть ворсинки, которые способствуют прикреплению зародыша к маточной полости. Впоследствии хорион преобразуется в плаценту.
- Амнион — внутренний слой оболочки плодного яйца. Вырабатывает питательную среду для зародыша – амниотическую жидкость.
- Желточный мешок. Расположен между указанными выше элементами в районе, где будущая плацента срастается с пуповиной ребенка. Напоминает желтую горошину. Мешок обеспечивает питание эмбриона на первом этапе развития.
- Зародыш. На первых неделях он не визуализируется. Его можно рассмотреть после 6 недели беременности.
Методы диагностики, показатели, исследуемые при проведении УЗИ
Существуют несколько способов определения характеристик плодного яйца:
- Ручной осмотр. При данном методе врач рассчитывает размеры эмбрионального мешочка, ориентируясь на размеры матки. Для определения параметров матки гинеколог ощупывает влагалище и брюшную полость женщины. Метод имеет большую погрешность, поскольку врач не может определить, сколько эмбрионов развивается в маточной полости. Если ожидается двойня, то размер детородного органа больше, чем при одноплодной беременности.
- Ультразвуковое исследование. УЗИ позволяет наиболее достоверно выяснить параметры плодного яйца. Оболочку можно увидеть в 4 акушерских недели беременности, когда она достигает размеров 1 мм. При достижении диаметра в 3 мм просматривается желточный мешок. Исследование выявляет: средний внутренний диаметр плодного яйца (СВД), его форму, место прикрепления, наличие отслойки, присутствие эмбриона, размер желточного мешочка.
- Анализ крови на ХГЧ. ХГЧ начинает вырабатываться с момента имплантации зародыша. При прикреплении эмбриона к матке (на 7 день) его уровень достигает 150 Ед/л. В дальнейшем его концентрация возрастает. Поскольку существуют нормы ХГЧ и размера эмбриона по срокам беременности, устанавливаются размеры плодного яйца. Однако необходимые параметры таким образом определяются лишь примерно, поскольку нормативы ХГЧ имеют достаточно большой разбег (например, на 3-4 неделе — от 1,5 до 5 тыс. Ед/л), а при двойне уровень гормона возрастает.
Расшифровка первого УЗИ
После слияния сперматозоида с женской половой клеткой образовавшаяся зигота движется к матке. Через 24 часа начинается процесс дробления, приводящий к образованию на 5-е сутки бластоцисты, состоящей примерно из 100 клеток. На 8-й день бластоциста внедряется в маточный эндометрий.
Ткани зародыша начинают вырабатывать хорионический гонадотропин человека (ХГЧ), и начинается формирование плодного яйца. Через 14 дней после овуляции, когда должны начаться месячные, выделения отсутствуют – их задержка свидетельствует о наступившей беременности (см. также: какие могут быть выделения на ранних сроках беременности до задержки месячных?).
Предлагаем ознакомиться Когда начинать прикорм ребенка. Первый прикорм
На самом первом ультразвуковом исследовании по определению беременности диагност сможет обнаружить эхогенное образование. Это и есть плодное яйцо. Его размеры будут указывать на точный срок беременности. Также доктор определит размер желточного мешочка, положение плодного яйца, толщину эндометрия, исключит воспалительные процессы в нем, а также наличие кисты, полипов и других нежелательных образований. Размеры плодного яйца и таблица сроков представлены ниже.
Параметры плодного яйца в норме по неделям беременности
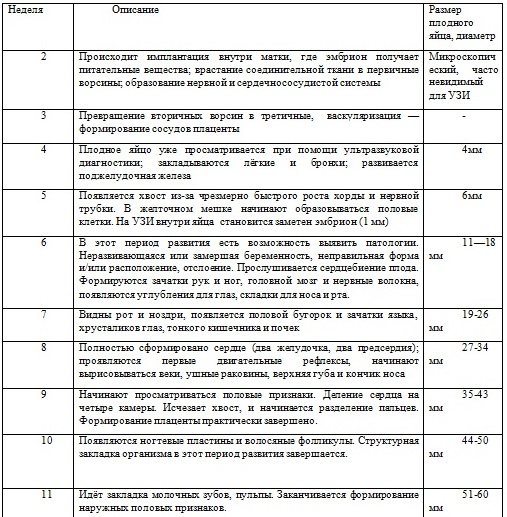
Размеры плодного яйца по неделям имеют важное диагностическое значение до 7–10 недели беременности, когда эмбрион плохо просматривается. После 12–14 недель он приобретает статус плода, и начинает формироваться плацента, отслеживаются их показатели. Оболочка плода растет быстро. До 15–16 недели она вырастает на 1 мм в день. Например, в 9 недель ее диаметр – 35 мм, а в 11 – более 47 мм. В таблице представлено, каким должен быть СВД плодного яйца с 4 по 13 неделю.
| Срок, недель | Диаметр в начале недели, мм | Диаметр в конце недели, мм | Размер желточного мешочка, мм |
| 4 | 1 | 4 | — |
| 5 | 5 | 11 | — |
| 6 | 11 | 18 | 3 |
| 7 | 19 | 26 | 4 |
| 8 | 27 | 34 | 4,5 |
| 9 | 35 | 43 | 5 |
| 10 | 44 | 50 | 5,1 |
| 11 | 50 | 56 | 5,5 |
| 12 | 56 | 62 | 6 |
| 13 | 62 | 67 | 5,8 |
Как видно из таблицы, с 1 мм за 14 дней диаметр возрастает до 17–18 мм, а еще через 7 дней достигает 20–24 мм. При этом копчико-теменной размер плода информативен только с 8 недель.
Размеры плодного яйца по неделям
Выше была рассмотрена четвёртая акушерская неделя. Тем не менее, развитие плодного яйца продолжается до 8 недель, а по некоторым источникам до 10, и в дальнейшие периоды развития зародыш именуется плодом. Данные об этапах развития зародыша в каждую неделю можно посмотреть в таблице ниже. Эта таблица с подробным описанием каждого этапа развития плодного яйца поможет женщине понять, как в данный период развивается малыш внутри ее матки. Темпы роста:
- До 15-16 недель 1 миллиметр в день;
- С 16-17 недели 2-2,5 миллиметра в день.
Размеры плодного яйца по неделям, таблица:
Особенно в этот период внутриутробного развития важна шестая неделя, поскольку в этот период происходит зарождение пищеварительной системы, селезенки и зачатков хрящей. Когда размер достигает 16 мм, можно говорить о том, что зародыш имеет зачатки желудка и пищевода, а также 3 петли кишечника. К концу недели у эмбриона формируются пальцы и мышечная ткань.
Что такое СВД при беременности и как его определить на УЗИ? На этот вопрос существует единственный ответ.
СВД — это средний внутренний диаметр плодного яйца по данным УЗ-диагностики. Измеряется данный показатель исключительно в миллиметрах.
Иллюстрация плодного яйца
Срок беременности характеризуется определенными значениями внутреннего диаметра. Цифровое значение СВД постоянно варьируется, поэтому срок считается с погрешностью от недели до полутора. Более достоверным признаком для уточнения срока беременности по УЗИ являются показатели КТР (копчико-теменного размера). Следует заметить, что копчико-теменной размер эмбриона менее подвергается индивидуальным колебаниям по сравнению к среднему внутреннему диаметру плодного яйца, а следовательно, используется чаще для установления достоверного срока вынашивания. Ошибка составляет примерно три дня.
Когда плод хорошо визуализируется, то срок определяется по длине плода, а не по показателю внутреннего диаметра. Копчико-теменной размер фиксируется при проведении планового УЗИ и отражает настоящий размер плода в сочетании с примерным весовым показателем плода. Как правило, измерение показателей КТР используется до 12 недель вынашивания , а на более поздних УЗ-исследованиях применяется бипариетальный диаметр окружности головы и живота плода.
Возможные отклонения плодного яйца на разных сроках развития эмбриона и плода и их причины
В норме оболочка плода выпуклая, имеет четкие края. Для успешного течения беременности она должно прикрепляться в верхней части маточной полости. Если в процессе проведения УЗИ выявляются отклонения, врач разрабатывает тактику дальнейшего ведения беременности. При планировании мероприятий в обязательном порядке учитывается размер плодного яйца.
Отклонения от нормативных размеров, отставание роста
Если на сроке 5–6 недель, когда эмбрион плохо виден, выявлено, что плодное яйцо больше нормы, у женщины может быть двойня. Для подтверждения предположений будущей маме дают направление на повторное обследование через 7 дней и анализы ХГЧ. Однако при наличии в оболочке только одного плода большое яйцо является признаком патологии. Несоответствие в меньшую сторону также является тревожным сигналом. В таблице представлены возможные причины отклонений.
| Несоответствие нормам | Чем вызвано? | Причины | Прогноз |
| Диаметр отстает от темпов роста на 2 недели и более |
|
| Самопроизвольный или медицинский аборт |
| Плодные оболочки развиваются медленнее, чем эмбрион | Если отставание роста более 14 дней, диагностируют гипоплазию плодного яйца. | ||
| СВД значительно выше нормы |
|
| Прерывание беременности |
Особое внимание уделяют размерам плодного яйца после процедуры ЭКО. Для контроля динамики женщине после ЭКО назначают УЗИ. Оптимальным является 28 ДПП. На этом сроке параметры плода должны соответствовать 5 акушерским неделям.
Нестандартная форма плодного яйца
Нестандартную форму плодное яйцо приобретает при сильном напряжении матки. Если репродуктивный орган напряжен, плодная оболочка вытягивается в длину или имеет приплюснутую форму. В данном случае врач рекомендует принять меры для устранения маточного тонуса. Если присутствуют тянущие боли внизу живота и кровянистые выделения, лечение проводят в стационаре.
Нестандартная форма плодного яйца в совокупности с отставанием в развитии указывает на начало самопризвольного аборта. В данном случае сохранять беременность не имеет смысла.
Неправильное положение
Закрепление эмбриона ниже верхней трети матки требует тщательного контроля врачей. Низкое положение зародыша на ранних сроках не несет угрозы вынашиванию. Существует большой риск того, что плодное яйцо поднимется выше в процессе роста матки. Однако прикрепление у шейки матки свидетельствует о развитии «шеечной» внематочной беременности. В таком случае эмбрион удаляется.
Понятие пустого плодного яйца на ранних сроках
До 5 эмбриональной недели внутри плодного яйца зародыш незаметен. Однако на 5–6 неделе с момента зачатия (или на 7 акушерской неделе) должен обнаружиться эмбрион. Если этого не происходит, рекомендуют сделать УЗИ спустя неделю. В случае отсутствия эмбриона в оболочке на 8 неделе беременности констатируют формирование в полости матки пустого яйца.
Раннее УЗИ во время начальных сроков вынашивания массу преимуществ. Оно не вредит здоровью будущей мамы и ребенка и дает очень много информации для врача.
Размер плодного яйца при беременности – один из важнейших показателей, особенно во время начала вынашивания.
Сроки проведения обследования
Первое УЗИ назначают, когда женщина приходит в женскую консультацию для постановки на учет. Обычно это срок 10-12 недель, при наличии положительного ХГЧ-теста. Тогда в матке уже можно обнаружить плодное яйцо вместе с эмбрионом, выявить патологии развития. Сделать УЗИ можно и раньше, оно обнаружит зародыш на 14-20 день после задержки менструации.
Второе плановое обследование делают на 20-22 неделе. Здесь можно выявить пороки развития плода. Последний осмотр проводят за 14-21 день до родов, чтобы определить положение плода, готовность женщины к родам.
Если месячных нет, тест «полосатый» или он не показывает интересного положения, то через 10 дней после начала задержки в любом случае стоит обратиться в женскую консультацию. Небольшое увеличение матки акушер-гинеколог на этом сроке может определить вручную при осмотре женщины.
Предлагаем ознакомиться Луиза хей, таблица психосоматики болезней и самоисцеления
УЗИ через 10 дней от дня задержки дает достаточно точные показатели наличия, отсутствия и особенностей эмбриона. Это не означает, что всем без исключения беременным на таких ранних сроках стоит ходить по кабинетам ультразвуковой диагностики и делать УЗИ, сколько заблагорассудится. Влияние ультразвука на эмбрион не считается вредным, но и полезным его назвать никак нельзя, оно еще недостаточно изучено.
Есть определенные показания, по которым доктор порекомендует женщине пройти процедуру УЗИ на таком маленьком сроке:
- Задержка сопровождается неприятными, болевыми ощущениями, имеются выделения, которые не являются менструальными;
- Ранее у женщины были внематочные беременности, выкидыши на ранних сроках;
- Если задержка есть, тест показывает положительный результат, а размеры матки и особенности органа при пальпации не говорят акушеру о наступлении беременности;
- Если ранее у женщины были операции на матке, в том числе кесарево сечение;
- Если женщина не помнит даты последней менструации.
Диагностика ультразвуковым сканером в этих случаях позволит установить, произошла ли имплантация в полость матки, не развивается ли у женщины трубная (внематочная) беременность, а также позволить установить, нет ли отслойки плодного яйца, если имеют место ненормальные выделения. Именно на ранних этапах установить срок беременности можно с точностью до дня, ведь в зародышевом периоде все эмбрионы растут примерно с одинаковой скоростью.
Женщинам, которые перенесли оперативное вмешательство на матке, УЗИ поможет узнать, в каком состоянии находится послеоперационный рубец, не закрепилось ли плодное яйцо в области рубца. Если опасений и сложного анамнеза у женщины нет, то и острой необходимости в УЗИ тоже, и первый раз будущая мама сможет посмотреть на своего малыша в 11–13 недель, когда доктор даст направление на первый пренатальный скрининг.
Плодное яйцо
Прежде чем переходить к параметрам малыша и околоплодных органов, стоит разобраться, что же такое плодное яйцо?
Формирование этого нового живого организма начинается с момента оплодотворения яйцеклетки сперматозоидом. Это происходит внутри маточной трубы женщины. Далее оплодотворенная клетка проходит в полость матки и уже начинает делиться на маленькие клетки.
Несколько клеток, которые подошли к стенке утробы и начала имплантацию уже может называться плодным яйцом. В нем еще нету ничего похожего на человеческий организм, однако очень скоро это изменится.
Через неделю после оплодотворения клетки имплантируются в стенку матки, после чего начинает существовать за счет организма матери. В это время зародыш еще очень маленький и его невозможно увидеть на УЗИ.
После имплантации благодаря веществам из стенки матки, которые поступают по кровеносным сосудам, новый организм начинает быстро расти. Его можно будет определить инструментальными методами уже через несколько недель.
Как определяют?
Увидеть размеры малыша можно с помощью простого трансабдоминального УЗИ. Исследование выполняется следующим образом:
- После постановки женщины на учет по беременности врач определяет дату первого скрининга – обычно 11–14 недель.
- Женщина укладывается на кушетку, после чего начинается процедура.
- Датчик УЗИ располагают на животе будущей мамы и внимательно оценивают все размеры плода.
- Выполнить это исследование можно и раньше, однако оно будет менее информативным.
При каком размере плодного яйца виден эмбрион? Уже на 3–4 неделе гетсации современные датчики способны оценить наличие малыша в полости матки, в это время он достигает размера около 3 мм.
Эмбрион 5 мм уже хорошо определяется на УЗИ, однако оценить его внутреннее строение пока довольно сложно.
Плодное яйцо без эмбриона: почему так происходит?
Причины развития анэмбрионии до сих пор не изучены до конца. Однако существует несколько предпосылок, которые могут спровоцировать гибель эмбриона на ранних сроках его роста.
Вредные привычки
К этому пункту можно отнести никотиновую зависимость, чрезмерное употребление алкогольной продукции, наркоманию и токсикоманию. Вредные губительные вещества попадают через кровь будущей матери к плоду и оказывают на него необратимое влияние, в результате чего прекращается развитие.
Генетические отклонения
Плодное яйцо без эмбриона может быть из-за начальных нарушений в делении клеток после оплодотворения. В этом случае женщина не в силах повлиять на ситуацию и как-то предостеречь себя от такой патологии. Также возможно развитие подобного дефекта, если оплодотворение произошло клетками кровного родственника.

Гормональные нарушения
При остановке развития беременности размеры плодного яйца обычно не соответствуют сроку. Причиной этому может быть недостаток или избыток тех или иных гормонов в женском организме. Выносить ребенка может только та представительница прекрасного пола, в организме которой выработка гормонов находится в полном порядке.
Норма
Чаще всего размер эмбриона интересует женщин еще до времени первого скрининга. Это необходимо знать для определения факта состоявшейся беременности, её срока и обнаружения отклонений развития.
В течение процедуры врач оценивает форму всех обнаруженных образований, параметры внутреннего содержимого плодного яйца.
Размер плодного яйца по неделям беременности, таблица:
Как видно из таблицы, размер плодного яйца увеличивается довольно быстро. Его оценивают только в первом триместре беременности. Дальше врач будет определять более точные параметры, отражающие состояние организма ребенка.
Патология
При проведении ультразвукового исследования на ранних сроках беременности можно выявить довольно большое количество различных отклонений. Среди них следующие группы расстройств:
- Изменение формы зачатка. Вначале беременности эмбрион представляет собой шаровидное образование, поэтому на УЗИ определяется в виде круга. После 7 недель беременности плод приобретает овальную форму. Опухоли матки, врожденные пороки развития, инфекционные болезни, патология плаценты могут вызывать нарушение формы яйца.
- Патология расположения. Правильно развивающийся эмбрион находится в полости матки в области дна или задней стенки органа. Реже эмбрион находится в области внутреннего зева. Другие варианты расположения малыша считаются патологическими, некоторые из них вообще несовместимы с дальнейшим физиологическим течением вынашивания.
- Анэмбриония. Довольно редкий порок развития, при котором в плодном яйце вообще отсутствует эмбрион. Вследствие генетических нарушений и влияния факторов внешней среды околоплодные органы развиваются, а сам малыш – нет. При этом яйцо будет нормальных размеров, но внутри него не будет определяться ребенок.
- Изменения размеров – наиболее частое отклонение. На первом сроке беременности делать вывод о нормальных размерах эмбриона довольно сложно, однако часто уже в это время можно предположить, с чем связано уменьшение или увеличение плода.
Патология размеров
С чем может быть связано изменение размеров плодного яйца? Постараемся разобраться в этом вопросе.
Если размер малыша меньше нормального срока гестации, стоит думать о таких причинах:
- Неправильно определили срок беременности. Раннее ультразвуковое исследование позволяет оценить срок гестации с помощью размеров плода. Если нет неблагоприятных факторов для развития беременности, стоит думать, что клинически срок беременности был установлен неверно.
- Инфекционные заболевания – вирусные и бактериальные факторы на ранних сроках вынашивания могут серьезно влиять на развитие эмбриона. При этом плодное яйцо может замедлять свой рост или совсем не увеличиваться.
- Генетические нарушения – в ответ на наличие у плода генетических аномалий женский организм может прекращать развитие беременности, что впоследствии будет приводить к выкидышу.
- Воздействие факторов внешней среды – хронический стресс, недосыпание, плохая диета, вредные привычки. Все эти факторы могут замедлять рост и развитие малыша, при этом плодное яйцо будет меньше срока.
Гораздо реже определяется увеличение плода в сравнении с возрастной нормой. Это может также указывать на неверное установление срока зачатия. В других случаях увеличение размера может быть проявлением врожденных аббераций развития скелета и центральной нервной системы, инфекционном поражении плода, а также эндокринных заболеваниях матери.
Отклонения
При УЗИ вместилища плода специалист выявляет аномалии развития, которые могут привести к прерыванию беременности.
- Аномалия прикрепления. Вместилище плода должно прикрепиться к дну матки или к середине стенки. Если оно прикрепляется к нижней части, высок риск выкидыша.
- Изменение формы плодного вместилища. Оно должно иметь овальную форму. Вытягивание плодных оболочек говорит о высоком маточном тонусе, это тоже риск выкидыша.
- Внутриутробная инфекция. При инфицировании околоплодных вод яйцо становится круглым, внутри него на УЗИ определяются темные пятна.
- Замершая беременность. Это прекращение развития эмбриона. Определяют по отсутствию динамики роста, сердцебиения, увеличения плодных оболочек.
- Анэмбриония. Редкое состояние, при котором УЗИ определяет внутри матки вместилище плода, но эмбриона там нет.
- Пузырный занос. Развивается после воспалительных заболеваний эндометрия. Внутри плодных оболочек формируется доброкачественная опухоль, из-за чего зародыш погибает.
- Самопроизвольный аборт. УЗИ выявляет внутри полости матки остатки плодного яйца, сгустки крови.
УЗИ определяет беременность достоверно с 28 дня, еще через 7 дней можно оценивать состояние зародыша. Процедуру выполняют трансвагинальным и трансабдоминальным способом. С помощью ультразвука можно своевременно выявить тяжелые аномалии развития плода.
Дальнейшая тактика
Если в ходе обследования определено нарушение размеров эмбриона или других показателей плодного яйца, не следует паниковать. Этот скрининг является лишь предварительным обследованием.
Дальнейшие действия врача и матери:
- Оценить другие параметры, полученные в ходе обследования.
- Повторить ультразвуковое исследование через несколько недель.
- Исключить воздействие неблагоприятных факторов внешней среды, проверить наличие хронических инфекций.
- При наличии факторов риска начать прием витаминных комплексов и других препаратов.
- Сдать все анализы первого скрининга и пройти обследование у врачей специалистов.
- По показаниям выполнить инвазивные исследования, например, амниоцентез.
Только после получения всех перечисленных результатов можно делать более точные выводы и решать вопрос о возможности пролонгирования беременности.