Расшифровка и патологии
Подводя итоги проведенного обследования, врач уделяет особое внимание таким параметрам, как:
- Взаимное расположение прямой кишки, репродуктивных органов и мочевого пузыря.
- Размер стенки заднепроходного канала (определяется при трансабдоминальном обследовании и равен не более 10 мм).
- Контур стенки и число её слоев. При исследовании через брюшную стенку должно быть определено два слоя, а при ректальном УЗИ – пять слоев. Контур в обоих случаях должен быть ровным.
- Длина разных отделов органа (в здоровом кишечнике верхний отдел кишки равен 10 – 14 см, средний – 5 -10 см, нижний – 4 -5 см.).
- Состояние лимфоузлов. При ректальном типе обследования они должны быть диаметром меньше 5 мм. При трансабдоминальном УЗИ лимфоузлы почти не визуализируются.
Обследование посредством ультразвука позволяет в режиме реального времени оценить:
- функционирование кишечника;
- особенности стенок прямой кишки и кишечного просвета;
- появление новообразований и кровяных сгустков.
Если обнаружены изменения, врач может озвучить предварительный диагноз или посоветовать дополнительные меры диагностики. УЗИ является основным современным методом, который способен выявить такие тяжёлый патологии, как онкологические поражения прямой кишки и соседних органов, а также парапроктит и прочие.
Расшифровка УЗИ кишечника
УЗИ не называет конкретную патологию, не ставит диагноз. При помощи процедуры проверяется, в каком состоянии находится орган, определяется, соответствуют ли нормам показатели толстой и прямой кишки. После проведения исследования больному выдают расшифровку результатов. На основании показателей исследования, а также других анализов, врач подтверждает предполагаемый диагноз.
Специалистом проводится оценка параметров:
- Размера, формы кишечника.
- Как расположен кишечник на фоне соседних органов.
- Структуру, толщину стенок кишки.
- Лимфатических узлов.
- Присутствия дивертикулов, воспалительных процессов, новообразований.
Если есть подозрение на присутствие опухоли, больному рекомендуется пройти допплерографию, позволяющую произвести проверку кровеносных сосудов в области возможного новообразования. Такое исследование дает возможность постановки диагноза на первой стадии онкологии.
Чтобы подвести итоги проведенного исследования, врач-проктолог обращает внимание на следующие параметры:
- взаиморасположение между прямой кишкой, маткой, мочевым пузырем (у женщин); простатой, мочевым пузырем, семенными везикулами (у мужчин);
- толщина стенки анального канала (при трансабдоминальном — не более 10 мм);
- длина разных отделов кишки (в норме верхний отдел составляет 10−14 см, средний 5−10 см, нижний — 4−5 см);
- количество слоев и контур стенки (норма при трансабдоминальном исследовании — 2 слоя, ровный контур, при внутриректальном — 5 слоев, ровный контур);
- состояние лимфатических узлов (при трансабдоминальном почти не просматриваются, при внутриректальном — диаметром менее 5 мм).
Ультразвуковая диагностика дает возможность видеть в реальном режиме функциональное и физиологическое состояние просвета и стенок прямой кишки, обнаружить в кишке новые образования и сгустки крови. Если врач обнаружил отклонения от заданных нормальных показателей, он может поставить предположительный диагноз или назначить дополнительные методы обследования.
От врача-сонолога требуется знание соответствия анатомического строения и топографии ультразвуковой картины кишечника, функциональных особенностей каждого отдела для оптимального осмотра.
В двенадцатиперстной кишке скопление сверху газа придает вид «лестницы-стремянки». С целью осмотра просвета человеку предлагается выпить воды и прилечь на кушетку на правый бок. Верхний отдел изменяется при увеличении и растяжении желчного пузыря. Заполнение нисходящей дуги выделяет головку поджелудочной железы.
Петли не деформируются, конфигурация изменяется при прохождении волны перистальтики, затем восстанавливается. Тощая кишка отличается от подвздошной большей шириной, толщиной, круговыми складками. В конечном отделе они изменяются на продольные.
Признаками непроходимости служат:
- заторможенная перистальтика;
- растянутые петли за счет переполнения жидкостью и газом;
- потеря типичных изгибов.
Для толстого кишечника характерно периферийное расположение. Восходящая и поперечная кишки отличаются от нисходящей более интенсивной складчатостью. Прямокишечный отдел находится за мочевым пузырем в малом тазу. Поскольку в толстом кишечнике постоянно содержится воздух, для осмотра необходима подготовка.
Признаки патологии выявляются при сравнении с нормой. Врач обращает внимание наследующее:
- утолщенные стенки (прозрачный ободок) — измерение не дает диагностической информации, поскольку толщина постоянно меняется под действием волн перистальтики, значительное изменение выявляется на глаз;
- асимметричность эхогенных линий, образованных слизистой оболочкой, показывает неравномерность утолщения, связана с патологией;
- недостаточное изменение конфигурации при перистальтических движениях;
- неровные контуры.
Примером служит отсутствие региональных лимфоузлов при УЗИ через стенку живота и выявление при трансректальном подходе в окружающих тканях образований до 5 мм в диаметре. Отличительные признаки вариантов нормы позволяют избежать ошибочной трактовки патологии.
Задача врача-сонолога — тщательное и подробное указание визуальных признаков, их интерпретация и постановка предположительного диагноза. Окончательной диагностикой занимается колопроктолог с учетом результатов других исследований, анализов, симптоматики. В показания для УЗИ-проверки кишечника входит связь пациента с группой риска по онкологическим заболеваниям.
Виды ультразвукового исследования кишечника
Для визуализации кишечника применяется 2 ультразвуковых метода: трансабдоминальный и ректальный. Трансабдоминальный метод подразумевает под собой ультразвуковое исследование через брюшную полость. Такой способ применяют без наполнения кишечника, при этом вводится контраст, а мочевой пузырь должен быть наполненным.
При ректальном методе используется ректальный датчик. Также можно сделать внутриполостной осмотр при помощи вагинального датчика. Этот метод является дополнительным и возможен только для женщин.
Чтобы максимально охватить кишечник, чаще всего применяют сразу 2 метода. Трансабдоминальное УЗИ не всегда дает 100% результата, так как в 15% случаев мочевой пузырь недостаточно наполнен. Ректальное УЗИ является более информативным, но он может быть противопоказан некоторым людям. Такое исследование не проводится людям, у которых поставлен диагноз – стеноз терминального отдела желудочно-кишечного тракта. Исходя из этого, становится понятно, что ни один из методов не является идеальным, поэтому только их совмещение может дать максимально точный результат.
Что лучше УЗИ или колоноскопия кишечника
По ценности и эффективности УЗИ и колоноскопию кишечника сравнивать невозможно, так как у них различное предназначение. Оба метода имеют свои плюсы и минусы. Преимущества УЗИ включают:
- Возможность оценки толщины кишечной стенки при наличии воспалительного процесса или злокачественного роста.
- Доступность исследования.
- Отсутствие долговременной подготовки.
- Безболезненность.
- Визуализация тонкой кишки.
- Применение в детском возрасте.
Способы проведения
В зависимости от способа проведения ультразвукового исследования, будет подбираться подготовка к нему. Применяют два способа: через стенку живота и эндоректально. Оба определяют расположение органа по отношению к матке и мочевому пузырю у женщин, а у мужчин — простаты, мочевого пузыря и семенных везикул; толщину стенки; длину различных отделов; количество слоев; эхогенный показатель; состояние лимфатических узлов.
- УЗИ через стенку живота выполняют наружно. Для исследования человек раздевается до пояса и ложится. На область живота специалист наносит специальную проводящую гелевую основу, по ней будет двигаться датчик. Этот способ позволяет увидеть срезы органа. Нормальные показатели должны быть следующими: нижний отдел длинной 5 см, средний до 10 см; стенка толщиной менее 9 мм; двуслойная стенка, отсутствие видимых лимфоузлов.
- Эндоректальный способ подразумевает введение аппарата в кишку. Для этого пациент должен раздеться и лечь на бок. В анальное отверстие вводят датчик с надетым презервативом. Такое исследование определяет пять слоев стенок, которые в норме должны быть первый, третий и пятый — гиперэхогенными, а второй и четвертый — гипоэхогенными. В норме лимфоузлы размером менее пяти миллиметров, а контуры внутренний и наружный должны быть ровные.
Оба способа довольно информативны, но второй все-таки позволяет исследовать кишечник более детально. Пациенты отзываются о процедуре в основном положительно. Эндоректальное исследование неприятно по ощущениям, но зато дает больше информации.
Для лиц пожилого возраста, у которых есть предрасположенность к заболеванию раком, проводят скрининг-обследование. Оно направлено на обнаружение новообразований и проводится в целях профилактики. Для таких людей рекомендуют второй способ проведения обследования. Это обосновано тем, что рак при обследовании первым способом можно выявить на стадии, когда новообразование проникает в стенку осматриваемого органа до слоя мышц и занимает более половины ее окружности. В данной ситуации эндоректальный способ позволяет выявить образования на более ранних стадиях.
Ход процедуры УЗИ прямой кишки ректальным датчиком
При УЗИ определяются любые воспалительные процессы толстой, прямой кишки, конечного отдела тонкой кишки, расстройства функций органа. Определяется толщина стенок, выявляются доброкачественные и злокачественные опухоли.
Сканирование дает возможность определить патологии и болезни:
- Наличие жидкости.
- Новообразования.
- Увеличение лимфатических узлов.
- Воспаления.
- Выпячивания стенок кишечника.
- Свищи.
- Гематомы.
- Каловые камни
УЗИ дает возможность зафиксировать отклонения в расположении органа.
Ишемия кишки описывается как утолщение кишки на определенном участке, при котором в вене присутствуют пузырьки газа. Косвенные признаки дают возможность выявить аппендицит.
Чтобы обследовать прямую кишку, назначают УЗИ трансректальное либо трансабдоминальное. Оба способа достаточно информативны, абсолютно безопасны и безболезненны. Как делают УЗИ прямой кишки? Рассмотрим каждый из методов по отдельности.
Трансректальное УЗИ прямой кишки
При трансректальном УЗИ прямой кишки применяют ректальный датчик, который вводят в задний проход пациента на определенную глубину в зависимости от физиологии больного. Это позволяет специалисту получить более детальное и четкое изображение на мониторе аппарата.
Пациента укладывают на кушетку набок, просят согнуть ноги в коленях и подтянуть их к груди. Такая поза способствует расслаблению мышц и безболезненному введению датчика в нижний отдел кишечника.
УЗИ прямой кишки ректальным датчиком дает возможность сонологу оценить следующие показатели:
- целостность кишки, ее размер и форму;
- структуру и толщину стенок;
- состояние соединительных и мышечных тканей и слизистых оболочек;
- состояние лимфатических узлов;
- размер просвета.
Также возможно обнаружение воспалительных процессов, их очагов и участков поражения. Хорошо сканируются спайки, рубцы, различные новообразования, распознаются аномалии строения.
Трансабдоминальное УЗИ проводят через переднюю брюшную стенку с помощью ультразвукового датчика. Пациента укладывают на кушетку на спину. Обследуемую область живота и прибор обрабатывают необходимым количеством геля и начинают исследование.
Специалист оценивает общее состояние кишечника, его положение относительно других близлежащих органов, фиксирует размеры отделов, выявляет деформации стенок или перекручивание кишки.
В некоторых случаях может потребоваться проведение УЗ-ирригоскопии. Эта процедура проводится в несколько этапов. Сначала кишечник пациента осматривают трансабдоминальным способом. Затем через задний проход вводят специальный раствор, способствующий распрямлению кишок и лучшей их визуализации на мониторе. После завершения ирригоскопии физраствор выводится, и врач продолжает сканирование обычным способом.
Все методы диагностики, описанные выше, достаточно информативны. Но самую подробную и детальную информацию дает трансректальное ультразвуковое исследование прямой кишки. Этот вид обследования неизменно получает положительные отзывы как от медиков, так и от пациентов.
Для выполнения трансабдоминального исследования пациенту нужно раздеться до пояса, принять положение лежа на спине. На кожу живота наносится специальный гель, обладающий звукопроводящими свойствами. Специальным устройством специалист водит по передней брюшной стенке. Во время этого на экране отображаются срезы различных отделов органа.
Если пациенту делают ирригоскопию (исследование прямой кишки с введением в нее контрастного вещества), пациент снимает всю одежду, ложится на бок. Потом специалист вводит ему около 2 литров физиологического раствора эндоректально. При эндоректальном способе человек должен снять одежду ниже пояса, лечь на правый бок.
- УЗИ гепатобилиарной зоны (печени, желчного пузыря, поджелудочной железы, селезенки).
- УЗИ органов малого таза у колопроктологических больных через переднюю брюшную стенку.
- УЗИ почек и надпочечников.
- УЗИ забрюшинного пространства.
- Комплексное УЗИ органов малого таза у мужчин (чрезкожное и трансректально).
- Комплексное УЗИ органов малого таза у женщин (чрезкожное и трансвагинально).
- УЗИ мочевого пузыря с определением остаточной мочи.
- УЗИ кишечника при опухолях, воспалительных заболеваниях (ЯК и БК), дивертикулярной болезни ободочной кишки, эндометриозе.
- Комплексное УЗИ кишечника с проведением 3D реконструкции изображения.
- УЗИ прямой кишки ректальным датчиком при злокачественных и доброкачественных опухолях, остром парапроктите, свищах, ректоцеле, выпадении прямой кишки, опущении промежности, недостаточности анального сфинктера (послеоперационной, послеродовой, посттравматической), позадишеечном эндометриозе.
- Комплексное УЗИ прямой кишки ректальным датчиком и проведением 3D реконструкции изображения и соноэластографии.
- УЗИ мягких тканей промежности при ЭКХ, пиодермии промежности, опухолях и т.д.
- УЗИ поверхностно расположенных лимфатических узлов (паховые, подмышечные, надключичные, подключичные, шеи).
- УЗИ щитовидной железы.
- УЗИ молочных желез.
- УЗИ органов мошонки.
- Дуплексное исследование сосудов конечностей.
- Дуплексное исследование сосудов брюшной полости.
- Интраоперационное УЗИ органов брюшной полости.
- Эхокардиография.
- Чрезкожная диагностическая пункция печени и паховых лимфатических узлов
- Чрезкожная лечебная пункция с дренированием патологического образования в брюшной полости.
- В день исследования не принимать пищу и не пить.
- Утром ставится одна небольшая очистительная клизма
Техника ультразвукового обследования
При трансабдоминальном сканировании пациент ложится на спину и оголяет живот. На кожу наносится гель для улучшения проводимости ультразвука. Если требуется полное обследование кишечника, применяется такой метод как ирригоскопия. Он предполагает введение в полость прямой кишки контрастного раствора. Для проведения обследования пациент ложится на левый бок и сгибает в коленях ноги. Через введенный в анальное отверстие катетер в кишечник поступает красящее вещество. Раствор расправляет кишечные стенки и улучшает определение структурных нарушений. После обследования прямой кишки в наполненном состоянии пациент опорожняется и вновь ложится, теперь уже на спину, для дальнейшего проведения эхографии.
выполняется специальным датчиком. Он достаточно тонкий, поэтому введение его в задний проход не вызывает болезненности или дискомфорта. Перед процедурой на ультразвуковой излучатель надевается стерильная пленка и наносится гель для лучшего проникновения в полость прямой кишки. Для более полного обследования прибор вводится на глубину до 10 см.
На корпус датчика нанесены соответствующие глубине введения отметки, которые позволяют определять место локализации выявленных патологий. В ходе сканирования врач осматривает анальный отдел, затем оценивает состояние сфинктерного аппарата, кишечных стенок, тканей и органов, расположенных в непосредственной близости.
Как делают УЗИ кишечника
Пациент находится в положении лежа на спине. На кожу наносится гель, обеспечивающий плотное проникновение ультразвука в ткани. Пациент по просьбе врача задерживает дыхание, поворачивается на бок, отвечает на уточняющие вопросы.
Через прямую кишку вводится катетер на глубину до 5 см, через который поступает своеобразный контраст – стерильная жидкость. Исследование проходит в течение 20 минут, не вызывая эмоционального негатива.
Оценивается состояние кишечника:
- До наполнения жидкостью.
- Распрямление стенок во время поступления жидкости.
- Изменение состояния органа после выведения жидкости.
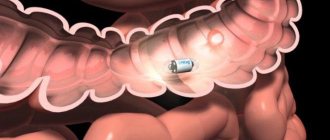
При наличии показаний в прямую кишку вводят ректальные датчики для обнаружения уплотнений, а также их размеров.
Что видно на УЗИ
Когда и зачем делают УЗИ кишечника? Исследование прямой кишки может быть трансректальное, а может проводиться через брюшную стенку – в зависимости от того, что требуется «увидеть».
Трансректальное УЗИ проводится ректальным датчиком, который вводится в прямую кишку.
Ультразвуковое исследование оказывается информативным при:
- длительных запорах;
- недержании фекалий;
- подозрении на наличие наружных опухолей кишечника;
- болезни Крона;
- подозрении на перитонит;
- выявлении пороков развития кишечника у детей.
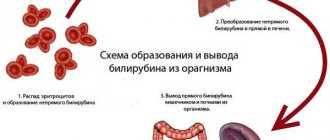
Жидкость в толстой кишке играет роль контраста, примерно как раствор бария во время рентгена. Кроме того, жидкость заполняет кишечник, раздвигая при этом его стенки, что способствует лучшему обзору.
На экране монитора кишечник отображается в виде двойного контура. Внутренние линии – это слизистая оболочка кишки, внешний контур – это наружный мышечный слой стенки кишки.
Что показывает УЗИ кишечника?
О состоянии кишечника врач судит по специфическим признакам, выявленным по эхогенности тканей. Учитываются:
- размеры и локализация кишки;
- форма;
- соотношение с другими тазовыми органами (мочевым пузырем, маткой у женщин, простатой у мужчин);
- равномерная толщина стенок, структура слоев;
- соответствие нормам длины разных участков кишечника;
- вид окружающих тканей, размеры и структура лимфатических узлов;
- обнаружение очагов воспаления, аномалий развития, новообразований, рубцовой деформации, травматического повреждения.
Ультразвук помогает выявить следующие патологические изменения:
- колит;
- воспаление червеобразного отростка;
- парапроктит;
- свищевые ходы;
- опухоли;
- болезнь Крона;
- скопление крови внутри стенок;
- кишечное кровотечение;
- спаечную непроходимость;
- инвагинацию петель;
- дивертикулы.
Если обнаруживается опухоль, то важно отметить локализацию, размер, имеющиеся метастазы в лимфоузлах, околоректальной клетчатке и печени. Признаки помогают в планировании объема оперативного вмешательства, оптимального доступа.
Врач, проводивший УЗИ, ведет протокол. В него записываются все результаты и отклонения от нормативов, физиологические и патологические данные по эхоплотности тканей. Заключение позволяет сформулировать первичный диагноз, назначить дополнительные методы обследования. Достоверность информации зависит от качества подготовки.
При трансректальном подходе у мужчин выявляется патология мочеполовых органов. Поэтому процедуру назначают урологи в случае:
- острой задержки мочи;
- болезненного мочеиспускания;
- ложных позывов;
- выявления крови или гноя в анализе мочи;
- травм и болей в нижней части живота;
- импотенции и бесплодия;
- подозрения на новообразование.
Ультразвук помогает выявить у мужчин:
- воспаление и опухоль простаты (простатит, аденокарциному);
- наличие и объем остаточной мочи;
- степень увеличения предстательной железы;
- причины мочекаменной болезни (конкременты, песок);
- увеличение геморройных структур.
Процедура используется в контроле за направлением введения иглы при взятии материала на биопсию. Подготовка проводится в соответствии с правилами ректального исследования. За час мужчина должен выпить литр воды и не опорожнять мочевой пузырь.
Также в течение процедуры хорошо просматриваются кровяные сгустки в кишке, геморроидальные шишки, патологические изменения в тканях и слизистых оболочках.
С помощью УЗИ можно диагностировать и более серьезные заболевания, такие как рак, болезнь Крона, язвенный колит, воспалительные процессы различной этиологии.
Специальным контрастом на УЗИ является жидкость, которая расширяет кишку для визуализации стенки в виде двойного контура. Поверхность слизистой чаще бывает неровной. Ее описывают как среднюю эхогенность.
Внешним контуром служит мышечный слой кишки. В просвете можно увидеть взвесь – воду с наполнением кишки. Доктор дает оценку:
- толщине кишки,
- эхогенности контуров,
- равномерности жидкостного заполнения.
Показания к процедуре
Начало эпохи ультразвуковой диагностики сопровождалось мнением, что волны от специализированной аппаратуры не могут отразить состояние органов, полость которых заполнена газом. Так, долгое время не проводилось вовсе. Но со временем методика исследования усовершенствовалась, получила специализированные настройки и теперь прекрасно открывает вид на ободочный кишечник и конечный отдел пищеварительного тракта.
Несмотря на широкую доступность инструментального исследования, выполняют его по строгим показаниям:
- Если пациент указывает на наличие примесей крови в каловых экскрементах, которые имеют яркое алое окрашивание.
- При обнаружении хирургом уплотнения в каком-либо отделе прямой кишки при пальцевом ее обследовании.
- Если рак прямой кишки установлен с помощью лабораторных маркеров, но его распространенность необходимо уточнить с помощью УЗИ.
- При деформированном отделе кишечника, что было установлено посредством колоноскопии.
- В случаях эндометриоза у женщин, когда требуется непосредственно исключить распространение процесса на кишечник.
Стеноз кишечника: симптомы, лечение и прогноз для жизни
Стеноз кишечника – это сужение его просвета из-за патологических изменений кишечной стенки или близлежащих органов. Нарушается продвижение содержимого по кишечнику, ухудшается переваривание пищи, страдает самочувствие. Без лечения заболевание прогрессирует и приводит к тяжёлым осложнениям.
Симптомы
Клиника стеноза кишечника зависит от локализации патологического процесса.
Стеноз пилородуоденальной зоны
При сужении привратника и начального отдела 12-перстной кишки нарушается эвакуация содержимого желудка в кишечник. Это приводит к дефициту питательных веществ.
- чувство тяжести и распирания в желудке после еды;
- рвота, приносящая облегчение (характерный признак – наличие в рвотных массах частиц пищи, съеденной накануне, отсутствие примеси желчи);
- отрыжка тухлым, связанная с застоем и разложением пищи в желудке;
- отсутствие аппетита;
- снижение веса вплоть до тяжёлого истощения;
- признаки дефицита витаминов и микроэлементов: анемия, ломкость ногтей, выпадение волос;
- жажда из-за постоянной рвоты;
- электролитные нарушения: судороги в мышцах, парезы и параличи, аритмичный пульс.
Стеноз тонкой кишки и верхних отделов толстой кишки
Признаки ухудшения переваривания пищи сочетаются с нарушением проходимости кишечника.
- неинтенсивные боли в животе;
- снижение частоты дефекации;
- рвота рефлекторного характера – чем выше локализация стеноза, тем чаще возникают эпизоды рвоты;
- снижение веса;
- слабость, головокружение.
Стеноз нижних отделов толстой кишки
Каловые массы скапливаются выше участка сужения, нарушается проходимость толстой кишки.
- ноющие или схваткообразные боли в зоне поражения;
- постоянные запоры;
- кал приобретает форму карандаша;
- анальные трещины и геморрой из-за постоянного натуживания при дефекации;
- вздутие живота из-за гнилостных процессов в кишечнике и нарушения отхождения газов.
Выраженность симптомов зависит от тяжести стеноза.
Причины
Стеноз кишечника осложняет течение многих заболеваний органов брюшной полости.
- Язвенная болезнь 12-перстной кишки – основная причина стеноза пилородуоденальной зоны. На фоне язвенного поражения развивается рубцовая деформация кишки, сужается ее просвет. Состояние ухудшается при обострении язвенной болезни.
- Опухоли кишечника и окружающих тканей – растущее новообразование уменьшает просвет кишечника изнутри или сдавливает его снаружи.
- Дивертикулёз кишечника – заболевание, при котором образуются выпячивания стенок кишечника – дивертикулы. Основная локализация патологических изменений – ободочная кишка. Хроническое воспаление дивертикулов способствует развитию стеноза.
- Воспаление кишечника. При неспецифическом язвенном колите поражается толстая кишка, при болезни Крона – весь кишечник. Хроническое воспаление и множественные дефекты слизистой оболочки приводят к разрастанию соединительной ткани и стенозу.
- Травмы и операции на органах брюшной полости и промежности. В зоне повреждения формируются рубцовые изменения, сужается просвет кишки.
- Амилоидоз кишечника – обменное нарушение, при котором в тканях откладывается особый белок – амилоид. При поражении кишечника нарушается сократительная способность гладких мышц, постепенно развивается стеноз.
Диагностика
Пациенты с подозрением на стеноз кишечника проходят обследование у гастроэнтеролога.
Клинические методы
- Сбор анамнеза – врач отмечает характерные жалобы, их длительность, выявляет заболевания, приводящие к сужению кишечника. Особого внимания заслуживают пациенты старше 50 лет с жалобами на недавно возникшие запоры и снижение веса.
- Осмотр – врач оценивает вес, состояние кожи и слизистых оболочек, тургор кожных покровов; при пальпации выявляет объёмные образования в животе (опухоли или инфильтраты), шум плеска в эпигастральной области.
- Общий анализ крови – при воспалительном процессе повышается уровень лейкоцитов и СОЭ, при анемии снижается количество эритроцитов и гемоглобин.
- Биохимия крови – определяют маркеры воспаления, показатели обмена веществ, содержание электролитов.
Инструментальные методы
- Фиброгастродуоденоскопия – обследование желудка и дуоденальной зоны с помощью эндоскопа. Выявляют язвенные дефекты, опухоли, воспаление, атрофию слизистой оболочки, рубцовые изменения. При стенозе пилородуоденальной зоны оценивают степень сужения просвета.
- Ректоскопия – осмотр прямой кишки с помощью ректоскопа. Исследование назначают при подозрении на ректальный стеноз.
- Колоноскопия – эндоскопическое обследование толстой кишки, позволяет обнаружить очаг поражения, взять биопсию.
- Рентгенография брюшной полости – выполняют серию рентгеновских снимков, на которых определяют пассаж контрастного вещества (бария) по кишечнику. При стенозе скорость продвижения бария снижается.
- Рентгеновская компьютерная томография – современный информативный метод диагностики объёмных образований.
- УЗИ органов брюшной полости – с помощью ультразвука выявляют опухоли, свободную жидкость в полости брюшины. При исследовании кишечника определяют толщину его стенки, диаметр просвета. Метод малоинформативен при выраженном метеоризме.
Гастроэнтеролог направляет пациентов с диагнозом «стеноз кишечника» на консультацию к хирургу или онкологу.
Лечение
Полностью устранить сужение кишечника можно только хирургическим путём.
Консервативная терапия
Цель консервативного лечения – подготовка к операции, стабилизация состояния пациента.
Диета
Цели и принципы лечебного питания зависят от причины стеноза. При язвенной болезни исключают механические и химические раздражители, готовят полужидкие протёртые блюда. При тяжёлом пилородуоденальном стенозе пациентов кормят через зонд, проведенный за участок сужения.
При поражении толстой кишки питание направлено на профилактику запоров. В рационе увеличивают количество овощей и фруктов, богатых растительной клетчаткой, корректируют питьевой режим.
Инфузионная терапия
Основные цели:
- коррекция водно-электролитного дисбаланса: растворы натрия хлорида, калия хлорида, раствор Рингера;
- нормализация белкового обмена: комплексные растворы для парентерального питания, Альбумин, Инфезол (смесь аминокислот), глюкоза с витаминами.
Медикаменты
Назначают препараты для лечения основного заболевания и облегчения симптомов стеноза:
Эвакуация содержимого кишечника и желудка
- промывание желудка при сужении пилородуоденальной зоны;
- сифонная клизма при поражении толстой кишки.
Хирургическая терапия
Вид и объём хирургического вмешательства зависит от локализации стеноза, его причины, общего состояния пациента.
Основные виды операций
- Резекция (удаление) 2/3 желудка – операция выбора при пилородуоденальном стенозе, вызванном язвенной болезнью.
- Гастрэктомия – полное удаление желудка при стенозе, вызванном опухолью.
- Резекция кишки – иссекают пораженный участок тонкой или толстой кишки, накладывают анастомоз (соединяют два отрезка кишки).
- Двухэтапная операция – выполняют при тяжёлом состоянии пациента. На первом этапе удаляют деформированный участок кишки, делают колостому – выводят кишку на брюшную стенку. Второй этап – реконструктивная операция. Ушивают колостому и накладывают анастомоз.
- Удаление опухоли другого органа.
- Частичное разрушение опухоли с помощью эндоскопа – паллиативная мера при противопоказаниях к радикальной операции.
Восстановительный период
После удаления части кишечника пациенту на неделю назначают внутривенное питание. Затем дают жидкие пероральные смеси, в течение 2-х недель увеличивают их дневной объём до 2 литров. После этого разрешают протёртые блюда, кисели, компоты. При хорошей переносимости диетического питания пероральные смеси постепенно отменяют и осторожно расширяют рацион.
При резекции кишечника нарушается переваривание пищи, усвоение питательных веществ и витаминов, поэтому соблюдать диету придется пожизненно. Каждому пациенту подбирают оптимальный рацион с учётом объёма перенесенной операции. Кишечник привыкает к новым условиям работы в среднем через 1,5 года.
При двухэтапной операции пациента обучают уходу за колостомой, объясняют, как пользоваться калоприёмником.
Осложнения и прогноз
Главное осложнение стеноза кишечника – острая кишечная непроходимость. Полностью прекращается отхождение стула и газов. Возникают интенсивные схваткообразные боли в животе, затем развивается интоксикация, обменные нарушения. Состояние требуют срочной хирургической помощи, и без оперативного лечения приводит к летальному исходу.
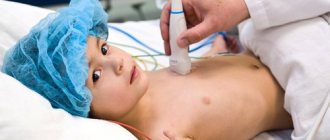
Особенности проведения УЗИ у детей
Чаще всего малышам для обследования органов назначают рентгенологические методы, однако они не могут показать слои стенки кишки, их структуру. При этом УЗИ — наилучший безболезненный метод, от которого у ребенка не останется плохих воспоминаний
Важно родителям ответственно отнестись к этому вопросу, психологически подготовить малыша к процедуре, детально объяснить ее суть и цель.
Малышам делают УЗИ при таких показаниях:
- неприятные ощущения в области живота;
- невосприимчивость к еде (рвота, срыгивание);
- травмы органов брюшной полости;
- воспаление кишечника;
- запор или недержание каловых масс;
- подозрение на врожденные патологии развития кишечника.
Обследование нужно проводить утром, строго натощак (не есть за 6 часов, малышам до 3 лет — в течение 4 часов), с опорожненным мочевым пузырем. Перед УЗИ ставят очистительную клизму, после чего кишку заполняют водой комнатной температуры.
Рекомендуется в течение двух дней перед процедурой давать ребенку несколько таблеток активированного угля (из расчета 1 таблетка на 10 кг массы тела), который снизит газообразование в кишечнике.
Как подготовиться к УЗИ кишечника
Для того чтобы получить максимум информации, пациенту следует пройти некоторую подготовку. Чтобы мягко очистить кишечник от каловых масс и слизи рекомендуется:
- За два-три дня до проведения процедуры следовать диете, исключающей продукты питания, которые способствуют повышенному образованию газов в кишечнике (молоко и молочные продукты, сдобная выпечка, бобы, растительная клетчатка).
- Во время приема пищи принимать ферменты, способствующие улучшению пищеварения.
- Также показан прием препаратов-сорбентов.
УЗИ трансабдоминальным способом проводится при наполненном мочевом пузыре и натощак. Последний прием пищи перед процедурой рекомендуется не позднее чем за шесть-семь часов до нее. Дополнительно необходимо выпить один литр негазированной жидкости (столовой воды) за один-полтора часа до начала обследования.
УЗИ трансректальным способом проводится при опорожненном мочевом пузыре и чистом кишечнике. За несколько часов до исследования, обычно за сутки, принимают слабительные средства, при необходимости ставят очистительную клизму.
Подготовку к УЗИ тонкого или толстого кишечника проводят за три дня до процедуры. Она нужна для обеспечения максимально достоверного результата. Подготовка к исследованию включает соблюдение диеты и прием лекарственных препаратов.

Диета позволяет очистить кишки, устранить вздутие живота. Из рациона исключаются продукты, способные вызывать газообразование:
- горох, бобы;
- капуста;
- черный хлеб;
- молоко;
- грибы.
При сильном метеоризме рекомендуют ветрогонные препараты — “Эспумизан”, “Саб-Симплекс”. Обязательно требуется очистить кишечник. Для этого за день до обследования назначают слабительные препараты — капли “Слабилен” или порошок для очистки кишечника перед УЗИ “Фортранс”.
Особенности и возможности исследования
Диагностика органов мужской мочеполовой системы производится трансабдоминальным и трансректальным способом. В первом случае, датчик УЗИ контактирует с передней брюшной стенкой, во втором – вводится непосредственно в прямую кишку. Трансабдоминальный метод является менее информативным для исследования простаты и семенных желез, поскольку датчик находится на значительном расстоянии от предстательной железы. Этот способ больше эффективен в диагностике заболеваний мочевого пузыря.
При трансректальном варианте, датчик максимально приближен к предстательной железе, что позволяет получить четкое изображение, и диагностировать малейшие изменения в органе. Кроме того, метод позволяет оценить прилегающие лимфатические узлы, околокишечное (параректальное) пространство и стенки кишечника
С помощью ТРУЗИ определяют:
- присутствие конкрементов (камней) в простате и мочевом пузыре;
- наличие опухолевых новообразований различной этиологии (рак или гиперплазию);
- воспаление клетчатки прямой кишки (парапроктит) и возможные фистулы (свищи);
- патологические изменения лимфоузлов;
- строение и состояние семенных пузырьков.
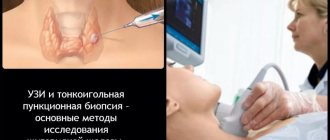
Прерогативным аспектом применения трансректального датчика является возможность забора тканей для лабораторного анализа (биопсия), с целью дифферентации опухолевых образований.
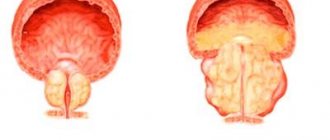
Расположение предстательной железы в организме мужчины
Стоимость и отзывы
Сделать УЗИ тонкого или толстого кишечника можно в государственном медицинском учреждении бесплатно или в частном центре. Стоимость обследования представлена в таблице.
| Город | Цена, рубли |
| Москва | 500-1500 |
| Санкт-Петербург | 500-2000 |
| Екатеринбург | 450-800 |
| Новосибирск | 500-1000 |
| Средняя стоимость | 487-1325 |
УЗИ — информативный метод диагностики заболеваний кишечника. Он безопасен, может применяться у детей и взрослых. Сделать УЗИ можно в любом медицинском учреждении.
Делитесь своим мнением в комментариях. Расскажите о статье друзьям в социальных сетях.
Виды ультрасонографии кишечника
УЗИ кишечника может выполняться без предварительной подготовки с заполнением кишечных проток контрастным веществом или при полном мочевом пузыре. Внутриполостное исследование проводится при помощи ректального датчика и ультразвукового колоноскопа.
В современной медицине используют два способа обследования тонкого и толстого кишечника:
- Трансабдоминальное УЗИ – во время процедуры сканером «просвечивают» переднюю брюшную стенку. Обследование проводится в три этапа. С его помощью проверяют состояние тонкого и толстого кишечника (слепая, ободочная, сигмовидная кишка).
- УЗИ прямой кишки (трансректальное) – один из самых эффективных методов выявления злокачественных новообразований в прямом отделе кишечника. При помощи ультрасонографии оценивают состояние около кишечного пространства, состояние, размер и форму кишечных стенок, определяют стадию развития патологических новообразований (изменения в лимфатических узлах, образование свищевых ходов, прорастание опухолей сквозь слизистую и мышечную ткань кишки, устанавливают границы их распространения).
Как проводится трансректальное УЗИ?
Самая оптимальная поза при обследовании – лежа на боку с согнутыми в коленях ногами. Она способствует расслаблению мышц сфинктера и безболезненному введению в прямую кишку ректального датчика. Далее врач тщательно изучает заднепроходный канал, структуру и строение прямой кишки.
Техника проведения
Ультразвуковое обследование кишечника проводится иначе, чем осмотр плотных органов. Чтобы ультразвук задержался на стенке кишки, ее нужно заполнить водой. Существует несколько способов проведения процедуры.
- Трансабдоминальный. Наиболее часто используемый метод УЗИ, для которого и требуется заполнение кишечника жидкостью. Осмотр врач делает через брюшную стенку.
- Эндоректальный метод УЗИ кишечника подразумевает осмотр через прямую кишку. Обладает большей точностью, не требует введения жидкости. Но объем исследования ограничен, возможно осмотреть лишь толстый кишечник.
- Трансвагинальный метод. Осмотр производится через влагалище. Используется только у взрослых женщин, когда недоступны другие способы.
Трансабдоминальное УЗИ проводится трехэтапно. Сначала пациента осматривают натощак с пустым кишечником. Затем с помощью клизмы кишку заполняют водой, снова делают осмотр. Последний этап — осмотр после выведения жидкости.
При эндоректальном способе пациента укладывают на бок, датчик вводят через прямую кишку. Врач осматривает доступную часть кишечника, извлекает датчик.
Трансректальное УЗИ ТРУЗИ
Более информативный метод, в сравнении с предыдущим. Подача ультразвуковой волны через стенку прямой кишки позволяет получить более четкую картину органа, с точностью определить локализацию и площадь воспалительных процессов и выявить опухоли разного размера. Однако в этом случае требования к подготовке жестче, есть и противопоказания.
Подготовка к трансректальному УЗИ
Если мужчина будет соблюдать правила подготовки – удастся получить более точную картину происходящих в органе изменений. Это означает, что врач сможет подобрать наиболее верную тактику лечения заболевания.
Краткая памятка пациенту:
- за 1-2 дня до даты исследования исключите из рациона бобовые, капусту и другие продукты, способствующие образованию газов;
- откажитесь от алкоголя;
- вечером и на следующий день сделайте очистительную клизму;
- за час до ТРУЗИ выпейте литр воды;
- если врач дал еще какие-то рекомендации – не пренебрегайте ими.
Не забудьте взять с собой направление на обследование. Если у вас проблемы с недержанием мочи – допускается пить воду по прибытии в клинику, а не дома.
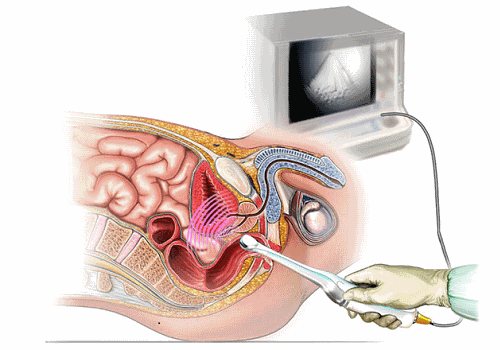
Как делают ТРУЗИ
При трансректальном исследовании датчик вводится в анус, поэтому мужчина должен быть спокоен, не волноваться и выполнять указания врача. Ход мероприятия примерно следующий:
- Пациент снимает одежду и надевает специальный халат.
- Ложится на кушетку на бок, согнув ноги в коленях и подогнув их к животу.
- Врач надевает на датчик презерватив (для профилактики инфекции), смазывает его вазелином.
- Датчик осторожно вводится на глубину 7 см.
- Узист совершает прибором поступательные, наклонные и вращательные движения, в зависимости от конструкции аппарата и вида сканирования.
Изображение тканей простаты выводится на монитор, при необходимости может быть распечатано.
Диаметр датчика не превышает 2 см, поэтому мужчина, обычно, боли не чувствует
В зависимости от состояния ануса и прямой кишки возможен легкий дискомфорт или позыв к дефекации, на который не нужно обращать внимание. Неприятные ощущения проходят спустя 10-15 минут после манипуляций
Ректальное УЗИ позволяет зафиксировать даже незначительное увеличение размеров простаты, что важно для ранней диагностики простатита и аденомы предстательной железы. Также врачу отчетливо видна и шейка мочевого пузыря
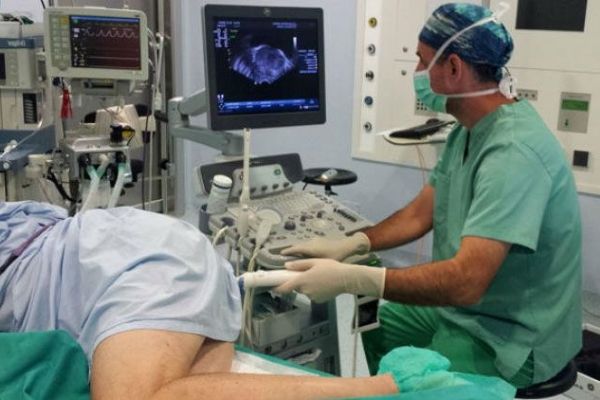
Ход процедуры УЗИ прямой кишки ректальным датчиком
Правильная подготовка пациента к процедуре играет важную роль, так как позволяет провести максимально эффективное и качественное исследование стенок органа. Этапы подготовки зависят от вида УЗИ. Перед выполнением трансабдоминального УЗИ (через передне-боковую стенку живота) рекомендуется выполнить следующие действия:
- не есть в течение 6 часов;
- не употреблять продукты, образующие газ в кишечнике: кисломолочная продукция, свежие фрукты, овощи, бобовые, спиртное, газированные напитки в течение 2−3 дней;
- выпить 1 литр воды без газа и сахара за 1 час до процедуры (4−5 стаканов), чтобы наполнить мочевой пузырь;
Требования подготовки пациентов, которым назначили эндоректальное обследование, отличаются. Им перед УЗИ необходимо:
- не употреблять пищу и жидкости в течение 6 часов;
- полностью опорожнить кишечник для визуализации стенок прямой кишки. Для этого врач назначает очистительную клизму или слабительные препараты. Клизму ставят накануне вечером, желательно два раза;
- опорожнить мочевой пузырь.
Ультразвуковая диагностика основана на способности волн проходить через кожу, органы и отражаться от них. С помощью компьютера скорость, с которой ультразвук отражается, переводится в изображение. Так врач может увидеть и оценить состояние внутренних органов.
Ультразвуковое исследование тонкого и толстого кишечника представляет определенную трудность. Дело в том, что кишки заполнены воздухом, а ультразвук от него сразу отражается. Осмотреть можно только кишечную стенку при выполнении ряда условий.
В зависимости от предполагаемого заболевания назначают УЗИ тонкого или толстого кишечника, реже смотрят все полностью.
УЗИ ректальным датчиком проводится при соответствующей подготовке пациента. За три дня до процедуры необходимо сесть на бесшлаковую диету, употреблять соки и бульоны. Перед обследованием необходимо опорожнить кишечник с помощью очистительной клизмы. Для диагностики состояния простаты следует наполнить мочевой пузырь, выпив 3-4 стакана воды.
Для проведения исследования прямой кишки пациента укладывают на кушетку на бок, колени следует подтянуть к животу. Смазанный гелем датчик вводится в кишку на глубину 6 см. Изображение выводится на монитор аппарата, давая врачу возможность для наблюдения. Устройство посылает ультразвуковые сигналы сквозь стенку кишки в предстательную железу и, получая их обратно, составляет общую картину состояния органа. Длится процедура около тридцати минут. По завершению ТРУЗИ вам выдадут распечатку анализа полученного изображения.
Процедура подготовки
Особое внимание уделяется предварительным мероприятиям до процедуры, что включает следующую подготовку:
- за несколько дней исключить из рациона жирную и грубую пищу, сильногазированные напитки, сдобу, фрукты;
- допускается меню из куриного мяса и рыбных блюд, овощей, круп;
- накануне процедуры последнее употребление пищи должно быть за четыре часа до сна;
- при повышенном газообразовании следует принять активированный уголь или эспумизан;
- перед сном следует опорожнить кишечник с использованием послабляющего средства или очистительной клизмы.
Трансректальное УЗИ выполняется сутра натощак после наполнения мочевого органа. Пациента располагают на кушетке и просят повернуться на левую боковую сторону, колени подтянуть к животу.
Размер сканирующего датчика имеет в диаметре 2см, поэтому болезненных ощущений его введение в кишечный просвет не доставляет. На датчик предварительно надевается одноразовый защитный чехол, который обрабатывается смазочным веществом для более легкого введения.
Процедура обследования длится четверть часа, по окончании которой врач выполняет расшифровку полученных данных с обсчетом следующих параметров обозреваемого органа:
- толщины;
- ширины;
- длины;
- массы;
- объема;
- однородности структуры;
- степени эхогенности тканей;
- формы;
- состояния сосудистого тока, питающего орган.
От качества подготовки к исследованию зависит его информативность. Обычно специалисты сначала смотрят прямую кишку через переднюю брюшную стенку, а затем проводят ректальное исследование. Выраженный метеоризм усиливает вероятность появления артефактов, поэтому пациентам рекомендуется за несколько дней до процедуры соблюдать несложную диету.
Из рациона необходимо исключить следующие газообразующие продукты и напитки:
- свежие овощные и фруктовые соки;
- капусту;
- сдобу;
- свежий хлеб;
- растительную клетчатку;
- молочные продукты;
- газированные напитки;
- виноград;
- яблоки;
- бобовые.
Дополнительно рекомендуется употреблять ферменты, которые улучшают переваривание пищи и нормализуют работу органов пищеварения. Для выведения токсинов и шлаков, а также других вредных веществ поступающих с пищей и способных провоцировать метеоризм, назначаются сорбенты. Исследование лучше проводить натощак. Во время подготовки к диагностике питаться нужно легкими блюдами, еда должна быть нежирной.

Очищение кишечника является одним из главных этапов подготовки к ультразвуковому исследованию. В зависимости от метода УЗИ возможно использование клизмирования или приема специальных препаратов, очищающих толстый кишечник. Одним из таких средств является Фортранс. Благодаря своей высокой эффективности очищения петель кишечника от каловых масс, этот препарат назначают перед многими оперативными вмешательствами. Он выпускается в виде порошка, который необходимо развести в определенном объеме воды и выпить за несколько приемов.
Фортранс в готовом виде имеет сладко-соленый вкус, из-за чего некоторым больным тяжело его пить в полном объеме. Чтобы предотвратить появление тошноты, разрешается заедать жидкость долькой лимона. Эффект очищения наступает на следующий день и может продолжаться в течение суток.
Информативность УЗИ прямой кишки во многом зависит от качества применяемого оборудования и профессионализма специалиста, который проводит исследование. Обращайтесь только к проверенным докторам, которые работают по лицензии, в клиниках с хорошей репутацией. Если специалист будет некомпетентен, существует большая вероятность того, что он не сможет обнаружить первые признаки заболевания, включая симптомы колоректального рака, который может быстро метастазировать без соответствующего лечения.
Подготовка к обследованию
Помешать визуализации органа могут газы и каловые массы, которыми наполнен кишечник, поэтому необходимы подготовительные мероприятия.
За трое суток до исследования необходимо увеличить употребление жидкости, исключить из рациона питания продукты, которые повышают газообразование:
- Бобовые.
- Овощи и фрукты в свежем виде.
- Молоко.
- Молочнокислые продукты.
- Сладости.
- Кофе.
- Алкоголь
- Газированная вода.
Прием питания должен быть до 6 раз малыми порциями.
Можно употреблять:
- Безмолочные каши.
- Нежирное отварное мясо птицы, говядину.
- Обезжиренный сыр.
- Одно яйцо в день.
- Слабо заваренный чай.
Следует принимать лекарственные препараты для улучшения пищеварения: «Мезим», «Фестал», против образования газов: «Инфакол», «Активированный уголь».
Перед процедурой следует сделать очистительную клизму, принять рекомендуемые врачом препараты со слабительным эффектом. Очищается кишечник двумя литрами холодной воды. Процедуру проводят 2 раза. При назначении процедуры на вторую половину дня в третий раз пациенту ставят клизму утром.
В день исследования
За 6 – 8 часов до исследования запрещается прием пищи и питья, спазмолитиков, использование жевательной резинки.
УЗИ кишечника нуждается в предварительной подготовке пациента. Процедура становится достоверной, если убрать из полости кал и устранить вздутие газами. Очищение проводится специальной временной диетой, клизмами, приемом слабительных препаратов.
Диета назначается на предшествующие 2-3 дня. Из рациона потребуется убрать продукты, раздражающие и раздувающие кишечник. К ним относятся:
- цельное молоко, каши на молоке;
- свежая выпечка, ржаной хлеб;
- овощи и фрукты;
- бобовые;
- острые приправы, соленья;
- жирное мясо, рыба, колбаса.
Поглощению шлаков и газов способствуют лекарственные препараты-энтеросорбенты:
- активированный уголь;
- Смекта;
- Полисорб;
- Энтеросгель;
- Эспумизан.
Последовательность подготовки зависит от планируемого способа осмотра.
Перед трансабдоминальным УЗИ необходимо:
- поставить очистительную клизму на ночь;
- за 6 часов до исследования нельзя употреблять пищу и пить, опорожнять мочевой пузырь и кишечник, запрещается сосать леденцы, курить, жевать резинку;
- чтобы наполнить мочевой пузырь, нужно выпить воды примерно литр и не опорожняться, пока не закончится исследование.
Если предполагается только эндоректальный осмотр, необходим очищенный кишечник, специального наполнения мочевого пузыря не потребуется. При планировании обоих способов исследования нужно подготовиться по полной схеме.
При подготовке к ректальному УЗИ нужно сделать очистительную клизму, чтобы врач смог ввести датчик в анальный канал. Никаких диет и ограничений в питании не требуется. Перед определением остаточной мочи мочевой пузырь должен быть наполнен.
Обследование не проводится при острых прямокишечных патологиях – геморрое, анальной трещине, опухолях. Во время критических дней женщинам исследование проводится только по экстренным показаниям.
Особенности проведения медицинской манипуляции
Исследование не вызывает особых сложностей. Датчик вводится в задний проход на глубину от 12 до 18 сантиметров. Глубина определяется с помощью шкалы, имеющейся на приспособлении.
Пациент должен лечь на бок, согнуть колени к животу. Доктор осуществляет аккуратное введение зонда (на датчик надевается презерватив, чтобы предотвратить повреждение слизистой оболочки). В процессе манипуляции датчик поворачивается в разные стороны, что позволяет оценить все стороны.
Во время ультразвукового исследования доктор исследует следующие параметры: нахождение кишки относительно матки и мочевого пузыря (у женщин), железистого органа и семенных пузырьков (у мужчин).
Учитывается толщина кишечника, длина внутреннего органа, количество стенозных слоев, параметры эхогенности, структуру лимфоидной ткани. Затем все полученные результаты сравнивают с показателями нормального органа.
Эндоректальное исследование – это не совсем приятная, но нужная процедура, которая позволяет выявить многие заболевания, соответственно, назначить адекватное и своевременное лечение.
Что можно обнаружить
При выполнении УЗ-исследования прямой кишки врачом выявляются следующие параметры:
- толщина кишки;
- длина исследуемых частей кишечника;
- какова эхогенность каждого отдела или участка;
- количество слоёв;
- в каком состоянии лимфоузлы, а также другие ткани.
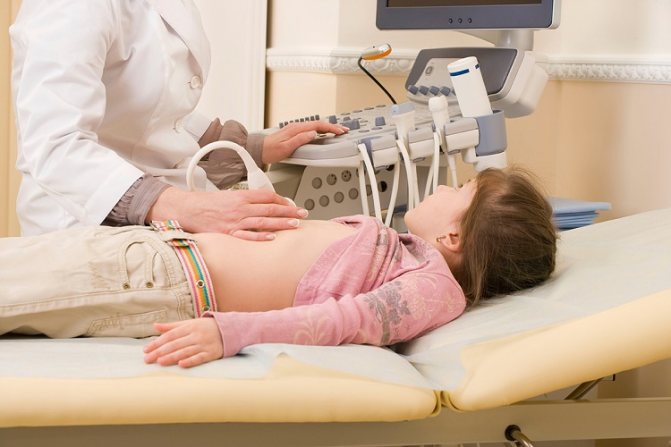
УЗИ детям может назначаться в любом возрасте
При расшифровке получаемого изображения медику необходимо оценить, как расположен орган по отношению к половым органам. Для мужчин определяются семенные везикулы с предстательной железой, а у женщин – влагалище с маткой. Ориентирами при выполнении УЗИ служат половые органы.
Опытный врач учитывает, что при проведении исследования разными методами результаты отличаются. При трансабдоминальном способе лимфоузлы в норме не обнаруживаются, а при ректальном видны параректальные периферические органы.
При проведении такой диагностической процедуры могут быть выявлены следующие патологии:
- Воспалительный процесс, затрагивающий червеобразный отросток. Определяются при этом и сопутствующие осложнения.
- Опухоли. Зачастую визуализируются и их метастазы.
- Колит. При этом заболевании воспаляется слизистая толстого кишечника. Патология может развиться вследствие образования язв, что выявляется при исследовании.
- Раковые новообразования.
- Синдром раздражённого кишечника.
- Заражение паразитами.
- Запоры, имеющие разное происхождение.
- Появление излишней жидкости в полости брюшины.
- Неправильное расположение, смещение кишечника.
При обострении геморроя врач обязательно увидит это отклонение. При кишечном кровотечении исследование укажет на наличие какой-то жидкости, притом, что она в норме должна отсутствовать.
Бужирование прямой кишки
Не для каждого человека, который прошел операцию по удалению геморроя, все складывается удачно, и он может забыть обо всех проблемах уже через одну или две недели.
Часто бывают ситуации, когда через некоторое время (вплоть до месяца) даже после обычной перевязки узлов акт дефекации становится болезненным, а стул выглядит хоть и оформленным, но тонким.
Если такой человек обратится к врачу, то ему назначат бужирование прямой кишки.
Процедурой бужирования называют введение в полые органы инструментов трубчатой формы, а целью бужирования является расширение этих органов.
Обычно в качестве инструментов выступают трубки из резины, синтетического материала или металла разной длины, которые хирург вводит на определенную глубину в кишку под общим или местным обезболиванием.
Повтор процедуры и постепенное увеличение диаметра бужа позволяет расширить анальный канал и предотвратить его повторное сужение.
Для прямой кишки в современной медицине эффективно выполняется пневмобужирование, которое представляет собой расширение анального канала при помощи раздуваемого баллона. Такая процедура выполняется при высоком сужении кишки (т. е.
далеко от ануса). Анестезия в данном случае применяется местная, сакральная (анестетик будет блокировать импульсы от копчикового сплетения). Для достижения требуемого эффекта необходимо повторение процедуры через каждые 2-3 недели.
Показания для бужирования
Проведение данной манипуляции рекомендуется в случае сужения прямой кишки, которое обусловлено:
- воспалительными заболеваниями;
- травмами;
- опухолями;
- врожденными стриктурами;
- хирургическим вмешательством из-за геморроя;
- химическим повреждением промежности или прямой кишки;
- болезнью Крона;
- туберкулезом кишечника;
- парапроктитом;
- длительной амебной дизентерией;
- актиномикозом прямой кишки.
Сужения анального канала как следствие операции по устранению геморроидальных узлов обусловлено применением местной, а не сакральной или общей анестезией, в результате чего кишка недостаточно расслабляется.
Еще одной причиной развития может быть то, что хирург в процессе операции оставил недостаточный объем слизистой между удаляемыми узлами.
Также сужение анального канала возможно из-за индивидуальных особенностей организма человека.
Подготовка к проведению процедуры
В первую очередь следует обратить внимание на особенности, связанные с манипуляцией бужирования прямой кишки. Специалисты отмечают следующие особенности:
1) перед осуществлением описываемой процедуры специалисты строго настаивают на необходимости очищения прямой кишки с помощью клизмы вечером перед операцией;
2) вместо касторового масла можно использовать какое-нибудь слабительное. Чаще всего в данном качестве выступает порошок сернокислой магнезии или касторовое масло, однако их применение необходимо согласовать со специалистом;
3) после этого требуется сделать так, чтобы промежуток времени между последним употреблением пищи и непосредственно началом процедуры бужирования прямой кишки составлял не менее шести часов. Употребление жидкости допускается не позднее, чем за три-четыре часа до манипуляции.
Как делать бужирование прямой кишки после операции
Процедура проводится в соответствии с определенным алгоритмом.
Вмешательство начинается с того, что в условиях общей или каудальной анестезии хирург вводит в анальное отверстие палец, предварительно смазанный при помощи вазелина или глицерина.
Безусловно, должна использоваться специальная перчатка, поскольку именно по тактильным ощущениям определяется степень сужения канала. Но не только это имеет значение при осуществлении вмешательства в прямую кишку, важны и анатомические особенности пациента.
В соответствии с фактическим диаметром канала, хирург подбирает специальный буж. При этом инструмент должен быть немного шире, чем канал.
В инструмент постепенно и чрезвычайно аккуратно подается воздух.
Это действие осуществляется до предельных размеров бужа, но так, чтобы исключить риск последующего травмирования системы ЖКТ в целом и прямой кишки в частности.
Профессиональный подход при осуществлении данной процедуры, как во время ее выполнения, так и впоследствии, гарантирует, что пациент будет избавлен от возникновения каких-либо просто неприятных или болезненных ощущений.
Чтобы бужирование прямой кишки было проведено на абсолютно корректно, нужно учитывать, что инструмент должен находиться в прямой кишке в течение не менее получаса. Это необходимо для закрепления полученного результата.
Затем буж вынимается, так же аккуратно и медленно, чтобы полностью исключить получение механических травм и других повреждений. В случае необходимости, после согласования с врачом, спустя несколько недель процедура бужирования геморроя повторяется.
Необходимое количество процедур может определить только специалист.
Трактовка результатов
В УЗИ прямого отдела кишки орган оценивают по следующим параметрам:
- Локализация прямой кишки относительно смежных структур, в частности, половых органов: у мужчин – по отношению к простате и семенным пузырькам, у женщин – по отношению к матке и прилегающим к ней трубам. Ампула прямой кишки нижним отделом у мужчин должна прилегать к простатической железе, у представительниц прекрасной половины человечества – к влагалищу. В своей средней части ампула имеет параллель с семенными везикулами или с шейкой матки в соответствии с полом пациента. Верхнеампулярный отдел соответствует локализации над семенными пузырьками у тех, кто наделен этими структурами, у женщин соответствует дну матки. Менопауза определяет некоторую атрофию половых органов, и тогда ориентиры могут смещаться.
- Для уточнения состояния органа оценивают толщину его стенок, так как возможны слизистые и подслизистые патологические процессы.
- Для различных отделов прямой кишки приняты усредненные значения их протяженности, что учитывают при их измерении.
- Так как прямая кишка фактически к моменту исследования заполнена воздухом, предоставляется возможным оценить лишь эхогенность ее стенок. Но и это может помочь установить диагноз, так как патология может быть и в эпителиальной выстилке данного отдела пищеварительного тракта, и в его мышечном слое.
- УЗИ ректально визуализирует и рядом расположенные лимфатические узлы, которые могут быть воспалены или увеличены при ряде заболеваний, в частности, при онкологических процессах.
Ввиду высокого распространения рака прямой кишки появилась необходимость в скрининговом обследовании населения. Показана диагностическая процедура лицам с отягощенной наследственностью, достигшим определенного возраста, признанным в ректальной хирургии критическим. Проводят УЗИ через прямую кишку в данных случаях, так как это позволяет обнаружить рак в самых начальных этапах его развития. Трансабдоминальное исследование обнаруживает опухоль только в тех случаях, если она заполнила орган приблизительно на одну треть.
Получаемые результаты
При расшифровке данных, полученных путём ультразвукового исследования, врач оценивает следующие показатели:
- расположение прямой кишки относительно полового органа;
- толщину стенок;
- количество слоёв стенки кишечника;
- эхогенность стенок;
- состояние тканей и лимфатических узлов.
Если в ходе проведения УЗИ ректальным датчиком были выявлены подозрительные уплотнения стенок кишечника, врач может назначить проведение биопсии, как и в случае обнаружения патологий предстательной железы.
Отзывы о ТРУЗИ показали, что исследование является информативным, а его результаты точны и достоверны.
После проведения УЗИ кишечника врач определяет, что показывает снимок. Оценивается состояние кишечной стенки, длина и ширина органа, расположение петель.
Вариант нормы
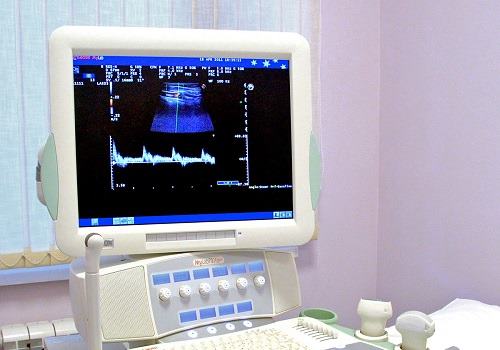
Здоровый кишечник имеет форму полого цилиндра. У тонкой кишки контуры ровные и гладкие, диаметр от 3 до 6 см. Длина ее около 2 метров. Толщина стенки не более 7 мм.
Толстая кишка имеет диаметр 6-8 см, длину чуть более 2 метров. Стенка ее образована пятью слоями, толщина которых достигает 1 см. Толстая кишка не ровная, а имеет перетяжки, которые называются гаустры.
Вокруг прямой кишки видны группы лимфоузлов размером не более 5 мм. Также оценивается расположение прямой кишки относительно простаты у мужчин и матки у женщин.
УЗИ тонкой и толстой кишки выявляет различные заболевания — воспаления, опухоли, аномалии развития:
- Воспаление тонкой кишки — энтерит. Отмечается утолщение ее стенки, на снимке кишка становится более темной.
- Воспаление толстой кишки — колит. Стенка утолщается, на снимке выглядит более темной.
- Кишечная непроходимость. Может возникать в обоих отделах. Петли кишечника хорошо видно на УЗИ — они входят одна в другую или завязываются узлом. В зоне непроходимости отсутствует сократительная активность.
- Болезнь Гиршпрунга. Это врожденная аномалия развития, при которой длина кишечника увеличивается на несколько метров. Это вызывает застой каловых масс. Отмечается пневматоз органа — избыточное количество воздуха в его просвете.
- Тромбоз мезентериальных сосудов. Нарушается питание тканей. На снимке видны расширенные петли кишки, отсутствует перистальтика.
- Неспецифический язвенный колит. Контуры толстой кишки нечеткие, перистальтика снижена. Имеется повышенная пневматизация — орган заполнен воздухом.
- Болезнь Крона. Толстый отдел кишечника раздут. Стенка утолщена, перетяжки не видны.
- Аппендицит. Это воспаление отростка слепой кишки. Он становится вздутым, отечным, в его просвете видно скопление жидкости.
- УЗИ видит рак любых отделов кишечника. Злокачественные новообразования представлены утолщениями кишечной стенки с нечеткими контурами. На снимке они более светлые, чем остальные ткани.
Иногда для уточнения диагноза требуется проводить дополнительные методы исследования — ирригоскопия, колоноскопия, ректороманоскопия. Можно ли сделать УЗИ кишечника вместо колоноскопии, зависит от предполагаемого заболевания.
УЗИ не дает информации о состоянии слизистой кишки. Ее можно увидеть только при колоноскопии. Поэтому, если врач предполагает язвенный колит, лучше выбрать эндоскопический метод обследования.
Показания к трансректальному УЗИ простаты
Трансректальное УЗИ предстательной железы является достоверным методом диагностики заболеваний простаты. Оно является предпочтительным методом исследования, особенно при подозрении на онкологический процесс. Тем не менее назначение ТРУЗИ не означает, что имеется рак. Поэтому не стоит заранее паниковать и делать поспешных выводов. Стоит знать, что при абдоминальном доступе ультразвуковые волны проходят через множество тканей (кожу, жировую клетчатку, мышцы). Только после этого они попадают на предстательную железу. Поэтому диагностика патологий затрудняется, тем более если пациент имеет избыточный вес. Трансректальное УЗИ простаты позволяет в несколько раз сократить расстояние от датчика до исследуемого органа. Ведь предстательная железа граничит с прямой кишкой. Показаниями к ТРУЗИ являются следующие состояния:
- Доброкачественные образования простаты. Это патология довольно распространена у пожилых мужчин. По статистике, аденома предстательной железы встречается практически у каждого второго представителя сильного пола после 50 лет.
- Рак простаты. При подозрении на онкологическое заболевание ТРУЗИ является основным методом диагностики. Это объясняется тем, что под контролем ультразвукового исследования выполняется пункция органа. Таким образом, врач оценивает УЗИ-картину и выполняет прицельную биопсию. То есть производит забор материала (тканей) из патологических очагов.
- Подготовка к оперативным вмешательствам на простате.
- Мужское бесплодие. Часто неспособность к оплодотворению развивается на фоне хронического воспалительного процесса – простатита.
Трансректальное УЗИ предстательной железы проводится, если пациент жалуется на боли в лонной и паховой области, отдающие в задний проход. Также данное исследование выполняют при нарушении мочеиспускания и семяизвержения, импотенции.

Показания и противопоказания
В целом противопоказания к ультразвуковому исследованию не существуют. К относительным противопоказаниям относятся:
- Инфекции в остром периоде.
- Поврежденные кожные покровы живота.
- Неадекватность пациента.
Ультрасонографию назначают при подозрении на заболевание кишечника. На это указывают жалобы пациента и симптомы при осмотре:
- урчание в животе, вздутие;
- неопределенные боли в животе;
- запоры или диарея;
- изменение цвета стула, появление в нем крови;
- обнаружение врачом уплотнений при осмотре живота;
- признаки воспаления в анализе крови.
Терапевт или гастроэнтеролог проверяет данные предварительного обследования, по необходимости назначает УЗИ. Реже процедура назначается для контроля за пациентами с хроническими заболеваниями, отслеживания динамики развития болезни.