Что представляет собой лонное сочленение?
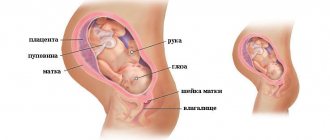
Чтобы понять суть преобразований, затрагивающих лонное сочленение (лобковый симфиз) во время беременности, необходимо знать, как устроен таз. С помощью суставов 2 тазовые, крестцовая и копчиковая кости соединены в кольцо, которое образует полость таза. Лонное соединение расположено вертикально по срединной линии и располагается спереди от мочевого пузыря и сверху от наружных половых органов.
Сочленение является полуподвижным. Поверхности костных структур в симфизе покрыты тонким гиалиновым хрящом, позволяющим смещаться им относительно друг друга в различных направлениях на 1-3 мм. Во время беременности хрящ реагирует на выделяющийся в большом количестве гормон релаксин и становится очень подвижным, способствуя подстройке размеров костей, и создает необходимые условия для развития и последующего рождения малыша.
Если же гормона вырабатывается слишком много, то сочленение может становиться разболтанным и в области лобка появляется тянущая боль. А сильно выраженный болевой синдром может указывать на развитие воспалительного процесса в сочленении — симфизите. Под воздействием гормона релаксина хрящи становятся чрезмерно мягкими и расстояние между костями может увеличиваться более, чем на 0,5 см. Кроме того, патология может также осложняться разрывом.
Исследуемые органы и показания к проведению УЗИ малого таза
Неудивительно, что для обследования органов малого таза женщинам назначают именно УЗИ. С его помощью проводится диагностика яичников, матки, мочевого пузыря, а также определяется беременность на раннем сроке.
Обычно терапевт или гинеколог выдает направление на ультразвуковое исследование при нарушениях менструального цикла, болях в нижней части живота, кровотечениях и различных выделениях, подозрении на образования в маточных трубах, яичниках и на шейке матки (кисты, эндометрит, опухоли). Посредством такого обследования органов малого таза можно выявить камни в почках, заболевания моче- и желчевыводящих путей.
Подготовка непосредственно перед исследованием:
- перед трансабдоминальным УЗИ рекомендуется наполнить мочевой пузырь (то есть за некоторое время выпить примерно литр воды);
- перед трансвагинальным ультразвуковым исследованием, напротив, следует опорожнить мочевой пузырь.
Если вам назначено трансвагинальное или трансректальное УЗИ, обязательно сообщите врачу об аллергии на латекс (если таковая имеется).
Строгих противопоказаний к проведению УЗИ малого таза нет.
Как мы уже указывали, наиболее наглядными будут результаты УЗИ, проведенного в первые семь–десять дней менструального цикла. Это актуально как для исследования матки и придатков, так и для диагностики поликистоза и прочих заболеваний. При подозрении на миому матки обследование нужно делать сразу после окончания менструации. Эндометриоз определяют перед менструацией. Для мониторинга фолликулогенеза (при планировании беременности и в других случаях) проводят трансвагинальное УЗИ на пятый, девятый и 14–17 дни менструального цикла. Возможны сдвиги сроков проведения в конкретных случаях, в зависимости от продолжительности цикла.
Профилактический осмотр у гинеколога, включающий ультразвуковое исследование, нужно проходить не реже одного раза в год, а при возникновении каких-либо симптомов и нарушений нормального цикла сразу обращаться к врачу.
Во время беременности, помимо исследования, на котором ее наличие было определено, обязательным является также прохождение УЗИ в каждом триместре:
- I триместр (11-14 недель) — так называемая генетическая процедура;
- II триместр (18-21 неделя) — скрининговая;
- III триместр (30-34 недели) — с допплеровским исследованием кровотока.
УЗИ, проведенное в I триместре, в совокупности с анализом крови на биохимические маркеры показывает, попадает ли пациентка в группу риска по генетическим патологиям плода. На ультразвуковом исследовании, выполненном на сроке от 16 недель, можно узнать пол будущего ребенка. УЗИ в режиме 3D (26–38 недель) позволяет не только определить, соответствует ли развитие плода норме, но даже увидеть черты лица будущего малыша. Процедуру проводит врач-специалист по ультразвуковой диагностике или гинеколог, имеющий соответствующие навыки проведения ультразвуковых исследований.
Проходит обследование следующим образом: пациентка ложится на кушетку, подстелив выданную в кабинете пеленку, обнажает низ живота (для абдоминального УЗИ) или раздевается ниже пояса (для трансвагинальной УЗИ-диагностики). Затем врач смазывает датчик специальным проводящим гелем, наносит этот же состав на кожу пациентки и начинает исследование, которое длится от пяти до 20 минут. Процедура практически безболезненна, исключение составляют случаи острых воспалений органов малого таза. Для трансвагинального УЗИ используют специальный трансдьюсер, имеющий диаметр около 3 см. Его введение не доставляет болевых ощущений. В целях гигиены на наконечник датчика надевают одноразовый презерватив. На него также наносится гель, улучшающий проводимость звуковой волны. Все данные сонолог наблюдает на специальном экране, куда датчик посылает сигнал.
Именно на основании изображения на экране врач ультразвуковой диагностики делает заключения и ставит диагноз. Врач оценивает размеры и эхогенность органов, в частности положение, структуру и размеры матки и ее шейки, размер и расположение яичников, наличие фолликулов, а также образований в матке или придатках, размер мочевого пузыря и его положение, наличие камней в почках и мочевом пузыре. В заключение диагностики врач в письменном или устном виде информирует обо всех показателях и указывает на их соответствие нормам, а также выражает свое мнение о состоянии здоровья органов малого таза пациентки.
Различного рода отклонения от нормы говорят о наличии тех или иных заболеваний. Так, выявление утолщений стенок шейки матки или маточных труб указывает на риск рака. Видные на сканограммах овальные или круглые образования могут оказаться кистами или фибромами. Уменьшение размеров матки и одновременное увеличение яичников говорит об их поликистозе. Изменения эхогенности могут указывать на миому или эндометриоз. Однако правильно диагностировать болезнь может только специалист.
Результаты анализов, по требованию пациента, могут быть предоставлены как в виде снимков экрана, так и в виде записи всего процесса на диск. К этому должна прилагаться и расшифровка УЗИ — протокол диагностики.
По мнению медиков, эхография в современной медицине — не только один из самых безопасных, но и один из самых достоверных методов диагностики: точность результатов исследований стремится к 100%. При определении фибром яичников этот показатель составляет 90%, а при выявлении кист — до 98%. Но, как мы уже говорили, есть факторы, которые могут повлиять на точность обследования: проведение рентгена с контрастом, наличие лишнего веса, низкое качество используемой техники.
Итак, мы выяснили, кому показано прохождение УЗИ органов малого таза, как часто его нужно проходить, что является показаниями и противопоказаниями к исследованию. Также мы узнали, что эта процедура практически безболезненна и помогает определить не только наличие заболеваний, но и может принести радостную весть о наступлении беременности. Таким образом, УЗИ малого таза — полезная и даже необходимая для женщин всех возрастов процедура. Однако важно выбрать грамотного специалиста, который будет проводить обследование, и медицинский центр с самым современным оборудованием.
* Лицензия на осуществление медицинской деятельности №ЛО-77-01-017450 выдана 5 февраля 2020 года Департаментом здравоохранения города Москвы.
** Лицензия на осуществление медицинской деятельности №ЛО-50-01-009990 выдана 16 августа 2020 года Министерством здравоохранения Московской области.
Рассказываем, о различных видах УЗИ малого таза — обследования, с помощью которого врачи ищут отклонения в работе органов мочевыделительной и половой систем.

Из-за безопасности и высокой точности ультразвуковое исследование очень часто используют для обследования органов, расположенных между тазовыми костями. В первую очередь органов мочеполовой системы. УЗИ малого таза показывает органы в динамике, что упрощает диагностику и позволяет довольно легко найти отклонения в работе.
Когда требуется УЗИ лонного сочленения?
Решение о необходимости УЗИ лонного сочленения при беременности принимает врач в таких случаях:
- тянущие или ноющие боли в области лобка, которые могут возникать как в состоянии покоя, так и при нагрузках во время ходьбы, подъеме по лестнице.
- Крепитация, щелканье, которые слышны во время пальпации.
- Лобковый сустав отекает и деформируется, а также развивается процесс в мягких тканях.
- Походка у женщины изменяется и становится похожей на утиную, а также отмечается скованность в движениях, особенно если нужно отводить бедро в сторону.
- Женщина может испытывать дискомфорт во время интимной близости, проблемы с мочеиспусканием или во время опорожнения кишечника.
- Если в анамнезе у беременной были случаи симфизита, а также если это уже далеко не первые роды.
- Плод весом более 4 кг, беременность, длящаяся более 42 недель.
- Наличие тазовых аномалий развития или приобретенные патологии в области костных сочленений таза.
Однако не только вынашивание ребенка служит причиной расхождения лобкового симфиза. Данная патология может развиться в результате системного заболевания, обусловленного нарушением формирования соединительной ткани, травм лобковых костей, заболеваний почек, а также на фоне гиповитаминоза и гипокальциемии.
Симптомы симфизита
Коварность симфизита в том, что часто боль чувствуется субъективно. К примеру, у женщины может быть серьезное расхождение костей лонного сочленения, а она при этом испытывает слабую боль. Но чаще, наоборот, даже малейшее расхождение дает о себе знать сильными болевыми ощущениями. Поэтому при симфизите при беременности очень важно наблюдение в динамике.
По каким признаками обнаруживается воспаление в лонном сочленении?
- Боль тянущая или периодически стреляющая в области лобка;
- Женщине сложно отвести бедро в сторону, повернуться, встать с кровати;
- Боль при ощупывании в подвздошно-крестцовой области;
- Характерная походка беременных «уточкой», особенно после родов;
- Болевые ощущения при движении и их отсутствие в покое.
Подобные ощущения в слабой форме сопровождают всех беременных, их диагностируют как норму. А вот если у беременной женщины наступают исключительно сильные болевые ощущения, сложно двигаться и невозможно дотронуться до костей таза, то в этом случае уже говорят о воспалительном процессе лонного сочленения.
Эти симптомы обычно появляются в последние недели перед родами. Однако у некоторых беременных женщин дисфункция лонного сочленения может дать о себе знать на ранних сроках, во втором и даже в первом триместре.
Растяжение средней и сильной степени тяжести, разрыв могут дать о себе знать и во время и после родов. Женщина может испытывать боль от абсолютно любого движения. Чаще говорят о том, что сложно самостоятельно встать, подняться и спуститься по лестнице, сесть на стул.
На обычных плановых УЗИ-скринингах врач проблемы расхождения лонного сочленения не смотрит. Однако если боль сильная, то лечащий врач может назначить дополнительный УЗИ. Во время этого сеанса УЗИ будет со всех сторон оцениваться состояние костей таза, лонного сочленения.
Противопоказания
К проведению УЗИ лонного сочленения нет абсолютных противопоказаний. Если же диагностику необходимо провести в период гестации, то стараются ультразвуковое исследование проводить, как можно быстрее, но при этом важно, чтобы процедура оставалась максимально информативной.
Кроме того, если присутствуют раны или очаги воспаления, спровоцированные патогенными микроорганизмами, врач-сонолог может перенести процедуру УЗИ до полной их регенерации, поскольку перечисленные факторы могут исказить результат обследования.
Лонное сочленение при беременности — норма показателей УЗИ
Период вынашивания крохи провоцирует такие изменения, как размягчение и растяжение элементов таза, также возможны их отечность и разрыв. Для подтверждения или опровержения диагноза симфизит назначается УЗИ лонного сочленения. При этом основной целью проведения УЗИ лонного соединения является установление возможного риска его разрыва. Показатели исследования говорят о:
- Наличии или отсутствии расхождения лонных костей.
- Степени симфизита (если таковой имеет место).
- Состоянии (размягчении) мягких тканей и костей в области соединения.
- Наличии и объеме воспалительных процессов в исследуемой области.
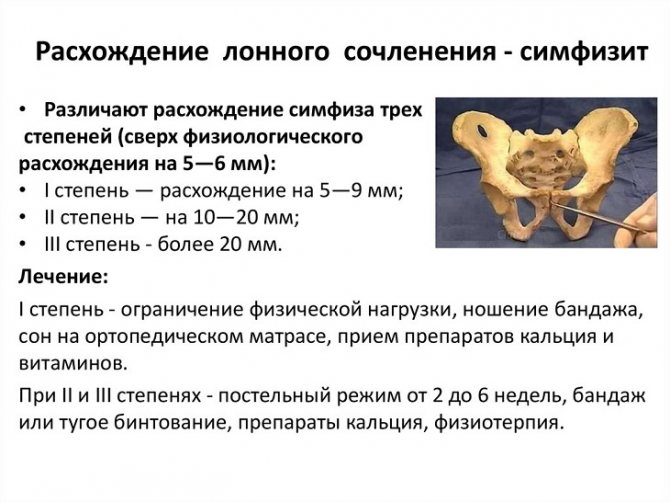
Оценка результатов УЗИ проводится в соответствии со следующими критериями:
- Во время ожидания малыша допустимым растяжением является расхождение лонного соединения до 5 мм. Это показатель нормы.
- Если ширина хряща увеличилась до 6 — 9 мм, врач говорит о первой степени тяжести симфизита.
- При второй степени симфизита растяжение лонного сочленения достигает 10 — 19 мм.
- Третья степень расхождения устанавливается на основании ширины хряще в 20 мм и более. Данное состояние представляет серьезную опасность для здоровья и жизни будущей мамы. В таком случае родоразрешение практически всегда проводится путем кесарева сечения, т.к. риск разрыва симфиза очень велик. При наличии выраженного симфизита контуры лонных костей будут несколько размыты.
Первая и вторая степень расхождения допускает родоразрешение естественным путем. На дородовой период женщине назначается курс витаминов и минеральных элементов, рекомендуется уменьшить двигательную активность, а также носить специальный бандаж.
Как проводится ультразвуковая диагностика?
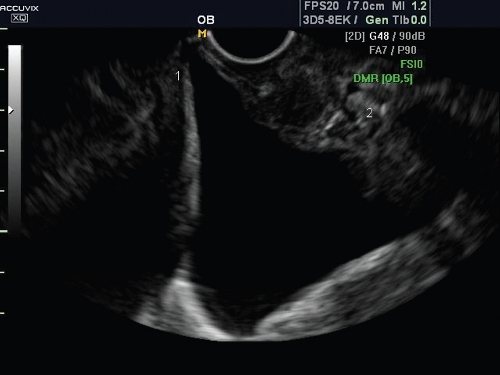
Ультразвук имеет свойство по-разному отражаться от различных тканей. Лонные кости полностью поглощают ультразвуковые колебания в виде волны. Мягкие ткани, соединительнотканные соединения или жидкости внутри симфиза пропускают звук, частично его отражая.
Те сигналы, которые улавливаются датчиком, преобразуются в изображение, показывающее как растяжение лонного сочленения и его размер, так и визуализирующее признаки воспаления.
УЗИ лонного сочленения во время вынашивания ребенка не требует какой-то особой подготовки и может при необходимости выполняться в любое время.
УЗИ проводится на специальной медицинской кушетке в лежачем положении. Диагност наносит специальный гель на водной основе, устраняющий воздушную прослойку, которая мешает прохождению ультразвуковых волн. На аппарате УЗИ появляется изображение обследуемой области, позволяющее поставить точный диагноз.
Как правило, ультразвуковое исследование сочленения проводится за 5-10 минут. То, как делают УЗИ (особенности исследования), не причиняет беременной женщине никаких неудобств во время проведения или после процедуры. По окончании манипуляции она может забрать результаты обследования и приступить к, запланированным на этот день, делам.
Расшифровка ультразвукового исследования
Ультразвуковая диагностика лонного сочленения позволяет произвести замеры расхождения симфиза, а также оценивает состояние соединительнотканных и смежных с ними мягких тканей (исключаются разрывы мышечных волокон, соединительнотканных скреплений скелета, посттравматическое скопление крови).
В норме на мониторе диагност определит четкие очертания лонных костей, при нарушениях состояния костной ткани края изображения будут немного размытыми. В протоколе результатов диагностики сонолог вписывает все показатели и делает их расшифровку. Но он не занимается постановкой диагноза и не дает консультаций по поводу лечения.
Нормы результатов
Если исследование костей таза показывает ширину лонного сочленения, не превышающую 6 мм, то это считается хорошим показателем при нормальном протекании беременности. Но этот показатель является достаточно спорным, и некоторые диагносты утверждают, что на последних сроках вынашивания ребенка даже 8-9 мм может считаться нормой.
Согласно международным стандартам выделяют такие степени симфизита:
- когда расширение достигает 6-8 мм, то имеет место первая степень патологического процесса.
- Если расхождение составляет 8-10 мм, то ставят вторую степень симфизита.
- Если же область сочленения лона расходится более, чем на 10 мм, то диагностируют третью степень расширения.
При проведении УЗИ у большинства пациенток в расшифровке указывают первую степень расширения (около 75% случаев), намного реже встречается вторая степень (15% случаев) и совсем редко обнаруживают самую тяжелую степень (10% случаев).
Степень расширения лонного сочленения
От степени расширения лонного сочленения зависит не только общее самочувствие беременной, но и выраженность симптоматики, включая хромоту. Кроме того, этот показатель непосредственно сказывается на выбранной тактике лечения и последующем родоразрешении.
Первая и вторая степень расхождения (до 10 мм) вынуждает женщину принимать препараты, содержащие кальций, а также поливитамины. Кроме того, беременной рекомендуют носить специальный предродовый бандаж. При таких степенях патологического процесса обычно допускается естественное родоразрешение, которое благополучно заканчивается.
Если в результате обследования ставится третья степень расширения (более 10 мм), то тактика ведения такой беременной практически ничем не отличается, как и в случае первой/второй степени, — прием поливитаминов, препаратов кальция и ношение бандажа. Но поскольку во время родов имеется риск полного разрыва симфиза, то таким женщинам рекомендована операция искусственного родоразрешения.
Если подобная патология диагностируется на УЗИ после родов, то женщина должна и дальше принимать препараты и носить специальный тазовый бандаж еще 2-3 месяца, а также для контроля регулярно делать УЗИ. В большинстве случаев прогноз благоприятный — наступает полное выздоровление. Но иногда может понадобиться хирургическое вмешательство, во время которого иссекают излишки соединительной ткани симфиза.

Какая патология лонного сочленения встречается наиболее часто?
Довольно часто у беременных во второй половине срока возникают патологические процессы в области симфиза. При увеличенных размерах плода или плаценты, а также значительном увеличении веса матки повышается нагрузка на кости таза, симфиз. Сочленение лонных костных структур на фоне гормональных изменений становятся мягким или расширяется.
Не только вынашивание ребенка может провоцировать проблемы в области лонного сочленения, но также и вызывать развитие воспалительного процесса — симфизит. Такое заболевание также может быть диагностировано у спортсменов-бегунов, поскольку во время тренировок связочный аппарат сочленения у них постоянно находится в напряжении.
По мере развития патологического процесса болевой синдром может усиливаться, становясь все более выраженным. Боль проявляется не только при ходьбе, но также и в пассивном состоянии (сидя или лежа). Если при беременности был диагностирован симфизит, то существует риск разрывов во время естественного родоразрешения, поэтому может быть показано кесарево сечение.
На благополучии малыша симфизиопатия никак не сказывается. Вскоре после родов эта проблема у матери проходит самостоятельно. Бороться с симфизиопатией во время беременности довольно сложно и практически невозможно от нее избавиться. Но можно попытаться максимально уменьшить дискомфорт, который она доставляет.
Анатомическое строение у мужчин и женщин
Строение лобкового симфиза у мужчин и женщин практически не отличается. По сути данная область является место сочленения тазовых костей, которые присутствуют у человека независимо от половых различий. Сращение костных структур обеспечено хрящевым диском волокнистой структуры. Внутри полости располагается жидкость. Лобковый симфиз относится к малоподвижным суставам. Нередко врачи диагностируют воспалительные и дегенеративные процессы.
Сочленение имеет плотную фиксацию, обеспеченную связочным аппаратом. В мужском организме к данному костному образованию прикрепляется половой член. При нормальном положении симфиза, его расхождение может быть до 10 мм. Однако по медицинским показаниям, следует придерживаться 5 мм, а все что выше уже является приближением к отклонению. У женщин очень часто фиксируется воспаление симфиза на фоне растяжения после беременности. У мужчин фиксируются как травмы, так и остеомиелит. В результате лонное сочленение воспаляется, диагностируются дистрофия, болевые ощущения.