Не нашла такую темку, если уже где-то есть, то прошу модераторов эту удалить.
Надеюсь эта информации поможет другим мамочкам, т.к. мне самой важно уметь читать анализы, чтобы понимать, что происходит с моим ребенком. Пока у нас идет период частых болезней, то всё помню, но после длительного перерыва приходится снова искать в интернете данные о нормах для детей и расшифровку отклонений от этих норм.
Чтобы не писать много лишнего (и страшного), оставлю те показатели и объяснения, которые относятся к стандартным детским болячкам (сопли, кашель, температура, понос, рвота), и сводятся к тому:
— нужен ли антибиотик, или врач просто перестраховывается «на всякий случай»,
— достаточно ли я пою ребенка (что особенно актуально при длительной температуре или поносе/рвоте)
— на какой стадии болезнь (есть ли резерв у организма или уже отдает последнее).
Все другие страшилки (болезнь сердца, заболевания крови, коклюш, эпидемический паротит и пр.) оставила за кадром — дай Бог, нам это всё не понадобится. ))))
1. Гемоглобин
Количество гемоглобина скажет о состоянии возможной анемии. Анемия опасна неполучением органами и отдельными тканями кислорода
2. Эритроциты:
- недостаток жидкости в организме; .
3. СОЭ — Скорость оседания эритроцитов. Показатель, использующийся для определения патологических состояний.
Высокая скорость оседания наблюдается при воспалениях, инфекциях, интоксикации организма.
4
.
Лейкоциты отвечают за иммунитет ребенка.
Повышение уровня лейкоцитов выше нормы возникает при острых инфекциях, особенно при инфекциях бактериальных, при гнойных воспалительных процессах
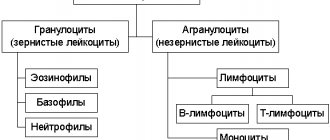
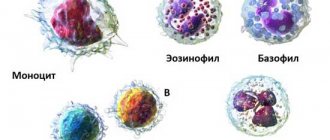
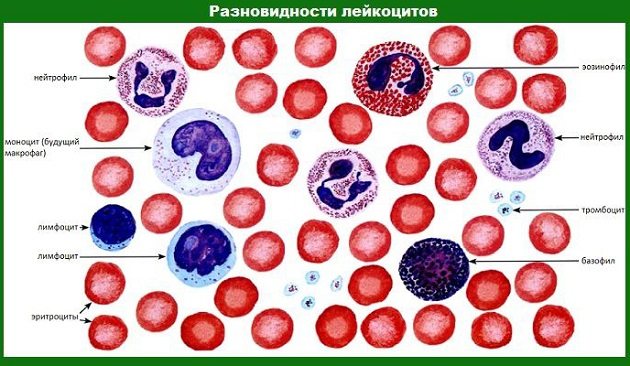
Лейкоцитов существует несколько видов:
нейтрофилы отвечают за «отлавливание» бактерий в организме:
- сегментоядерные (самые зрелые)— они хорошо борются с бактериями.
эозинофилы призваны разрушать комплексы, называемые «антиген-антитело». Их повышение возможно при аллергии, заболеваниях, вызванных паразитами, некоторых болезнях кишечника;
базофилы — их в крови очень мало, и в норме может вообще не быть. Отвечают за некоторые аллергические проявления и принимают участие в свертываемости крови;
лимфоциты — одни из главных лейкоцитных клеток, отвечают за общий иммунитет, ищут и распознают чужеродные агенты в организме, устраняют их.
Увеличение числа лимфоцитов, характерно для многих детских инфекций, прежде всего инфекций вирусных .
Повышение лимфоцитов наблюдается в крови долго — до 1 месяца после выздоровления ребенка.
моноциты переваривают все инородное в организме, в том числе мертвые клетки, всякие бактерии и прочее. Увеличение их является ярким признаком мононуклеоза; также наблюдается при долгих вялотекущих заболеваниях;
Итак, на какие вопросы можно ответить:
Достаточно ли пьет жидкости? – по количеству эритроцитов и гемоглобина. Если больше нормы – значит обезвоживание.
Есть ли воспаление (любое: вирусное или бактриальное)? – по СОЭ. Если выше нормы, значит есть воспаление
Нужны ли антибиотики? – при вирусном воспалении – нет, не нужны.
Вирусное воспаление – повышены лимфоциты.
Бактериальное воспаление – повышены лейкоциты.
И не при каждом бактериальном нужны антибиотики. Если инфекция не сильная, и организм справляется сам, то антибиотики не нужны.
Сильная ли бактериальная инфекция? – по нейтрофилам. Чем больше палочкоядерных, тем сильнее инфекция. Если появились совсем «молодые» (метамиелоциты и миелоцит), то организм бросает последние силы на борьбу.
Умение расшифровать ОАК ребенка дает маме возможность контролировать назначенное врачом лечение, но ни в коем случае не отменяет участие врача в лечении ребёнка.
Диагноз и лечение — это прерогатива врача
А мы заглядываем в анализы ребенка, чтобы задать вопросы врачу, согласиться с лечением, или засомневаться и обратиться к другому доктору.
расшифровка ОАК, нужен ли антибиотик.
- Нравится
- Не нравится
n160581 03 фев 2015
Не нашла такую темку, если уже где-то есть, то прошу модераторов эту удалить.
Надеюсь эта информации поможет другим мамочкам, т.к. мне самой важно уметь читать анализы, чтобы понимать, что происходит с моим ребенком. Пока у нас идет период частых болезней, то всё помню, но после длительного перерыва приходится снова искать в интернете данные о нормах для детей и расшифровку отклонений от этих норм.
Чтобы не писать много лишнего (и страшного), оставлю те показатели и объяснения, которые относятся к стандартным детским болячкам (сопли, кашель, температура, понос, рвота), и сводятся к тому:
— нужен ли антибиотик, или врач просто перестраховывается «на всякий случай»,
— достаточно ли я пою ребенка (что особенно актуально при длительной температуре или поносе/рвоте)
— на какой стадии болезнь (есть ли резерв у организма или уже отдает последнее).
Все другие страшилки (болезнь сердца, заболевания крови, коклюш, эпидемический паротит и пр.) оставила за кадром — дай Бог, нам это всё не понадобится. ))))
1. Гемоглобин
Количество гемоглобина скажет о состоянии возможной анемии. Анемия опасна неполучением органами и отдельными тканями кислорода
2. Эритроциты:
- недостаток жидкости в организме; .
3. СОЭ — Скорость оседания эритроцитов. Показатель, использующийся для определения патологических состояний.
Высокая скорость оседания наблюдается при воспалениях, инфекциях, интоксикации организма.
4
.
Лейкоциты отвечают за иммунитет ребенка.
Повышение уровня лейкоцитов выше нормы возникает при острых инфекциях, особенно при инфекциях бактериальных, при гнойных воспалительных процессах
Лейкоцитов существует несколько видов:
нейтрофилы отвечают за «отлавливание» бактерий в организме:
- сегментоядерные (самые зрелые)— они хорошо борются с бактериями.
- палочкоядерные (более молодые) – они еще растут до стадии сегментоядерного;
- младшие «собратья» метамиелоцит и миелоцит (самый незрелый). Чем больше в крови молодых клеточек нейтрофилов, тем меньше резервов у организма для борьбы с инфекцией, ведь он бросает в бой даже самые незрелые клетки. В норме метамиелоцитов и миелоцитов в крови быть не должно (они зреют в костном мозге);
эозинофилы призваны разрушать комплексы, называемые «антиген-антитело». Их повышение возможно при аллергии, заболеваниях, вызванных паразитами, некоторых болезнях кишечника;
базофилы — их в крови очень мало, и в норме может вообще не быть. Отвечают за некоторые аллергические проявления и принимают участие в свертываемости крови;
лимфоциты — одни из главных лейкоцитных клеток, отвечают за общий иммунитет, ищут и распознают чужеродные агенты в организме, устраняют их.
Увеличение числа лимфоцитов, характерно для многих детских инфекций, прежде всего инфекций вирусных .
Повышение лимфоцитов наблюдается в крови долго — до 1 месяца после выздоровления ребенка.
моноциты переваривают все инородное в организме, в том числе мертвые клетки, всякие бактерии и прочее. Увеличение их является ярким признаком мононуклеоза; также наблюдается при долгих вялотекущих заболеваниях;
Итак, на какие вопросы можно ответить:
Достаточно ли пьет жидкости? – по количеству эритроцитов и гемоглобина. Если больше нормы – значит обезвоживание.
Есть ли воспаление (любое: вирусное или бактриальное)? – по СОЭ. Если выше нормы, значит есть воспаление
Нужны ли антибиотики? – при вирусном воспалении – нет, не нужны.
Вирусное воспаление – повышены лимфоциты.
Бактериальное воспаление – повышены лейкоциты.
И не при каждом бактериальном нужны антибиотики. Если инфекция не сильная, и организм справляется сам, то антибиотики не нужны.
Сильная ли бактериальная инфекция? – по нейтрофилам. Чем больше палочкоядерных, тем сильнее инфекция. Если появились совсем «молодые» (метамиелоциты и миелоцит), то организм бросает последние силы на борьбу.
Умение расшифровать ОАК ребенка дает маме возможность контролировать назначенное врачом лечение, но ни в коем случае не отменяет участие врача в лечении ребёнка.
Диагноз и лечение — это прерогатива врача
А мы заглядываем в анализы ребенка, чтобы задать вопросы врачу, согласиться с лечением, или засомневаться и обратиться к другому доктору.
- Нравится
- Не нравится
svetyk 03 фев 2015
Достаточно ли пьет жидкости? – по количеству эритроцитов и гемоглобина. Если больше нормы – значит обезвоживание.
только по сравнению с исходными показателями!! если до этого не делали анализы — то не стоит смотреть на гемоглобин, только гематокрит позволяет объективно оценивать
Есть ли воспаление (любое: вирусное или бактриальное)? – по СОЭ. Если выше нормы, значит есть воспаление
соэ может повышаться позже, через несколько дней, и потом долго сохраняться повышенным
не при каждом бактериальном нужны антибиотики. Если инфекция не сильная, и организм справляется сам, то антибиотики не нужны. Сильная ли бактериальная инфекция? – по нейтрофилам. Чем больше палочкоядерных, тем сильнее инфекция. Если появились совсем «молодые» (метамиелоциты и миелоцит), то организм бросает последние силы на борьбу.
не всегда — когда иммунитет на исходе, есть какой-то иммунодефицит, иммуносупрессия — то лекоцитоза и сдвига формулы может и не быть, а организму на самом деле быть ооочень плохо
- Нравится
- Не нравится
svetyk 03 фев 2015
Диагноз и лечение — это прерогатива врача
R72 Аномалия лейкоцитов, не классифицированная в других рубриках
делятся на две группы: нейтрофильные гранулоцитарные аномалии и эозинофильные гранулоцитарные аномалии.
Среди аномалий нейтрофильных гранулоцитов известны
:
1. Аномалия гиперсегментирования ядер нейтрофильных гранулоцитов
.
Нормально, большинство сегментированных нейтрофильных гранулоцитов имеет трехдолъчатые ядра; при описываемой здесь аномалии преобладают нейтрофилы с четырьмя или даже более нуклеарными дольками. У женщин констатируется повышение пропорции хромозомальных лридатков.
В костном мозге промиэлоциты и миэлоциты имеют инцизированное ядро; кроме этого, появляются «гигантские» метамиэлоциты, как при мегалобластических анемиях. Undritz считает, что эти клетки являются предшественниками гиперсегментированных нейтрофилов.
Аномалия передается доминантно
. Проявление носит гетерозиготный или гомозиготный характер. Аномалия является чисто гематологической; даже носители-гомозиготы не представляют какого-либо клинического проявления. Эту аномалию описал Undritz в 1943 г.
Реактивное нуклеарное гиперсегментирование
появляется при мегалобластических анемиях, где после исчезновения мегалобластов вследствие специфического лечения, гиперсегментирование нейтрофилов может персистировать еще долгое время.
Реактивное гиперсегментирование появляется также при различных хронических анемиях, при аноксемиях, декомпенсированных кардио-пневмопатиях.
Иногда, при тяжелых инфекциях, вместо отклонения «влево» лейкоцитарной формулы, появляется гиперсегментирование нейтрофилов.
2. Аномалия Давидсона
(Davidson) характеризуется наследственно-конституционной полиплоидией нейтрофильных гранулоцитов (тетраплоидия). Известно, что в нормальном состоянии, двуядерные нейтрофильные гранулоциты (два отдельных ядра) существуют лишь в пропорции 0—2°/00. При аномалии Давидсона мы находим 3—16°/00 двуядерных нейтрофилов, имеющих по два диплоидных ядра, нормального вида.
Аномалия передается доминантно и имеет гетерозиготный характер
. Описали ее Davidson и сотр. (цитируемые Undritz). Аномалия не сопровождается никаким клиническим или биологическим проявлением.
Подобное, реактивное проявление
встречается при кровяных пролиферативных процессах, при токсиинфекционных процессах и после повторных применений ионизирующих излучений.
3. Наследственно-конституционная аномалия размножения в нейтрофилах специфических половых нуклеарных придатков
.
Нормально, у женщин 3—5% сегментированных нейтрофильных лейкоцитов имеют специфически половые нуклеарные придатки, которые обнаружили Davidson и Smith в 1954 г. При вышеупомянутой аномалии, которую открыл Undritz в 1967 г.
, пропорция этих придатков возрастает в среднем до 13% у гетерозиготов и до 35% в единственном случае гомозигота, известном до настоящего времени.
Гетерозиготы не представляют никаких клинических или биологических проявлений
. В единственном случае гомозигота констатировалась небольшая анемия, которая могла произойти и по другим причинам.
Вышеописанные образования
зависят от числа нуклеарных долек. 4. Так, при
аномалии Пелгера
в гетерозиготной форме, число придатков ниже 1%, а в единственном гомозиготном случае у женщины не было найдено ни одного нуклеарного придатка.
С другой стороны, при наследственно-конституционном гиперсегментировании нейтрофилов, пропорция этих образований достигает, у гетерозиготов, 5,5% (по сравнению с 1—3% у нормальных лиц), а у гомозиготов, до 13%.
При этой аномалии, рост числа специфически-половых нуклеарных придатков не находится в зависимости от числа нуклеарных долек.
5. Аномалия Земана
(Seman) соответствует наследственно-конституционному размножению неспецифических нуклеарных придатков нейтрофилов, констатированную Земаном в 1959 г.
(цитированный Undritz), в одной семье, где у вообще здоровых лиц, необычайно, процент нейтрофильных гранулоцитов представлял неспецифические нуклеарные придатки („small clubs”, „sessile nodules”, „rackets” и т.д.).
Передача аномалии имеет доминантный характер; проявление повидимому гетерозиготное.
Клинические проявления отсутствуют
. Undritz высказывает некоторые сомнения в связи с существованием этой аномалии.
Впрочем, в связи с обоими аномалиями (Земана и предыдущей), существуют некоторые разногласия, на которые мы считаем целесообразным обратить внимание читателей: «специфически-половой нуклеарный придаток», который описали Davidson и Smith, был представлен первыми авторами как имеющим форму «барабанной палочки» (drum-stiks); несколько позже Kosenow и сотр.
(цитированные Bessis) утверждали, что и образования, называющиеся „sessile nodules”, которые другие авторы, во главе с Undritz (1974), считают неспецифическими для женского пола, являются все-таки специфическими и равнозначными с „drum-sticks” в определении пола.
С другой стороны, в связи с аномалией, описанной Seman
, никто не упомянул о том, какая пропорция нуклеарных придатков является нормальной и где начинается аномалия.
Так, мы находим у многих больных разные формы придатков в очень высокой пропорции, то же самое и у нормальных лиц, так что мы не располагаем сколько-нибудь определенным критерием, который позволил бы утверждать, что мы имеем дело с аномалией.
В наше описание мы включили обе аномалии, так как они фигурируют во всех трудах по гематологии, но с упомянутыми оговорками.
6. Аномалия Костмана
(Kostmann) — наследственно-конституционный анейтроцитоз, доходящий до полного отсутствия нейтрофильных гранулоцитов в периферической крови, причем эозинофилы и базофилы присутствуют в нормальной пропорции. Лейкоцитарная формула показывает очень высокий лимфомоноцитоз.
Аномалия передается рецессивно
; ее проявление наблюдается только у гомозигота. Kostmann (цитированный Undritz) обнаружил эту аномалию у 14 грудных детей, которые принадлежали родственным семьям, проживавшим на очень ограниченной территории в Швеции. Другие случаи не отмечались.
Аномалия сопровождается такой симптоматологией
, которую можно считать естественным последствием анейтроцитоз а: различные инфекционные локализации (фурункулы, абсцессы, флегмоны), с лихорадкой и фатальной эволюцией в течение максимум одного года. До сих пор не был найден никакой эффективный антибиотик. Гетерозиготные родители асимптоматичны. Дифференциальная диагностика производится по отношению ко всем токсиинфекционным, аллергическим, иммунологическим, туморальным и пр. «агранулоцитозам».
7. Аномалия Гицига
(Hitzig), считается более доброкачественной формой предыдущей аномалии. Речь идет о семейной нейтропении, сопровождающейся гипергаммаглобулинемией, передающейся доминантно, с гетерозиготным проявлением.
Undritz считает, что гомозиготы не были обнаружены, потому что они нежизнеспособны. Эту аномалию описал Hitzig в 1959 г. У гетерозиготов инфекционные осложнения нелетальны.
Дифференциальная диагностика производится по отношению ко всем нейтропениям, которые встречаются в практике.
Среди аномалий эозинофильных гранулоцитов
известны: 1.
Аномалия гиперсегментации ядер эозинофильных гранулоцитов
.
При этой аномалии, 80—90% эозинофилъных гранулоцитов, имеют три нуклеарные дольки, вместо двух, как это констатируется в нормальном состоянии. Аномалия передается доминантно. Проявление — гетерозиготное.
Аномалию описал Undritz в 1943 г.; с тех пор было отмечено множество семейных случаев в Швеции. Клинические проявления отсутствуют.
Реактивное гиперсегментирование эозинофилов
встречается при аллергиях, пернициозной анемии, болезни Годжкина и при тропической эозинофилии.
2. Аномалия Презентей
(Presentey) соответствует наследственно-конституционному дефициту пероксидаз в эозинофилъных гранулоцитах. В нейтрофилах и моноцитах, реакция остается позитивной (Undritz).
С генетической точки зрения
, способ передачи еще не выяснен. Согласно Presentey, передача происходит рецессивно; Undritz, наоборот, утверждает, что эта аномалия передается доминантно. Проявление гетерозиготное. Не существует никаких клинических проявлений. Дифференциальная диагностика производится с отсутствием пероксидаз благодаря порочной технике.
– Также рекомендуем “
Аномалии лимфоцитов – семейная амавротическая идиотия”
Оглавление темы “Гематология”:
Повышенные лейкоциты в крови
Повышенные лейкоциты в крови (син. лейкоцитоз) – отклонение, которое может встречаться как у взрослого, так и у ребенка. Подобное состояние характеризуется возрастанием уровня всех подтипов белых кровяных телец в главной биологической жидкости человека, что можно обнаружить только после сдачи крови.
В подавляющем большинстве случаев провокаторами являются патологические состояния, например, онкология, инфекционные недуги, аутоиммунные болезни, эндокринные патологии, а иногда и воздействие физиологических причин.
Когда лейкоциты повышены – это отражается на общем состоянии здоровья человека, но проблема заключается в том, что характерные признаки могут остаться незамеченными, поскольку на первый план выходит симптоматика базового расстройства.
Количество белых кровяных телец обнаруживается только во время лабораторных изучений крови. Однако, чтобы найти причину, могут потребоваться инструментальные процедуры.
Быстро понизить содержание лейкоцитов можно при помощи консервативных терапевтических методик: прием лекарств, соблюдение диеты и применение рецептов народной медицины. Но такое лечение будет бессмысленным, если не устранить базовый недуг.
Записки лаборанта. Общий анализ крови: лейкоциты и СРБ
Авторы: Кузняк Ирина
Количество лейкоцитов в крови в первую очередь говорит о состоянии иммунитета. Во вторую — о возможном наличии воспалительного процесса. Часто после курса антибиотика (еще чаще — после непрерывных курсов нескольких антибиотиков) количество лейкоцитов значительно снижается (собственный иммунитет в это время отдыхает, поскольку за него работает антибиотик). И какое-то время организм крайне восприимчив к различным инфекциям, поэтому очень нежелательно сразу после выздоровления (если человек принимал антибактериальные препараты), не давая организму восстановиться, идти в садик или школу.
В состав реактива, который используется для подсчёта лейкоцитов крови, входит уксусная кислота (которая до разведения называется концентрированная ледяная). Она практически полностью разрушает красные кровяные тельца (над этим стоило бы задуматься людям, которые в «лечебных» целях пьют уксус в различных разведениях, якобы очищая организм), оставляя при этом абсолютно неповрежденными белые кровяные тельца — лейкоциты. Потом лаборант заполняет специальную «камеру» с притёртым стёклышком (в настолько тонкий промежуток, чтобы лейкоциты стали в один слой) и в микроскопической «решётке» подсчитывает их количество.
На фото — лейкоциты в камере Горяева в количестве 180 х 109\л (диагноз — хронический лимфолейкоз) и фото уже окрашенных лейкоцитов — с лимфолейкозом и нормой с четырьмя разными лейкоцитами — лимфоцитом, моноцитом, нейтрофильным сегментоядерным гранулоцитом и эозинофилом.
А чтобы подсчитать, сколько каждого вида лейкоцитов у человека (лейкоцитарную формулу), кровь на предметном стекле, размазанная настолько тонко, чтоб все клетки стали в один ряд, окрашивается красителями. Лейкоформула — это высший пилотаж клинической лабораторной диагностики. И тут очень важен профессионализм именно лаборанта, т.к. этот этап анализа крови не может заменить ни один самый дорогостоящий гематологический анализатор. В лейкоформуле морфология клеток даёт врачу недостающие «пазлы».
Я все хочу хоть как-то человека в какие-то рамки определить, «вывести формулу», чтобы упростить понимание людям, далеким от медицины, либо неоперившимся студентам-медикам или интернам. Но получаются сплошные исключения из правил, сноски после текста, что ли. Одно дело — увидеть в микроскопе эти увеличенные в размерах, деформированные иногда лейкоциты. И другое дело — получить из лаборатории бумажку с порой непонятными буквами-цифрами и парой слов…
L — лейкоцитоз (количество лейкоцитов в крови больше 9 х 109/л)
l — лейкопения (количество лейкоцитов в крови меньше 4 х 109 ), или нормальное количество лейкоцитов
C — положительный СРБ
c — отрицательный СРБ
F — сдвиг формулы влево
f — нормальная возрастная лейкоцитарная формула
Количество лейкоцитов в общем анализе крови (ОАК) занимает ведущее место, а формула — уточняющее. Но врач сопоставляет все показатели с клиникой, чтобы взвешенно принять решение и назначить лечение.
Сдвиг формулы влево — это появление в лейкоцитарной формуле палочкоядерных нейтрофилов, а также слишком большое количество сегментоядерных нейтрофилов в соотношении с количеством лимфоцитов для конкретного возраста.
С-реактивный белок (СРБ, англ. C-reactive protein, CRP) — низкомолекулярный протеин плазмы крови, который синтезируется в печени. Используется в дифференциальной диагностике лихорадки, которая является основным симптомом повреждения тканей, воспалительных и некротических процессов. Высокий СРБ является показателем их острого течения (острого иммунодефицита, острых бактериальных инфекций). В течение 5–10 часов от начала заболевания концентрация СРБ возрастает в 10–100 раз. Уровень СРБ отображает интенсивность воспалительного процесса и степень его угрозы для здоровья.
Наиболее простой способ определить СРБ — с помощью набора латекс-теста. Определение может быть качественным (выражается в плюсах) и полуколичественным (при разведении сыворотки с положительным результатом, диапазон — от 6 мг/л до 1600 мг/л). Принцип метода — выявление в сыворотке крови человека СРБ, который взаимодействует с анти-СРБ антителами, связанными с частицами латекса, с преципитацией комплекса «антиген-антитело». Если в сыворотке крови содержится более 6 мг/л СРБ — появится присутствие макроскопично видимой агглютинации.
На фото — латекс с СРБ: 2 — сыворотка больного с положительным СРБ, 4 — негативный контроль, 5 — позитивный контроль.
Проще говоря, СРБ — это показатель того, есть ли и какой силы мина, заложенная болезнью. Зная его, врачу легче решить, помогать ли антибиотиком иммунитету или нет, иначе говоря, насколько велика вероятность возникновения осложнений. Также СРБ служит маркером выздоровления.
СРБ повышается через 6–12 часов от начала заболевания, достигает максимума — через 24 часа, нормализуется — через 5–6 суток.
Нормальные значения — это меньше 5 мг/л.
Бактериальное воспаление — больше 100 мг/л, вирусное воспаление — около 20 мг/л.
Показания к назначению антибиотикотерапии:
L+С+F — 100% показан, и быстро
L+C+f — 80% показан, особенно при плохой клинике
L+c+F — 100% показан
l+С+F — 90% показан (часто при неэффективном приёме антибиотика)
l+С+f — не показан, но могут возникнуть бактериальные осложнения, если не помочь (обеспечить обильное питье, поскольку в жидкой крови антителам легче «приплыть» к месту воспаления, и «домашний» режим иммунитету), вообще это самое непредсказуемое сочетание
l+c+F — 95% не показан, может даже усилить лейкопению
l+c+f — и так понятно — норма во всем
опубликовано 15/11/2017 16:40 обновлено 10/05/2019 — Анализы и обследования, Инфекционные болезни, Анализы и обследования
Норма и причины отклонения
Про повышенное содержание лейкоцитов в крови или лейкоцитоз говорят в тех случаях, когда их концентрация в значительной степени отличается от допустимых значений. Стоит отметить, что норма, в свою очередь, диктуется половой принадлежностью и возрастной категорией.
Подростки (16-21 год)
Мужчины среднего возраста
Женщины среднего возраста
Мужчины преклонных лет
Женщины преклонных лет
Белые кровяные тельца – это собирательное понятие, которое включает в себя несколько подтипов лейкоцитов:
Повышение каждого из таких веществ имеет собственные причины. Например, нейтрофилез провоцируют:
- бактериальные недуги;
- онкологические процессы;
- обильная кровопотеря;
- воспалительное поражение внутренних органов;
- длительный прием иммуностимуляторов.
- острый лейкоз;
- ревматизм;
- неспецифический язвенный колит;
- вирусные инфекции;
- туберкулез;
- инфекционный мононуклеоз;
- лимфогранулематоз;
- глистные и паразитарные инвазии.
Высокие базофилы в крови у взрослого могут наблюдаться на фоне:
- ветряной оспы;
- аллергических реакций;
- дисфункции щитовидной железы;
- нефроза;
- язвенного колита;
- хронического лейкоза;
- передозировки гормональными препаратами;
- удаления селезенки;
- малокровия;
- болезни Ходжкина.
Эозинофилия зачастую является следствием:
- заражения паразитами;
- малярии;
- лейкоза;
- скарлатины;
- ревматизма;
- аллергии;
- мононуклеоза;
- бактериальной инфекции.
На формирование лимфоцитоза влияет:
- тяжелая интоксикация химическими веществами;
- лейкоз;
- инфекции вирусного характера;
- передозировка лекарствами.
Повышение лейкоцитов в крови причины:
- гнойные процессы;
- артрит и бронхит;
- гепатит и корь;
- грибковые инфекции;
- обширные ожоги;
- переливание крови;
- поражение костного мозга;
- перенесенные ранее операции.
Однако повышенный уровень таких веществ далеко не всегда связан с протеканием тяжелых заболеваний или патологических процессов. Нередко провокаторами становятся безобидные источники.
Таким образом, высокие лейкоциты также могут возникать на фоне:
- беременности;
- протекания менструации;
- послеродового периода;
- нерационального питания;
- физической активности;
- влияния стрессовых ситуаций;
- приема чрезмерно горячей ванны или холодного душа.
Вполне нормальным явлением считается повышенное количество лейкоцитов у новорожденных.
Лечение пельгеровской аномалии крови
Пельгеровская аномалия нейтрофилов – это наследуемое заболевание, обусловленное изменением формы ядер лейкоцитов. Была впервые диагностирована Карлом Пельгером в конце 20 годов прошлого века, в честь него и получила название.
Наследственный характер этого заболевания был выявлен позже, спустя 4 года, уже другим врачом. Встречается патология довольно редко, появляется у мужчин и у женщин.
Точных причин пельгеровской аномалии не установлено, однако, исследованиями была выявлена передача по доминантному признаку. В здоровом организме ядра лейкоцитов с возрастом видоизменяется – это является их особенностью от молодых.
В крови же людей, у которых присутствует эта патология, формоизменение ядер этих частиц крови отсутствует, хотя на их функционирование и продолжительность жизнедеятельности это никак не влияет. Они так же, как и здоровые, выполняют свои прямые обязанности по защите организма от чужеродных частиц, вирусов и бактерий.
Симптомы
Поскольку функционирование лейкоцитов не нарушено, то явные признаки болезни отсутствуют. Защитные кровеносные тела полностью справляются со своей задачей и имеют тот же ферментный состав, что и обычные.
Такая аномалия не влияет не на эритроциты – красные тельца, выполняющие транспортную функцию, не на тромбоциты – частицы, играющие главную роль в свертывании крови.
Выявить это нарушение в развитии лейкоцитов медикам под силу только при детальном исследовании крови, чаще ее обнаружение происходит случайно. Это связано с тем, что нет абсолютно никаких изменений в функционировании организма на фоне пельгеровской аномалии.
Некоторые источники утверждают, что появляются также дефекты в скелетном строении человека:
- сутулость или горбатость;
- низкий рост больного;
- аномальные размеры отдельных костей.
Что показывает картина крови?
Аномалии в морфологической форме лейкоцитов наблюдаются в исследовании мазка крови. В норме нейтрофилы – один из видов лейкоцитов, имеют белый цвет. В их цитоплазме – клеточной жидкости, заполняющей пространство, заметны гранулы (зерна), поэтому их определяют к типу гранулоцитов.
Задача лейкоцитов – поддержание иммунитета и защита организма от инфекций. Дополнительно они принимают участие в свертывании крови, разрушении незначительных тромбовых образований.
Лейкоциты подразделяют на несколько видов по степени зрелости:
- миелобласты – клетки среднего диаметра, большую часть которых занимает крупное ядро;
- промиелоциты – незрелая форма клеток, являющихся предшественниками гранулоцитов. Они имеют более крупный, чем миелобласты размер, их ядро выражено в меньшей степени;
- миелоциты – молодые клетки гранулоцитарного типа;
- палочкоядерные – лейкоциты, находящиеся в низком процентном соотношении, форма их ядра напоминает подкову;
- сегментоядерные – основной тип белых кровяных телец, защищающих организм, их ядро, разделенное несколькими зонами – сегментами. При аномалии Пельгера резко увеличивается число палочкоядерных клеток.
В крови здорового человека большую часть занимают сегментированные лейкоциты, а количество палочковидных достигает примерно 7%. При появлении же пельгеровской аномалии нейтрофилов, палочковидные лейкоциты наблюдаются с большей частотой.
Все виды нейтрофилов, кроме сегментоядерных, считаются молодыми. Увеличение числа их содержания будет видно при исследовании, что станет признаком чрезмерной активности костного мозга и появления аномалии.
Причины
Нейтрофильная аномалия белых телец – лейкоцитов возникает по следующим предрасполагающим факторам:
- сепсис – инфекционное заражение крови;
- гангрена – омертвление тканей организма, возникшее вследствие травмы, ожога;
- различные поражения и дефекты кожи;
- аллергические реакции;
- заражение организма паразитическими формами червей;
- инфаркт;
- онкологические и раковые заболевания крови;
- хронические болезни эпителия;
- почечная недостаточность;
- инфекционные, воспалительные процессы;
- усиленный распад эритроцитов – гемолитическая анемия;
- прием медикаментозных средств.
Аномалия в развитии лейкоцитов при нейтрофилии заключается в сохранении формы ядра юной клетки, но концентрация в ней хроматина – вещества хромосом ДНК, и соответствуют зрелости. Форма ядра клеток различная: круглая, овальная, формы подковы, с перетяжкой посередине.
https://www.youtube.com/watch?v=ZwB5AvvQLvQ
Помимо лейкоцитов, морфологические изменения в ядрах проявляются и в других клетках крови: базофилах, лимфоцитах и моноцитах, но в нейтрофилах признаки видны более четко и проявляются сильней.
Видоизмененные нейтрофилы имеются и в периферической крови, а также в костном мозге. Высокая концентрация в крови несегментированных лейкоцитов выглядит как сдвиг влево при проведении анализов. Это позволяет отличать пельгеровскую аномалию с нейтрофильным лейкоцитозом при появлении разных заболеваний.
Диагностика
Выявление этой патологии происходит в лаборатории, при исследовании мазка крови на специальном оборудовании, исследующем количественный состав клеток – гематологическом анализаторе.
Этот прибор определяет зрелость ядер по плотности хроматина, выявляет статистику соотношения нейтрофилов в крови. Для более точного диагностирования, проводится такой же анализ крови родителей пациента, поскольку болезнь наследственная.
Автоматический гематологический анализатор
Лечение
Лечения пельгеровская аномалия лейкоцитов не требует, это обусловлено сохранением функционирования кровяных клеток в полном объеме. Люди, имеющие эту патологию абсолютно здоровы.
Уровень состава клеток не изменяется в течение всей жизни. Необходимость постановки этого диагноза, состоит в том, чтоб не путать его с другими, похожими по картине крови заболеваниями. Изменение ядер лейкоцитов или их формы – важный фактор любого нарушения в организме человека.
Источник: https://serdechka.ru/krov/pelgerovskaya-anomaliya.html
Симптоматика
Лейкоцитоз имеет собственные клинические проявления, однако, они неспецифичны и могут быть слабовыраженными. Более того, они зачастую остаются незамеченными из-за того, что на первое место выходят симптомы базового заболевания.
На то, что лейкоциты в крови повышены, могут указывать:
- постоянная слабость и быстрая утомляемость;
- отсутствие аппетита;
- повышение температуры тела;
- головокружения и головные боли;
- выделение большого количества пота;
- проблемы со сном;
- понижение остроты зрения;
- болезненность в мышцах и суставах;
- снижение массы тела;
- эмоциональная неустойчивость;
- проблемы с концентрацией внимания ;
- снижение трудоспособности.
Такие симптомы могут возникнуть как у взрослого, так и у ребенка, но во втором случае степень их выраженности может быть намного сильнее.
Диагностика
На то, что повышены лейкоциты, может указать общеклинический анализ крови. Для диагностического теста нужен биологический материал, взятый из пальца или из вены. Чтобы гематолог правильно расшифровал результаты, пациентам следует соблюдать несколько правил подготовки.
Подготовительные мероприятия включают в себя:
- полный отказ от еды в день диагностики – с последнего приема пищи должно пройти не меньше 5 часов;
- исключение приема каких-либо лекарственных препаратов;
- за несколько суток до процедуры ограничивают физическую активность и избегают влияния стрессовых ситуаций;
- за 3 дня до сдачи анализа исключают все вредные привычки.
Стоит отметить, что представительницы женского пола не проходят такое исследование во время протекания менструации.
Чтобы выяснить причину того, что повышены лейкоциты в крови, понадобится комплексное лабораторно-инструментальное обследование организма. Такая программа диагностирования подбирается в индивидуальном порядке для каждого пациента.
Общими мерами диагностики выступают:
- изучение клиницистом истории болезни для поиска болезни-провокатора;
- сбор и анализ жизненного анамнеза – клиницисту нужно сообщить информацию касательно приема лекарств, пищевых пристрастий и общего образа жизни;
- тщательный физикальный осмотр;
- детальный опрос пациента на предмет первого времени возникновения характерных внешних проявлений и интенсивности их выраженности.
Дополнительно показано прохождение развернутых лабораторных исследований, специфических инструментальных процедур и консультаций у специалистов из других сфер медицины.
В полной мере снизить лейкоциты в крови представляется возможным только по мере излечения основного патологического первоисточника, при этом лечение будет сугубо индивидуальным.
За короткое время уменьшить концентрацию белых кровяных телец можно при помощи медикаментов, а именно:
Также очень важным является соблюдение специального рациона.
Пациентам рекомендуют отказаться от:
- кисломолочной продукции;
- жирных разновидностей мяса и рыбы;
- зелени и моркови;
- винограда и граната;
- морепродуктов и субпродуктов;
- некоторых каш, в частности, овсянки, гречки и риса;
- сладостей и иных продуктов, повышающих образование белых кровяных телец.
Понизить количество лейкоцитов в крови также можно при помощи рецептов народной медицины, но использовать их следует только после предварительной консультации с лечащим врачом.
В домашних условиях разрешается применять:
- полевой хвощ и терн;
- листья и цветки липы;
- почки березы и прополис;
- листья брусники и земляники.
В некоторых случаях медики обращаются к такой процедуре, как лейкаферез – процесс очищения организма от излишков лейкоцитов при помощи сепаратора клеток крови.
ПАТОЛОГИЯ СИСТЕМЫ ЛЕЙКОЦИТОВ
В норме
количество лейкоцитов в периферической крови в единице объема крови составляет –
4 – 9х109/л.
Лейкоциты делятся на: гранулоциты
и
агранулоциты
.
Лейкоциты периферической крови разделяются на два пула:
- Циркулирующий пул – 50%
- Пристеночный или маргинальный пул – 50%.
Лейкоцитарная формула
— процентное соотношение различных форм лейкоцитов.
| Гранулоциты | Агранулоциты | |||||
| Базофилы | Эозинофилы | Нейтрофилы | Лимфоциты | Моноциты | ||
| Юные | Палочко-ядерные | Сегменто-ядерные | ||||
| 0 -1% | 1 -5% | 0 -1% | 1 -6% | 47-72% | 19-37% | 3-11% |
К патологии белой крови относят:
- лейкоцитозы
- лейкопении
- лейкозы
- лейкемоидные реакции
Лейкоцитоз
— это увеличение количества лейкоцитов в единице объема крови
выше 9х109/л.
Классификация лейкоцитозов:
I.
В зависимости от
причин развития
лейкоцитозы различают:
- Физиологические
:
А) Алиментарный
Б) Миогенный
В) Эмоциональный
Г) Статический
Д) Лейкоцитоз беременных
Е) Лейкоцитоз новорожденных
- Патологические
– обусловленные наличием патологического процесса в организме.
Отличия физиологического лейкоцитоза от патологического
:
1. Кратковременность.
2. Отсутствие изменений в лейкоцитарной формуле.
3. Отсутствие дегенеративных изменений лейкоцитов.
II
.
По патогенезу
лейкоцитозы делят на:
1
. Лейкоцитоз, связанный с усилением лейкопоэза (в основе такого лейкоцитоза лежит реактивная или опухолевая гиперплазия).
2.
Лейкоцитоз, связанный с усилением выхода лейкоцитов из костного мозга.
- Лейкоцитоз, связанный с перераспределением лейкоцитов в периферической крови (переход лейкоцитов из маргинального пула в циркулирующий).
III. По клеточному составу
различают следующие виды лейкоцитоза:
- Нейтрофильный
– встречается при:
- гнойном воспалении
- асептическом воспалении
- хроническом миелолейкозе
Нейтрофильный лейкоцитоз характеризуется сдвигами лейкоцитарной формулы.
Сдвиг лейкоцитарной формулы
– это нарушение соотношения между зрелыми (сегментоядерные) и незрелыми (палочкоядерные, метамиелоциты, миелоциты, промиелоциты, миелобласты) формами
нейтрофилов.
Сдвиг лейкоцитарной формулы бывает:
1. Влево.
Характеризуется увеличением количества незрелых нейтрофилов.
2. Вправо
.
Характеризуется увеличением количества зрелых (сегментоядерных) нейтрофилов.
Различают следующие варианты ядерного сдвига лейкоцитарной формулы влево:
1. Регенеративный
– характеризуется увеличением количества юных и палочкоядерных нейтрофилов, появлением единичных миелоцитов;
общее количество лейкоцитов увеличено (max – до 20х109/л)
.
Характерен для:
- гнойного воспаления
- асептического воспаления
- экзо- и эндогенных интоксикаций
2. Гиперрегенеративный
– характеризуется увеличением числа метамиелоцитов, палочкоядерных нейтрофилов, появлением миелоцитов и промиелоцитов и даже миелобластов;
общее количество лейкоцитов:
может быть
увеличено, неизменено или снижено
.
Характерен для:
- хронического миелолейкоза
- лейкемоидных реакций миелоидного типа
3. Дегенеративный
– характеризуется увеличением числа
только палочкоядерных лейкоцитов
с признаками дегенерации;
общее количество лейкоцитов снижено
.
К дегенеративным (качественным) изменениям лейкоцитов относятся:
1. Анизоцитоз – изменение размеров лейкоцитов.
2. Наличие токсогенной зернистости.
3. Отсутствие физиологичной зернистости.
4. Пикноз ядра.
5. Гипер- или гипосегментация ядра и др.
Характерен для:
- токсических поражений костного мозга
- иммунных поражений костного мозга
4. Регенеративно-дегенеративный
– характеризуется увеличением количества юных и палочкоядерных нейтрофилов, единичных миелоцитов с признаками дегенерации в них;
общее количество лейкоцитов увеличено.
Характерен для:
· нарушений лейкопоэза, вызванных действием химических (бензол, цитостатики), физических (ионизирующее излучение), биологических (токсины бактерий, вирусы) факторов.
- Эозинофильный
– встречается при:
· аллергии
· гельминтозах
· хроническом миелолейкозе
- Базофильный
– возникает при:
· аутоаллергии
· хроническом миелолейкозе
· гемофилии
- Лимфоцитоз
– сопровождает:
· острые инфекционные заболевания (коклюш, вирусный гепатит)
· специфические хронические инфекции (туберкулез, сифилис, бруцеллез)
· хронический лимфолейкоз
- Моноцитоз
– встречается при:
· хронических специфических инфекциях (туберкулез, бруцеллез)
· инфекционном мононуклеозе
· инфекциях, вызванных риккетсиями и простейшими (сыпной тиф, малярия)
· моноцитарном лейкозе
IV.
Лейкоцитозы делят на:
- Абсолютный
– увеличение абсолютного количества лейкоцитов в единице объема крови. - Относительный
— увеличение одних форм лейкоцитов за счет уменьшения других.
Значение лейкоцитоза:
- Повышение функциональной активности лейкоцитов и усиление защитных реакций организма.
- Увеличение фагоцитарной активности лейкоцитов.
- Компенсаторная реакция при аллергических реакциях за счет антигистаминной функции эозинофильных гранулоцитов.
Все это характерно для лейкоцитозов, в основе которых лежит реактивная гиперплазия.
Лейкопения
— уменьшение количества лейкоцитов в единице объема крови
ниже 4х109/л
.
Классификация лейкопений:
I. По этиологии
лейкопении делят на:
Наследственные
Приобретенные
II. По клеточному составу
лейкопения делится на:
- Нейтропению
- Эозинопению
- Лимфопению
- Моноцитопению
III. По механизму развития
различают лейкопении:
- Обусловленные снижением лейкопоэза
в красном костном мозге.
Причины угнетения выработки лейкоцитов в костном мозге:
- действие токсических веществ на костный мозг (цитостатики, бензол)
- нарушение регуляции лейкопоэза
- недостаточность веществ, необходимых для нормального лейкопоэза (витамин В12, фолиевая кислота)
- лейкоз или метастазы злокачественных опухолей в костный мозг
- Обусловленные нарушением выхода лейкоцитов из костного мозга в периферическую кровь (синдром «ленивых» лейкоцитов).
- Обусловленные усиленным разрушением лейкоцитов
- Обусловленные усиленным выходом лейкоцитов в очаг воспаления
- Обусловленные усиленным выделением лейкоцитов из организма (остеомиелит, гнойные свищи).
IV.
Лейкопения может быть:
- Абсолютная
– абсолютное уменьшение количества лейкоцитов в результате угнетения лейкопоэза. - Относительная
– уменьшение количества отдельных форм лейкоцитов
Агранулоцитоз
— это клинико-гематологический синдром, который характеризуется
уменьшением (или отсутствием) гранулоцитов
в единице объема крови ниже 0,75х109/л.
Виды агранулоцитоза (по патогенезу):
- Миелотоксический
– возникает при токсичеких поражениях красного костного мозга (действие бензола, цитостатиков; свободных радикалов, которые образуются при действии ионизирующего излучения). - Иммунный
– возникает при разрушении гранулоцитов антилейкоцитарными антителами.
Лейкоз
– это системное заболевание крови опухолевой природы с обязательным первичным поражением костного мозга, которое характеризуется гиперплазией, метаплазией и анаплазией кроветворной ткани.
Причины лейкозов:
- Физические факторы
(различные виды излучения).
- Химические факторы
(полициклические ароматические углеводороды, нитросоединения, бензол и его производные, цитостатики).
- Биологические факторы
(онкогенные вирусы).
Классификация лейкозов
:
I. По морфологической картине крови:
- Острые
– в картине крови преобладают клетки I, II, III и IV классов кроветворения. - Хронические
– в картине крови преобладают клетки преимущественно V класса, может быть небольшое количество клеток IV класса и клетки VI класса.
II. По виду пораженного ростка кроветворения:
- Лимфолейкоз
– поражение лимфоидного ростка кроветворной ткани.
- Миелолейкоз
– поражение миелоидного ростка кроветворной ткани.
- Эритремия
– поражение эритроидного ростка кроветворной ткани.
- Моноцитарный лейкоз
– поражение моноцитарного ростка.
- Мегакариобластный лейкоз
– поражение мегакариоцитарного ростка.
- Недифференцированный лейкоз
– в картине крови преобладают клетки I, II, III классов и определить поврежденный росток невозможно.
III. По количеству лейкоцитов в периферической крови:
- Лейкемический
– общее количество лейкоцитов в периферической крови
больше 50х109/л
.
- Сублейкемический
– общее количество лейкоцитов в периферической крови
от15 до 50х109/л.
- Алейкемический
— общее количество лейкоцитов в периферической крови в пределах нормы:
4-9х109/л
или чуть выше нормы.
- Лейкопенический
— общее количество лейкоцитов в периферической крови
меньше 4х109/л
.
Патогенез лейкозов:
Под действием канцерогенных факторов происходит мутация генов или эпигеномное нарушение регуляции процесса размножения и дозревания кроветворных клеток. При этом в костном мозге образуется клон
опухолевых клеток, для которого характерны безграничный рост и сниженная способность к дифференциации
(моноклоновая стадия)
. Нестабильность генотипа лейкозных клеток приводит к возникновению новых мутаций, как спонтанных, так и обусловленных влиянием канцерогенных факторов, в результате чего образуются новые опухолевые клоны
(поликлоновая стадия)
.
Быстрый рост лейкозных клеток приводит к распространению (метастазированию) их по всей системе крови.
В лейкозных клетках определяют одинаковые хромосомные маркеры. Например, для хронического миелолейкоза таким маркером служит «филадельфийская» хромосома.
Таким образом, лейкоз проходит в своем развитии две стадии:
1. Моноклоновую
(относительно доброкачественную).
2. Поликлоновую
(злокачественную, терминальную).
Картина крови при острых лейкозах:
- Наличие бластных форм.
- Наличие лейкемического провала
— это гематологическое проявление, которое характеризуется наличием бластных и зрелых форм при отсутствии переходных форм лейкоцитов
Наличие зрелых клеток в небольшом количестве объясняется тем, что небольшая часть нормальной кроветворной ткани все еще сохраняет способность к пролиферации и дифференциации клеток.
При остром миелобластном лейкозе в картине крови будут: миелобласты
(50-90% и даже больше) и
сегментоядерные нейтрофилы
.
При остром лимфобластном лейкозе – лимфобласты
и
зрелые лимфоциты
.
Картина крови при хроническом лейкозе:
- Наличие клеток преимущественно V класса.
- Наличие зрелых форм в небольшом количестве (VI класс).
- Наличие бластных форм в небольшом количестве (IV класс).
- Малое количество или отсутствие клеток лимфоидного вида.
Таким образом, при хроническом миелолейкозе в периферической крови будут миелобласты
в небольшом количестве, в основном,
промиелоциты, миелоциты, метамиелоциты, палочкоядерные
и небольшое количество
сегментоядерных нейтрофилов
.
При хроническом лимфолейкозе – лимфобласты
в небольшом количестве,
пролимфоциты
и большое количество
малых лимфоцитов
(80-90%).
Опухолевая прогрессия
– это процесс приобретения опухолью большей злокачественности.
Основные положения
опухолевой прогрессии:
- Угнетение нормальных ростков кроветворения (вытеснение их опухолью).
- Потеря опухолевыми клетками ферментативной специфичности.
- Наличие бластного криза — это гематологическое проявление, которое характеризуется исчезновением переходных форм лейкоцитов, которые были характерны для хронического лейкоза, и наличием бластных форм лейкоцитов в костном мозге и периферической крови.
- Наличие экстрамедуллярных очагов кроветворения.
- Отсутствие эффекта проводимого лечения, что связано с переходом опухоли из моноклоновой стадии в поликлоновую.
Нарушения функций организма при лейкозе:
I. Нарушения со стороны крови
– связаны с замещением нормальной кроветворной ткани лейкозной и угнетением нормального кроветворения.
Панцитопения
– снижение количества всех форменных элементов крови:
а) анемия
– гипо- и апластические анемии;
— анемии, обусловленные иммунным разрушением эритроцитов;
— анемии, обусловленные частыми кровотечениями.
б) геморрагический синдром
– обусловленный тромбоцитопенией.
в) иммунологическая недостаточность
– обусловлена снижением количества лейкоцитов и снижением их функции.
II. Интоксикационный синдром
— связан с особенностями функционирования лейкозных клеток.
- Лихорадка
. - Интоксикация
– обусловлена токсическим влиянием продуктов жизнедеятельности опухолевых клеток на нервную систему. Характеризуется общей слабостью, головокружением, тошнотой, снижением работоспособности. - Аутоиммунные процессы
– обусловлены формированием «запретных» клонов лейкоцитов, которые реагируют на собственные клетки организма выработкой антител.
III. Синдромы, связанные с метастазированием лейкозных клеток:
- Увеличение лимфатических узлов, печени и селезенки.
- Кожный синдром
– обусловлен образованием в коже лейкозных пролифератов. - Костно-суставной синдром
– боль в костях и суставах. - Язвенно-некротические изменения слизистых оболочек.
- Синдром нейролейкоза
– в его основе лежит образование лейкозных пролифератов в оболочках спинного и головного мозга, веществе мозга, нервных стволах и ганглиях. Характеризуется менингиальным синдромом, развитием параличей, парезов, парестезий. - Лейкозный пневмонит
– образование лейкозных пролифератов в легочной ткани и развитие недостаточности внешнего дыхания. - Сердечная недостаточность
– может быть вызвана формированием лейкозных пролифератов в миокарде.
Лейкемоидная реакция
— это реакция, которая по картине крови похожа на лейкоз, но не имеет опухолевого происхождения и никогда не превращается в ту опухоль, на которую похожа.
Классификация лейкемоидных реакций по морфологической картине крови:
- Миелоидные (нейтрофильного, базофильного, эозинофильного типа)
- Лимфоидные
- Моноцитарные
- Смешанные
Основные отличия между лейкемоидными реакциями и лейкозами.
| Признаки | Лейкемоидные реакции (миелоидного типа) | Миелолейкоз | |
| Картина периферической крови | Нейтрофильный лейкоцитоз | + | + |
| Наличие миелобластов | могут быть единичные | >30% (при остром лейкозе); небольшое количество (при хроническом лейкозе) | |
| Лейкемический провал | — | + | |
| Базофильно-эозинофильная ассоциация | — | +(хронический миелолейкоз) | |
| Дегенеративные изменения | + | -(как правило, дегенеративные изменения отсутствуют) | |
| Патогенез | Миелоидная реактивная гиперплазия | Миелоидная опухолевая гиперплазия | |
| Причина возникновения | — гнойное воспаление; — асептическое воспаление; -интоксикации экзогенного и эндогенного происхождения; -лучевая болезнь; | Канцерогенные факторы |