Основные причины снижения гемоглобина
Гемоглобин может снизиться по различным причинам:
- при явных либо скрытых кровотечениях;
- после медикаментозной терапии аспирином, либо ибупрофеном;
- при дефиците железа и витамина В12;
- в результате интоксикации организма;
- при развитии злокачественных новообразований;
- неправильная диета также может спровоцировать снижение гемоглобина;
- нарушения работы пищеварительных органов;
- генетическая предрасположенность;
- переходной возраст.
- Спровоцировать анемию могут инфекционные или воспалительные заболевания, протекающие в хронической форме.
Зачем нужен гемоглобин в крови
Гемоглобин — это белок со встроенными в него атомами железа. В медицинских анализах он обозначается сокращением Нb. Гемоглобин находится в эритроцитах и служит переносчиком кислорода, то есть от его количества зависит степень снабжения тканей кислородом.
Если Нb мало, органы получают мало кислорода. Развивается состояние под названием “гипоксия”. Оно негативно влияет на работу всех органов. Избыток Нb встречается реже и несет меньше вреда здоровью, чем его дефицит.
Симптомы и признаки пониженного гемоглобина
При снижении гемоглобина человек начинает себя плохо чувствовать, и его каждодневная жизнь теряет качество.
Анемия-это состояние, характеризующееся низким содержанием гемоглобина или красных кровяных клеток в крови.
При анемии проявляются следующие характерные симптомы:
- общая слабость;
- головная боль и головокружение;
- быстрая утомляемость и повышенная сонливость;
- аритмия и сердцебиение;
- одышка;
- пониженное артериальное давление;
- ослабление иммунитета и частые простудные заболевания;
- частые потеря сознания, обмороки.
- Реже при низком гемоглобине встречаются следующие дистрофические симптомы: изменения в ногтевой пластине, выпадение волос, бледность и сухость кожи, возникают трещины в уголках губ.
- Возможны ощущения холода в конечностях, судороги, нарушения обоняния или вкуса.
Переливание компонентов крови
В последние десятилетия в трансфузиологии произошли изменения революционного характера. Особенно они затронули клиническую гематологию.
Если в середине XX века при низком уровне гемоглобина у пациентов с раком крови, анемиями и другими заболеваниями крови использовали «теплую» (цельную) кровь и эритроцитную массу, то сейчас применяют трансфузию кровяных компонентов, в том числе красных телец.
В современной медицине «теплую» кровь переливают только в экстренных случаях: в хирургии, травматологии и акушерстве. Гематологи используют для лечения клеточные составляющие плазмы и ее препараты.
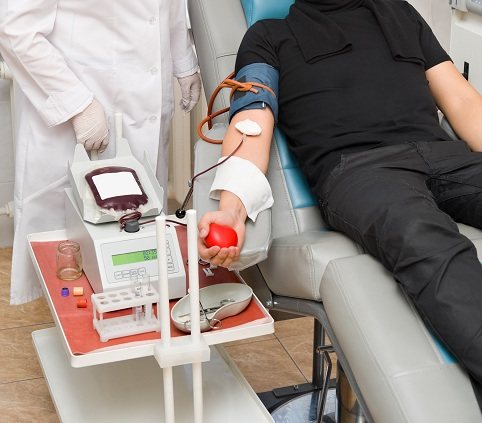
Насколько оправдан отказ от цельной законсервированной крови? Практика показала, что компоненты имеют не меньшее терапевтическое действие.
Сейчас для повышения низкого гемоглобина во всем мире используется эритроцитная масса в виде взвеси, восстановленная, отмытая или замороженная. В последнее время в гематологии стали чаще применять аутологичную эритроцитную массу.
Показания для применения эритроцитной массы — крайне низкий уровень гемоглобина, возникший из-за объемной кровопотери или в результате лучевой терапии.
Эритроцитную массу переливают пациентам с выраженным анемическим симптомокомплексом. Целью переливания является поддержание уровня гемоглобина не меньше 90 г/л.
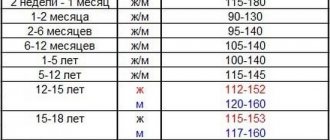
Уровень Hb в крови может варьироваться в зависимости от возраста и пола пациента, вида заболевания и сопутствующих недугов, поэтому показания к введению эритроцитной массы всегда строго индивидуальны.
READ Генетический анализ крови на определение пола ребенка
Основанием для вливания эритроцитной массы будут быстрое ухудшение здоровья, одышка, сердцебиение, бледность слизистых и кожи.
Сколько можно влить трансфузионного материала за один раз? В некоторых случаях требуется вливать внушительные объемы эритроцитов, но большие дозы (более 0,5 л в сутки) опасны для состояния больного, так как увеличивается риск послетрансфузионных осложнений.
При определении достаточного объема гемотрансфузии в среднем придерживаются следующего соотношения: при потере больным более 1 литра крови на каждый литр кровопотери переливают по одной-две дозы эритроцитарной массы и плазмы и до полутора литра солевых растворов.
Показания к проведению гемотрансфузии
Процедура переливания при анемии показана не всем. Основное показание к гемотрансфузии является анемия в хронической форме, протекающая с признаками, которые не устраняются на протяжении длительного периода.
Среди таких проявлений выделяют:
- частая головная боль либо головокружение;
- общая слабость;
- тахикардия или одышка в спокойном состоянии.
- При этом уровень гемоглобина не важен.
Вливание эритроцитарной массы врач назначает в последующих случаях:
- Пациентам с церебральным атеросклерозом, при легочной или сердечной недостаточности.
- При сниженном показателе венозной сатурации.
- Больным, с врожденными пороками сердца.
- После проведенных операций в случае острых кровопотерь.
А также гемотрансфузию назначают при необходимости проведения экстренной хирургической операции.
Переливание крови при низком гемоглобине
Состав крови человека условно можно описать следующим образом: плазма (жидкая часть), лейкоциты (белые тельца, отвечающие за иммунитет), эритроциты (красные тельца, переносящие по организму кислород), тромбоциты, за счет которых кровь сворачивается при ранении.
Сегодня пойдет речь именно об эритроцитах. В их состав входит гемоглобин, который и «транспортирует» кислород ко всем тканям и органам. Если уровень эритроцитов либо гемоглобина в крови снижается, говорят об анемии или малокровии. При легких формах этого состояния назначают особую диету и железо- или витаминсодержащие вещества. При критически низком гемоглобине переливание крови является единственным способом спасти больного.
Совместимость групп крови для переливания
В медицине переливание называют гемотрансфузией. Кровь донора (здорового человека) и реципиента (больного малокровием) должна совпадать по двум главным критериям:
- группе;
- резус-фактору.
Несколько десятилетий назад считалось, кровь первой группы с отрицательным резус-фактором подходит всем другим людям, однако позже было открыто явление агглютинации эритроцитов. Выяснилось, что кровь с одинаковой группой и резус-фактором может быть несовместимой из-за конфликта т.н. антигенов. Если сделать при анемии такое переливание крови, эритроциты между собой склеятся, и пациент погибнет. Чтобы этого не произошло, перед гемотрансфузией проводят не одну пробу.
Стоит отметить, что кровь в чистом виде сейчас уже используют, а в зависимости от показаний к переливанию крови делают трансфузии ее компонентов и препаратов (плазма, белки и т.д). При анемии показана эритроцитарная масса – ее далее и будем подразумевать под понятием кровь.
Пробы крови
Итак, универсальной группы крови для переливания не существует, поэтому:
- группу крови больного анемией проверяют в больнице дважды, затем сравнивают с донорской (написана на пакете);
- группу крови донора перепроверяют в лаборатории, взяв пробу из пакета;
- совместимость крови больного и донора проверяют в лаборатории.
Если все совпадает, проводят биологическую пробу при переливании крови. Пациенту с малокровием вводят 25 мл эритроцитарной массы струйно, ждут 3 минуты. Повторяют то же еще два раза с трехминутным интервалом. Если после 75 мл влитой донорской крови больной чувствует себя нормально, масса подходит. Дальнейшее переливание проходит капельно (40 – 60 капель с минуту). Врач должен контролировать этот процесс. В пакете с донорской эритроцитарной массой по завершении гемотрансфузии должно остаться около 15 мл. Двое суток ее хранят в холодильнике: если после переливания крови возникнут осложнения, это поможет установить причину.
Переливание крови при низком гемоглобине — Журнал о диетах и похудении MyMedNews.ru
Противопоказания к гемотрансфузии
Процедура переливания крови имеет ряд противопоказаний
При пониженном гемоглобине переливание крови не проводят в последующих ситуациях:
- при патологиях мозгового кровообращения;
- при миокардиосклерозе, пороках сердца, миокардите;
- в третьей стадии гипертонической болезни;
- при бронхиальной астме;
- в случае отека легких;
- при аллергии;
- при печеночной недостаточности в тяжелой форме;
- больным, страдающим септическим эндокардитом.
Противопоказания могут быть пересмотрены и сужены если от необходимости гемотрансфузии зависит жизнь пациента.
Последствия
Осложнения разделяются на ранние и поздние. К ранним относят:
- Повышение температуры тела. Причиной такой реакции является распад белкой плазмы и лейкоцитов донорской крови, продуктов жизнедеятельности микроорганизмов. Температура может повышаться незначительно, до средних значений либо превышать 40 ° С и сопровождаться выраженным ознобом, учащением сердцебиения, одышкой.
- Сыпь. При гемотрансфузиях появление высыпаний, сопровождающихся сильным зудом, является не редким явлением. Для их устранения назначаются антигистаминные препараты. После исчезновения сыпи возможно возобновление проведения гемотрансфузии.
- Острое повреждение лёгких. Наблюдается обычно в течение 2-4 часов после выполнения операции. Осложнение опасно для жизни пациента. Для его устранения требуется подключение человека к аппарату искусственной вентиляции лёгких.
- Острый гемолиз. В основном обусловлен несовместимостью донора и реципиента. Реакция может не сопровождаться выраженной клинической симптоматикой. В подавляющем большинстве случаев осложнение приводит к летальному исходу.
- Анафилактический шок. Возникает в первые минуты от начала выполнения трансфузии. Реакция представляет серьёзную угрозу для жизни пациента.
- Бактериальное заражение тромбоцитов.
- Воздушная эмболия. Связана с попаданием воздуха в вену. Возникает по причине нарушения техники проведения процедуры. Сопровождается резкой болью за грудиной, одышкой, падением артериального давления. Исход обычно неблагоприятный.
- Тромбоэмболия. Обусловлена закупоркой сосудов оторвавшимся тромбом в ходе выполнения трансфузии или образовавшимся в крови при её хранении.
- Синдром массивной гемотрансфузии. Наблюдается при поступлении в кровяное русло большого количества донорской крови за короткий период времени. Часто вызывает перегрузку сердечно-сосудистой системы, сопровождается сложным симптомокомплексом.
- Неиммунный гемолиз. Связан с разрушением эритроцитов под воздействием внешних факторов ещё до попадания их в кровеносное русло. Основной симптом – появление крови в моче, сопровождающееся повышением температуры тела или без.
- Сепсис. Чаще наблюдается при переливании собственных компонентов крови.

К поздним относят:
- Аллоиммунизация. Наблюдается спустя несколько дней и даже месяцев после трансфузии. Происходит образование аллоантител к антигенам, присутствующим на клетках перелитой крови.
- Отсроченный гемолиз. Такая реакция обычно не требует лечения, но в последующем требуется более тщательный выбор донорской крови. Заподозрить её можно при необъяснимом повышении билирубина, пониженной гемоглобине или отсутствии его повышения в течение 5-10 дней при должной трансфузии эритроцитов.
- Рефрактерность тромбоцитов. Наблюдается отсутствие повышения тромбоцитов при их регулярном вливании. Причины могут быть, как иммунными, так и неиммунными.
- Реакция трансплантат-против-хозяина. Исход всегда неблагоприятен. Для предотвращения подобной реакции проводится облучение крови.
- Иммуномодуляция. Предполагается, что трансфузии могут оказывать влияние на иммунный статус пациента. Об этом свидетельствуют высокий уровень инфекционных осложнений у хирургических пациентов и более ранние рецидивы злокачественных опухолей.
- Пурпура. Развивается тяжёлая тромбоцитопения. Наблюдается преимущественно у женщин, беременных или получавших гемотрансфузии.
- Гемосидероз – накопление железа. Наблюдается преимущественно у пациентов, которые длительно получали переливания эритроцитов. Железо откладывается в различных органах, приводя к кардиомиопатии, циррозу, диабету.
- Инфекционные осложнения (гепатиты, сифилис, ВИЧ-инфекция, цитомегаловирус).
Процедура переливания крови
На сегодняшний день для переливания крови используется не цельная кровь, а разделенная на плазму и остальные компоненты. В случае железодефицитной анемии используется только эритроцитная суспензия. Для вливания используется консервированная кровь от здорового донора. При этом в обязательном порядке определяется группа крови, что позволит избежать конфликта антигенов.
Порядок переливания:
- Полученная донорская кровь повторно проверяется и сравнивается с маркировкой на упаковке, в которой она хранилась.
- Далее проводится дополнительное исследование на совместимость с кровью больного.
- В случае положительного результата кровь донора начинают постепенно вводить в вену пациента. В случае удовлетворительного состояния пациента капельным методом продолжают вводить остальную часть крови.
- Вся процедура проводится под полным контролем врача. Для устранения проблем, которые могут возникнуть после переливания и установления точных причин их появления в обязательном порядке оставляется несколько миллилитров крови. Остатки хранятся несколько суток в холодильной камере.