Общее описание цервикометрии
Краткая справка на запрос «цервикометрия что это?». Медицинский термин состоит из двух слов: «cervix» (шейка), «metreo» (измерение). Диагностическая процедура относится к методам УЗИ. Обследование проводится трансвагинальным и трансабдоминальным способом. Суть цервикометрии заключается в установлении физических параметров шейки матки с помощью ультразвуковых волн.
На мониторе сонографа видно:
- длину/ширину маточной шейки;
- проходимость цервикального канала;
- степень сомкнутости внутреннего зева;
- рубец/шов (при их наличии на шейке);
- полипы в канале;
- выпячивание внутрь зева плодного пузыря (у беременных);
- деформацию сегмента новообразованием.
Диагностика УЗИ методом «цервикометрия» применяется в акушерстве. Основной целью процедуры является оценка степени риска преждевременных родов и подбора действий для их устранения/предупреждения. В гинекологии у небеременных пациенток она проводится по показаниям, если в ходе обследования были выявлены отклонения от норм либо есть признаки патологий матки.
Внимание! У каждой возрастной группы пациенток отличается норма длины и проходимость шейки матки. Для беременных и рожавших женщин стандарты отличаются от показателей неполовозрелых девочек и пациенток после менопаузы. Различить отклонения может только врач, поэтому расшифровывать результаты цервикометрии должен доктор.
Краткая справка о различиях методов УЗИ
Трансвагинальная цервикометрия что это такое? Данный метод измерения шейки матки осуществляют со стороны влагалища. Пациентке в его просвет вводится узкий датчик, потом начинается сканирование ультразвуком.
Этот способ используется при обследовании состояния маточной шейки у беременных и женщин, уже имевших коитус. Целостность девственной плевы относится к противопоказаниям трансвагинального доступа. Считается максимально информативным методом УЗИ в репродуктивном и климактерическом возрасте пациенток.
Трансабдоминальная цервикометрия – это ультразвуковое обследование шейки матки, которое осуществляется сквозь кожу в надлобковой части живота. Используется как первичная диагностика органа девочек и половозрелых женщин с ненарушенной девственной плевой. Данный метод не позволяет оценить внутренний зев маточной шейки (мешает мочевой пузырь) и проходимость цервикального канала. Поэтому часто требует дообследования матки с помощью КТ, МРТ, МСКТ. Противопоказанием трансабдоминальной цервикометрии является глубокое повреждение кожи внизу живота, ожирение.
Как организуется мониторинг для пациенток, которые входят в группу риска?
У тех пациенток, которые попадают в группу повышенного риска, мониторинг обычно начинается с 12-й недели беременности в тех случаях, если подозревается постравматическая ИЦН. При подозрении на функциональную недостаточность мониторинг обычно проводится с 16-й недели. Обследования обычно проводятся с двухнедельным интервалом, но при необходимости могут проводиться и еженедельно. Такая процедура включает в себя влагалищное исследование, осмотр в зеркалах шейки матки, а также ультразвуковое исследование шейки матки, которое позволяет оценить ее длину и состояние внутреннего зева.
Следует отметить, что описанные выше симптомы не всегда проявляются из-за недостаточности, иногда причиной может стать эрозия или рак шейки матки, на УЗИ достаточно быстро может быть определена причина развития такого состояния.
Критериями для диагностирования недостаточности при беременности являются:
- данные анамнеза. Это может быть малоболезненный поздний выкидыш, либо преждевременные роды, при этом каждая последующая беременность приводит к родам на более раннем сроке;
- пролабирование в цервикальный канал плодного пузыря, которое наблюдалось в исходе предыдущей беременности;
- результаты ультразвукового исследования, которые показывают укорочение шейки матки и раскрытие цервикального канала и внутреннего зева;
- укорочение и размягчение вагинальной порции шейки матки, которое обнаруживают при влагалищном исследовании и осмотре в зеркалах.
Показания и регулярность цервикометрии
Девочек до 8 лет, подростков и половозрелых девственниц вначале направляют на трансабдоминальное УЗИ органов малого таза, в ходе которого также выполняется цервикометрия сквозь кожу живота. Прямым показанием для обследования этих категорий пациенток являются патологические выделения из влагалища, боли в области матки, подозрение врожденных дефектов репродуктивных органов. Если есть аномалии строения, маточную шейку обследуют томографом.
Женщинам любого возраста цервикометрию выполняют после:
- терапии эрозии;
- установки пессария;
- выявления деформации шейки;
- хирургического вмешательства;
- наложения цервикального серкляжа.
Женщинам в менопаузальный период цервикометрию проводят при подозрении сращения (артрезии) цервикального канала. Показанием для обследования служат отсутствие менструальных выделений или длительная мазня с одновременными признаками интоксикации (лихорадка, тошнота) и болью в животе.
Неполовозрелым девочкам и небеременным женщинам цервикометрию проводят внепланово при обращении к гинекологу с жалобами. Процедуру также назначают при отклонении от нормы, выявленном в ходе УЗИ органов малого таза. В этих случаях регулярность УЗ-диагностики шейки матки устанавливает гинеколог персонально каждой пациентке.
Беременным женщинам цервикометрия показана в случае:
- кровянистых выделений из влагалища;
- болей внизу живота;
- многоплодной беременности;
- появления симптомов недостаточности сегмента (ИЦН);
- деформации маточной шейки;
- несвоевременных родов в предыдущей беременности;
- установки пессария;
- выполнения цервикального серкляжа;
- наличия в семейном анамнезе срыва плода/родов раньше срока;
- выкидыша в предыдущей беременности.
В период вынашивания ребенка женщине по графику делают УЗИ шейки матки трансвагинальной цервикометрией на 18 неделе гестации. Если беременная входит в группу с риском преждевременных родов либо выкидыша, первое обследование проводится на раннем сроке (в конце 2-го месяца). При отклонениях от нормы длины шейки матки и степени ее созревания (скорости размягчения, раскрытия и укорочения) цервикометрию выполняют еженедельно либо раз в 14 суток.
УЗИ шейки матки и яичников
в том числе, фолликулометрия с изучением интраовариального кровотока и в маточных артериях в разные фазы менструально-овариального цикла: первичное исследование
Назначается пациенткам врачами акушерами-гинекологами для контроля за изменениями в эндометрии, яичниках, шейке матки в течение менструального цикла. Часто – при проходящей подготовке перед ЭКО.
Фото УЗИ шейки матки у беременных
|
|
|
|
|
Подготовка к цервикометрии
Не нужно соблюдать диету, принимать ветрогонные средства или очищать кишечник. Если назначена цервикометрия трансвагинальным методом, перед процедурой опорожняют мочевой пузырь. После дефекации надо подмыться.
На трансабдоминальную цервикометрию идут с полным мочевым пузырем. Можно перед процедурой выпить 0.5―1 л воды или не ходить 2―3 часа в туалет «по-маленькому» либо принять таблетку мочегонного средства.

Обследование шейки матки
УЗИ позволяет исследовать состояние шейки матки, ее тонус. Повышенный тонус может привести к преждевременному сокращению мышц. Во время УЗИ производится ее замер, размер которой определяется пропорционально сроку беременности. Отверстия, как внутреннее, так и наружное, должны быть плотно закрыты. При их расширении возникает необходимость в накладывании стягивающих швов либо установке акушерского пессария.
Пристального внимания во время УЗИ заслуживают женщины, роды которых при предыдущей беременности окончились кесаревым сечением. В таком случае возникает вероятность появления рубцов на шейке матки, что впоследствии может привести к ее разрыву по рубцу. Такой разрыв чреват бесплодием.
УЗИ является наиболее удобным способом обследования шейки матки, он позволяет получать наиболее точные результаты при минимальном вмешательстве в организм женщины в сравнении с влагалищным мануальным исследованием.
УЗИ позволяет выявить сглаженность каналов шейки, раскрытие зева, расширение цервикального канала, увеличение его длины, изменение структуры стенок канала, а также изменение состояния внутреннего зева при пальпаторном воздействии на дно матки.
Особенности проведения цервикометрии
Перед трансабдоминальной цервикометрией женщина оголяет живот, обеспечив доступ к надлобковой области. Затем она ложится на спину, ноги не сгибает. Диагност наносит на кожу гель, чтобы улучшить проникновение ультразвука сквозь эпидермальную ткань. Далее специалист прикладывает к животу датчик сонографа и сканирует только шейку матки, проводя устройством по продольным и поперечным линиям над лобком. После цервикометрии женщина вытирает гель, одевается. Диагност распечатывает протокол обследования с черно-белым фото шейки матки и отдает документ пациентке на руки.
Как делают трансвагинальную цервикометрию:
- Женщина снимает нижнее белье, ложится животом вверх, разводит ноги и сгибает их в коленях, ступни ставит ближе к ягодицам.
- Диагност на вагинальный трансдьюсер натягивает презерватив либо стерильный латексный колпачок, смазывает насадку гелем и вводит датчик внутрь влагалища до шейки матки.
- Диагност начинает сканировать маточный входной сегмент от влагалищной части до V-образной ямки внутреннего зева.
- По завершении УЗИ устройство вынимается из влагалища.
- Женщина одевается. Диагност распечатывает протокол.
Внимание! Беременным женщинам вагинальный датчик вводят аккуратно, чтобы не надавить устройством на шейку матки. Ультразвуком сканируют только 2―3 минуты. Во время процедуры могут делать перерыв, чтобы 15 секунд надавить ладонью дно матки сверху живота. Других отличий в алгоритме и особенностей проведения цервикометрии нет.
Плановое диагностирование
После подтверждения удачного зачатия, будущая мама, становится на учет к гинекологу. В женской консультации она узнает, что за время вынашивание плода, в случае нормального течения беременности, ее ожидает три плановых УЗИ. Никаких побочных реакций на плод, будущую маму, такая процедура не оказывает. Бывают моменты, для более тщательного контроля протекания беременности, диагностирование проводят на 1–2 раза больше.
Даты проведения плановых обследований распределяются по триместрам, ведь каждый из них отличается развитием, ростом будущего малыша:
Во время первого триместра (период с 10 по 14 неделю) диагностирование может показать аномалии хромосомного типа, которые могут вызвать генетические заболевания плода. А также проводиться определение особенности анатомического развития, и рассчитывается предположительная дата родов;
Во время второго триместра (период с 20 по 24 неделю) на УЗИ, видно, строение органов плода, за счет чего, появляется шанс обнаружить отклонения от норм работы сердца, почек, желудочно-кишечного тракта, печени, а также сбои в нервной системе. На этом этапе, очень часто, определяется пол ребенка, можно увидеть движения его ручек и ножек. Измеряется длина, предположительный вес плода, делается характеристика плаценты. В этом же триместре проводиться ультразвуковое исследование доплером, с целью определения потока крови в сосудах плода;
Третий триместр (период с 31 по 36 неделю) считается заключительным. На этом этапе проводится диагностика нарушений развития органов, которых раньше выявить не удалось. Определяется расположение плода, которое к этому сроку должно было занять позицию вниз головой, и вероятное обвитие пуповины вокруг шеи. Все так же делаются замеры параметров ребенка, уточняется дата предстоящих родов. В третьем триместре, доктор, дает заключение — родит ли женщина естественным путем, или придется прибегнуть к операции кесарева сечения.
Наряду с процедурами планового обследования, по прошествии 12–13 недель, проводиться биохимический скрининг плода. Подобный метод проводится для выявления патологий, а также для раннего определения синдрома Дауна. УЗИ органов малого таза
Что показывает УЗИ малого таза? Во время диагностики малого таза, доктор просматривает матку, придатки, яичники, а также мочевой пузырь и прямую кишку. Беременной женщине, это изучение, проводится с целью определения состояния репродуктивных органов и, конечно, для обследования плода, околоплодной жидкости, плаценты.
Особенностью обследования малого таза, можно считать, способность обнаружить такие патологии, как:
- Внематочная беременность;
- Аномалия развития матки во время беременности;
- Процесс воспаления яичников, матки, влагалища;
- Злокачественные, доброкачественные опухоли на органах репродуктивной системы.
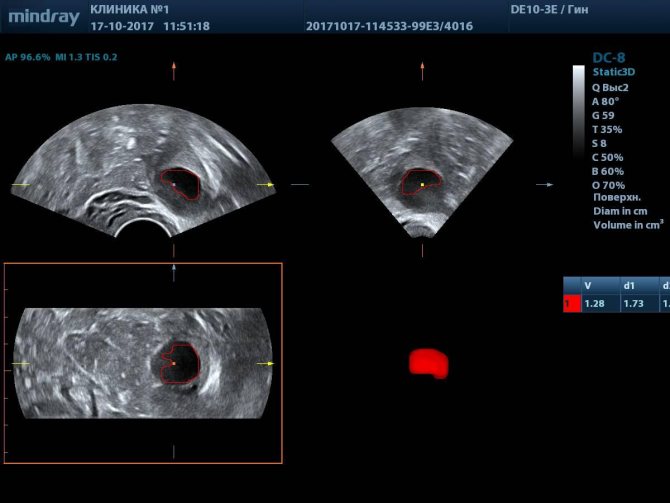
Расшифровка протокола цервикометрии
Диагност может увидеть анатомические отклонения параметров шейки матки от нормативных показателей. Расшифровку протокола цервикометрии осуществляет гинеколог/акушер. Нормальную длину шейки матки врач определяет путем сравнения фактических параметров со значением таблиц, разработанных для пациенток разных групп.

Медицинская норма длины маточной шейки:
| Категория пациенток | Норма длины | Примечание |
| Новорожденные девочки | 250 мм | У новорожденных девочек нормой является соотношение длины маточного тела и шейки в пропорции 1:2. По мере полового созревания размер приближается к показателям взрослых женщин. |
| Девочки пубертатного возраста (старше 8 лет) | 200―300 мм | |
| Половозрелые девушки и нерожавшие женщины | 300―350 мм | ― |
| Женщины в период одноплодной беременности | После 16 недели – 500―400 мм | С началом схваток длина шейки составляет 100 мм, а просвет в матку раскрыт минимум на 1 см. |
| После 25 недели – 400―350 мм | ||
| После 32 недели – 350―300 мм | ||
| После 36 недели – менее 300 мм | ||
| Женщины в период многоплодной беременности | Через 16 недель – 400―350 мм | |
| Через 25 недель – 350―300 мм | ||
| Через 32 недели – 300―250 мм | ||
| Через 36 недель – больше 2 см | ||
| Рожавшие женщины | 80―350 мм | Длина шейки возвращается к норме в первые месяцы после родов |
| Женщины климактерического возраста | 105―300 мм | Длина маточной шейки и тела сокращается на 35% в первые 25 лет после менопаузы. Не считается аномалией заращивание цервикального канала у пожилых пациенток, если нет патологических симптомов, утолщения эндометрия и/или жидкости внутри органа |
Состояние обследуемого участка врач оценивает в баллах. У нормальной по протоколу шейки матки он равняется показателю «0».
При осмотре сегмента нет отклонений длины, деформаций, полипов внутри цервикального канала, признаков опухоли, кисты. Швы (при их наличии) плотно удерживают соединенную ткань, просвет сомкнут. Во время беременности до 36-й недели внутрь зева не выпячивается околоплодный пузырь. Чем больше отклонение, тем выше в протоколе обследования ставится балл.
У беременных женщин нарушение нормы созревания шейки матки повышает риск выкидыша либо преждевременных родов. Если сегмент не укоротился до нужных параметров в процессе схваток, акушеры рассматривают кесарево сечение или медикаментозную стимуляцию.
Что такое цервикальный канал
Половая система женщины включает в себя различные органы, каждый из которых выполняет определенные функции. В шейке матки находится цервикальный канал, который имеет огромное значение для нормальной работы всей системы органов женщины.
Данную часть шейки матки также называют зев, она представляет собой небольшой канал, который соединяет влагалище и саму матку, где развивает яйцеклетка. Цервикальный канал в нормальном состоянии всегда закрыт с обеих сторон, также имеется норма его длины в определенный жизненный период. Форма зева может быть произвольной, этот показатель зависит от множества факторов: количество родов, если они были, возраст женщины, ее гормональный фон и так далее. Норма ширины составляет около 7-8 миллиметров, а длина при беременности не должна превышать 3,5-4 сантиметров. Данные показатели также могут иметь небольшие изменения в зависимости от количества родов или абортов в жизни женщины.
Цервикальный канал при беременности и до ее наступления выполняет множество важнейших функций. До беременности именно этот участок шейки матки отвечает за выделение крови в период менструации. Также важнейшее значение цервикального канала заключается в обеспечении попадания в полость матки сперматозоидов в момент зачатия ребенка. Слизистая оболочка зева, которая регулярно выделяет секрецию, обеспечивает защитную функцию от попадания различной инфекции в половые органы женщины.
Методика проведения УЗИ
УЗИ проводится путем трансперинеального, трансабдоминального, а также трансвагинального типов доступа. Трансабдоминальный доступ для улучшения визуализации требует, чтобы мочевой пузырь женщины был наполнен. Трансперинеальная эхография не требует наполненности мочевого пузыря, а также использования влагалищного датчика.
Трансабдоминальное УЗИ является менее точным, так как при переполненном мочевом пузыре может возникнуть эффект удлинения шейки матки в среднем на 5 мм. При умеренном наполнении мочевого пузыря данные получаются практически одинаковыми. Трансвагинальное УЗИ благодаря близости к объекту и высокочастотным данным позволяет получать более точное изображение. Изменение внутреннего зева, которое может привести к преждевременным родам, обнаруживается при трансвагинальном исследовании, а при других типах УЗИ может остаться не выявленным.
Для проведения трансвагинального ультразвукового исследования необходимо, чтобы пациентка опорожнила мочевой пузырь. Женщина ложится на стол, сгибает ноги в коленях. Звукопроводящий гель обязательно наносится как на сам датчик, так и на покрывающий его чехол. Датчик вводится во влагалище до такой степени, чтобы на мониторе отражалось срединное сечение матки и ее нижний сегмент. При таком положении датчика также проглядывается шейка, ее внутреннее и внешнее отверстия, а также слизистая оболочка стенок цервикального канала.
Для того чтобы избежать эффекта «удлинения» при обследовании, проводятся некоторые манипуляции. После введения датчика его необходимо вынуть до момента, пока на мониторе не появится «размытость» изображения, а затем поместить обратно.
Каждая пациентка во время беременности в обязательном порядке проходит три таких исследования.
Их точность увеличивается, если разница между длиной шейки матки при разных обследованиях не превышает трех мм.